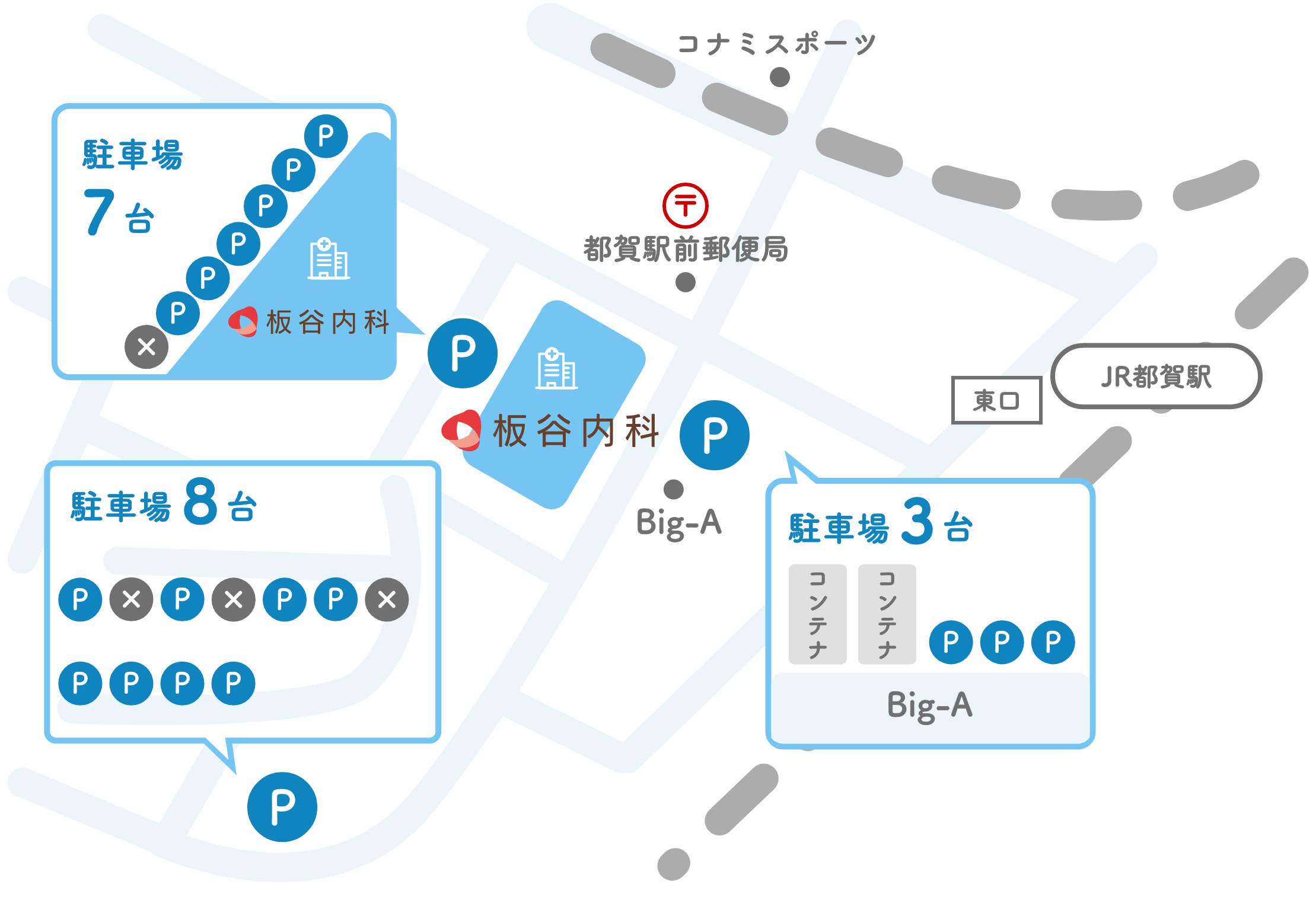
お知らせ
【年末年始の休診日お知らせ】
12/29(月)午前診察・午後休診
12/30(火)休診
12/31(水)休診
1 / 1 (木)休診
1 / 2 (金)休診
1 / 3 (土)休診
1 / 4 (日)休診
何卒よろしくお願い申し上げます。
【令和7年度 インフルエンザ・コロナワクチン接種】
令和7年10月1日~ 接種開始になります。
『予約不要』で接種可能です。
【発熱外来専用の予約サイト】
こちらは発熱外来の予約サイトです。
初診の方でも予約可能です。
院内での診察のため、マスクの着用をお願いいたします。
![]()
※現在、発熱外来予約開始時刻は、前日(18時)より開始されます
診察時間内のお電話での予約も可能ですが、折り返しお電話をさせていただく場合もございます。
【2025年度千葉市HPVワクチン予約】
こちらはHPVワクチンの予約サイトです。
![]()
【2025年度千葉市日本脳炎ワクチン予約】
![]()
【2025年度千葉市DT(二種混合)ワクチン予約】
![]()
院内ではマイナ保険証をご利用いただけます。
千葉市若葉区都賀で
糖尿病治療をお考えの方へ
当院は千葉市若葉区都賀駅前にある内科クリニックです。糖尿病専門医が常勤し、その日のうちにHbA1c値を測定して結果をお伝えできるため、都賀で糖尿病治療や定期検診をお探しの方に安心して受診いただけます。
ごあいさつ
1989年に千葉市若葉区のこの地に開院して以来、心身のどんな御相談にも応じる姿勢で診療を続けて参りました。
1.わかりやすい言葉・わかりやすい形で提供するよう心掛けています。
2.安心して通院していただけるような明るくてあたたかいクリニックを目指しています。
3.どの科に行っていいか分からない、この病気は特にどこの病院に行くのがいいか分からないといった御相談にも応じさせて頂きます。
専門的治療が必要な場合は、直ちにご希望の病院へ紹介させて頂きます。
病気や治療でお困りのことがございましたらお気軽にご相談下さい。よろしくお願いいたします。
板谷内科クリニックブログ

-
神経内科
神経内科についての記事はこちらをクリック
-
アレルギー科
アレルギー科についての記事はこちらをクリック
-
リウマチ科
リウマチ科についての記事はこちらをクリック
-
糖尿病・代謝内科
糖尿病・代謝内科についての記事はこちらをクリック
-
美容注射
美容注射についての記事はこちらをクリック
-
各種検診
各種検診についての記事はこちらをクリック
-
内分泌内科
内分泌内科についての記事はこちらをクリック
-
腎臓内科
腎臓内科についての記事はこちらをクリック
-
循環器内科
循環器内科についての記事はこちらをクリック
-
消化器内科
消化器内科についての記事はこちらをクリック
-
呼吸器内科
呼吸器内科についての記事はこちらをクリック
-
内科
内科についての記事はこちらをクリック

- 尿糖
- 空腹時血糖値
- 精密検査
- 目標値
- フレイル
- 足が攣る
- 減らす
- 腹囲
- 基準
- メタボ
- 高齢者
- 向き合う
- 家族
- 初診
- 即日
- HbA1c
- 高血圧症
- 数値
- 食後高血糖
- 定期検査
- 伝染性紅斑(りんご病)
- 百日咳
- 仮面高血圧
- 夜間高血圧
- 手足のしびれ
- 管理
- 糖尿病性腎症
- 降圧目標
- 薬物療法
- 高血圧性脳症
- 尿泡
- 目が霞む
- 赤ら顔
- 鼻血が出やすい
- 耳鳴り
- 首の後ろが痛い
- 朝起きると頭が重い
- めまい
- 爪
- 検査方法
- いつから
- インフルエンザ検査
- 空腹
- 痺れる
- かゆい
- 赤い斑点
- 血糖トレンド
- インスリンポンプ
- 脈拍
- 間食
- 入院
- 自宅入院
- 心房細動
- 運動してはいけない
- グリコアルブミン
- スローカロリー
- 血糖自己測定
- フルミスト点鼻液
- 鼻から
- インフルエンザワクチン
- 低血糖
- 大血管症
- がん
- うつ病
- 血糖コントロール
- メタボリックシンドロームとは
- ミトコンドリア糖尿病
- 家族性若年糖尿病
- MODY
- なりやすい
- 日本人
- 何型
- 確率
- 遺伝
- 副鼻腔炎
- 痩せる
- 治らない
- 頭痛
- 血糖値スパイクとは
- いつまで
- コロナ後遺症
- 中耳炎
- インフルエンザ脳症とは
- ワクチン
- 麻疹
- 違い
- D型
- C型
- B型
- A型
- インフルエンザC型
- インフルエンザB型
- インフルエンザA型
- インフルエンザ潜伏期間
- 潜伏期間
- インフルエンザ
- SAS
- 睡眠時無呼吸症候群
- 内科
- ダイアベティス
- 下げる
- 若い女性
- ピーク
- タバコ
- 変異株
- ピロラ
- エリス
- 目
- 食後
- 吐き気
- 60代
- 不眠
- 血糖値スパイク
- カフェイン
- 30代
- うつ
- 50代
- 40代
- 更年期
- 相談
- 方法
- タイプ
- 関連
- 20代
- 診察
- 評価法
- 診断基準
- 関係性
- 女性ホルモン
- 女性
- 副作用
- 費用
- デメリット
- メリット
- 減感作療法
- 男性
- チェック
- 不眠症
- 居眠り
- 意識が朦朧
- 眠気
- 痒み
- 皮膚
- 病名変更
- 名称変更
- 塩分
- 病気
- 脱毛症
- 糖質
- 抜け毛
- バナナ
- 摂取量
- コーヒー
- 糖尿病性ED
- ED
- 偏見
- 例
- 病名
- 言葉
- アドボカシー活動
- スティグマ
- ホルモン
- 精神疾患
- ストレス
- 糖尿病網膜症
- 糖尿病ケトアシドーシス
- 影響
- 喫煙
- 経口血糖降下薬
- 糖尿病かもしれない
- 境界型糖尿病
- 糖尿病予備群
- インスリン療法
- 骨折
- 骨粗鬆症
- 心筋梗塞
- 後遺症
- 脳梗塞
- 1型糖尿病
- 検診
- 生活習慣
- 歯周病
- 重症化
- 新型コロナウイルス
- 敗血症性ショック
- 感染症
- 敗血症
- 水分補給
- 関係
- 脱水症状
- 注意
- 効果
- 糖尿病予防
- 糖質制限
- 食べ物
- アルコール
- お酒
- 妊娠糖尿病
- 初期症状
- 慢性合併症
- 糖尿病腎症
- 理由
- スキンケア
- 保湿剤
- 痒さ
- 血糖値
- 食事
- 食べてはいけないもの
- 乳製品
- おすすめ
- 食生活
- ヒトヘルペスウイルス
- ウイルス
- 発熱
- 突発性発疹
- 呼吸器
- ヒトメタニューモウイルス感染症
- ヒトメタニューモウイルス
- 感染経路
- 小児
- RSウイルス感染症
- 手足口病
- 特徴
- 夏風邪
- ヘルパンギーナ
- 糖尿病足病変
- 血糖
- 糖尿病チェック
- 足
- 1型糖尿病
- 2型糖尿病
- 合併症
- インスリン
- 運動療法
- 子供
- くしゃみ
- 新型コロナウイルス感染症
- 点眼薬
- 点鼻薬
- 内服薬
- 有効
- 薬
- 対策
- 飛散
- 舌下免疫療法
- アナフィラキシーショック
- アレルギー
- 治療法
- 花粉症
- 無症状
- 待機期間
- 濃厚接触
- 期間
- 甲状腺ホルモン
- 甲状腺機能低下症
- 風邪
- 初期
- 感染対策
- オミクロン株
- 接種券
- 対象
- 新型コロナワクチン
- 3回目
- 甲状腺
- 栄養素
- 糖尿病
- 血圧
- 減塩
- 動脈硬化
- 食事療法
- 生活習慣病
- DASH食
- 高血圧
- 若葉区
- 脂質異常症
- 都賀
- 高脂血症
- 感染
- 運動
- 飲酒
- 接種後
- 接種率
- 千葉市
- 副反応
- 種類
- 接種
- 予約
- コロナワクチン
- コロナ
- 診断
- 予防
- 治療
- 改善
- 原因
- 検査
- 症状

千葉市都賀周辺で糖尿病の初診を検討されている方へ|診察の流れ・検査内容・注意点を解説
糖尿病・代謝内科に関する記事です。
この記事では、糖尿病の初診の流れや検査内容を、都賀エリアの内科医の視点から分かりやすく解説します。健康診断で「血糖値が高い」と言われた方、もしくは「のどの渇き」や「目のかすみ」といった症状がある場合は、放置せず早めに受診することが重要です。糖尿病は自覚症状が現れにくい疾患であるため、定期的な検査による早期発見が極めて重要です。早期に発見し、適切な管理を行うことが、合併症の予防や健康維持につながります。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
千葉市都賀周辺で糖尿病の初診を検討されている方へ|初診で何をするの?
千葉市都賀周辺で糖尿病の初診を検討されている方へ|どんな症状があれば受診すべき?
千葉市都賀周辺で糖尿病の初診を検討されている方へ|初診時の注意点とは?
千葉市都賀周辺で糖尿病の初診を検討されている方へ|診断後の過ごし方
千葉市都賀周辺で糖尿病の初診を受けたい方は板谷内科クリニックへ
千葉市都賀周辺で糖尿病の初診を検討されている方へ|初診で何をするの?
糖尿病が疑われる場合や健康診断で異常値が見つかった際、医療機関で診察を受けることになります。初診では、現在の健康状態を正確に把握し、適切な診断と治療方針を決定するための重要な検査や評価が行われます。ここでは、糖尿病の初診で一般的に実施される内容について解説いたします。
問診(症状・生活習慣・家族歴・体調)
まずは問診を行います。問診では、糖尿病特有の症状である多飲、多尿、体重減少、疲労感の有無について確認します。また、食事内容や摂取時間、運動習慣、喫煙・飲酒歴、睡眠パターンなどの生活習慣を詳しく聞き取ります。さらに、家族歴も重要となりますので、両親や兄弟姉妹に糖尿病の方がいるかを確認します。加えて、現在服用中の薬剤、過去の病歴、妊娠歴(女性の場合)、ストレスの状況なども聞き取ります。これらの情報は糖尿病の診断や重症度の把握、適切な治療方針を立てる上で不可欠です。
血液検査(血糖値・HbA1c)・尿検査(尿糖・尿タンパク・尿泡)
血液検査と尿検査は、糖尿病診断の核となる検査です。血液検査では空腹時血糖値や随時血糖値を測定し、過去1~2ヵ月の血糖コントロール状態を示すHbA1c(ヘモグロビンエーワンシー)を調べます(必要に応じて75g経口ブドウ糖負荷試験を実施する場合もあります)。一方、尿検査では尿糖の有無を確認し、腎機能の状態を評価するために尿タンパクや尿アルブミンを測定します。これらの検査結果により、糖尿病の診断基準に該当するかどうか、また糖尿病性腎症などの合併症の有無を評価します。
血圧・体重・身長・BMIなどの基本測定
血圧測定は糖尿病患者に多い高血圧の評価のために重要です。体重と身長からBMI(体格指数)を算出し、肥満度を評価します(BMI25以上の場合は肥満と判定され、2型糖尿病のリスク因子として治療方針に影響します)。また、腹囲測定も行い、内臓脂肪の蓄積状況を把握します。これらの数値は糖尿病の合併症リスク評価や治療目標設定の参考となります。なお、定期的な測定により治療効果の判定にも活用されるため、初診時の正確な測定が重要です。脈拍や体温なども併せて測定し、全身状態を評価します。
結果に応じて糖尿病の診断や予備群(境界型)の判断
検査結果をもとに糖尿病の診断を行います。空腹時血糖値126mg/dl以上、随時血糖値200mg/dl以上、HbA1c6.5%以上のいずれかに該当する場合、糖尿病と診断されます。そして数値が正常値と糖尿病の間にある場合は、糖尿病予備群(境界型糖尿病)と判定します。なお、1型糖尿病が疑われる場合は、抗GAD抗体などの自己抗体検査を追加することもあります。また、診断が確定した場合は、患者に病状を丁寧に説明し、今後の治療方針について話し合います。詳しくは「糖尿病予備群(境界型糖尿病)の症状や対策について解説」をご覧ください。
糖尿病の初診では、問診から始まり血液・尿検査、基本測定を経て総合的な診断を行います。これらの検査結果により、糖尿病の確定診断や予備群の判定を行い、個々の患者に最適な治療方針を決定します。糖尿病は早期発見・早期治療により、合併症の予防と生活の質の維持が可能になるため、初診での正確な評価が極めて重要です。
千葉市都賀周辺で糖尿病の初診を検討されている方へ|どんな症状があれば受診すべき?
糖尿病は初期段階では自覚症状が少ないため、気づかないうちに進行することが多い疾患です。しかし、血糖値が高い状態が続くと様々な症状が現れてきます。これらの症状を早期に発見し、適切なタイミングで医療機関を受診することで、重篤な合併症を予防できます。ここでは、糖尿病で見られる典型的な症状について詳しく解説します。
糖尿病の主な症状
糖尿病では血糖値の上昇により、体の様々な部位に症状が現れます。これらの症状を見逃さず、早期発見につなげることが重要です。糖尿病の主な症状は次の通りです。
・喉の渇き
・頻尿、尿が泡立つ
・だるさ
・空腹感
・体重減少
・足のしびれやかゆみ
・目のかすみ
・皮膚トラブル(乾燥・赤い斑点)
・爪の変化
・足に見られる症状
・眠気
・手足の冷感
・傷の治りにくさ
・口の乾燥
・集中力の低下
・めまい
これらの症状が一つでも当てはまる場合は、早めに医療機関を受診することをお勧めします。特に複数の症状が同時に現れている場合は、糖尿病の可能性が高いため、速やかな検査が必要です。なお、糖尿病の主な症状については「糖尿病患者の足にみられる症状について」や「糖尿病初期症状による爪の変化|色や形の特徴や予防策を解説」、もしくは「尿が泡立つ原因は糖尿病?初期症状や他の病気との違い、受診タイミングを解説」や「【専門医監修】空腹時の眠気と糖尿病の関係について」や「糖尿病による目の症状」をご覧ください。
女性特有の症状に注意
女性の糖尿病患者には、性別特有の症状が現れることがあります。例えば、膣カンジダ症の頻発は代表的な症状で、高血糖により免疫機能が低下し、カンジダ菌が増殖しやすくなります。また、月経不順や無月経が見られることもあり、血糖コントロールの不良がホルモンバランスに影響を与えることがあります。なお、妊娠中の糖尿病(妊娠糖尿病)は母体と胎児の両方に影響を及ぼすため、妊娠前からの血糖管理が重要です。特に更年期前後は女性ホルモンの変化によって血糖コントロールが難しくなることがあります。そのため、こうした症状に気づいた際には、婦人科と内科が連携した治療を受けることが重要です。なお、「糖尿病の初期症状|女性特有の糖尿病の初期症状や予防法について解説」では、より詳しく解説しています。
子どもの糖尿病にも注意
小児の糖尿病、特に1型糖尿病では急激に症状が現れることが特徴です。急激な体重減少、異常な喉の渇き、頻尿が主な初期症状です。また、学校での集中力低下、イライラしやすさ、夜尿症の再発なども見られます。さらに、風邪のような症状から始まることもあり、発熱、嘔吐、腹痛を伴う場合があります。なお、特に注意すべきは、意識レベルの低下や呼吸困難で、これらは糖尿病性ケトアシドーシスという緊急事態の可能性があります。子どもは症状を正確に伝えられないことが多いため、保護者が日頃から体調の変化を注意深く観察することが重要です。気になる症状があれば、迷わず小児科を受診してください。「小児糖尿病の子供にみられる症状と治療法について」では、より詳しく解説しています。
糖尿病の症状は多岐にわたり、個人差も大きいのが特徴です。初期段階では軽微な症状から始まり、徐々に進行していくため、日常的な体調の変化に注意を払うことが重要です。特に家族歴がある方や生活習慣に不安がある方は、定期的な健康診断を受け、症状の有無に関わらず血糖値の確認を行ってください。早期発見と適切な治療により、健康な生活を維持できます。
千葉市都賀周辺で糖尿病の初診を検討されている方へ|初診時の注意点とは?
糖尿病の初診は、今後の治療方針を決定する重要な機会です。ここでは、糖尿病の初診を受ける際に知っておくべき注意点について解説いたします。
正確な情報提供
初診では、医師が患者の状態を把握するための情報が限られているため、問診と検査結果の精度が診断の鍵となります。そのため、問診では症状の発症時期、程度、変化について具体的に伝えることが重要です。例えば、医師からの質問に対しては曖昧な表現ではなく「3か月前から」「1日に10回以上」など具体的な数値で症状を説明してください。また、生活習慣についても正直に答えることが大切で、食事内容、運動頻度、ストレスの状況、睡眠時間などを詳細に伝えます。さらに、検査においても指示された条件を正確に守ることで、信頼性の高いデータが得られます。医師は限られた情報をもとに最適な診断を下すため、患者からの正確な情報提供が診断精度の向上に直結します。
初診をスムーズにするための事前準備
初診をスムーズに進めるためには事前準備が重要です。過去数年間の健康診断結果、人間ドック、血液検査の結果があれば必ず持参してください(血糖値やHbA1cの推移を確認できれば、糖尿病の進行度や発症時期の推定に役立ちます)。また、症状については「いつから、どのような症状が」「どの程度の頻度で現れるか」をメモに書いておくことをお勧めします。さらに、家族歴、既往歴、現在服用中の薬剤名と用量、アレルギーの有無などもリストアップしておくことをお勧めします。なお、日頃の食事内容や運動習慣、仕事の内容やストレス要因についてもメモしておくと、医師との対話がより有意義になります。詳しくは「千葉市都賀で糖尿病の定期検査を受けたい方へ|検査の流れや重要性、メリットを解説」を御覧ください。
血液検査で正しい結果を得るための注意事項
血液検査の精度を保つためには、事前の準備が不可欠です。例えば、空腹時血糖値の測定では10時間以上の絶食が必要となるため、水以外の摂取は避ける必要があります。また、HbA1cは食事の影響を受けにくい検査ですが、極度の脱水状態や貧血があると数値に影響することがあります。さらに、飲酒は肝臓での糖の代謝に影響を与えるため、検査前日からの禁酒が推奨されます。なお、服薬中の薬剤も血糖値に影響する可能性があるため、医師の指示に従って調整することがあります(ステロイド薬、利尿薬、一部の降圧薬などは血糖値を上昇させる可能性があります)。検査前の注意事項は医療機関によって異なる場合があるため、予約時に確認し、指示を正確に守ることが重要です。
初診での治療理解と情報共有の重要性
糖尿病は長期間にわたる治療が必要な疾患であるため、初診での情報共有と治療方針の理解が極めて重要です。医師からの説明に対して積極的に質問し、疑問点を解消してください。具体的には、治療目標、食事療法の具体的な内容、運動療法の方法、薬物療法の必要性とタイミング、合併症のリスクと予防法などについて確認することをお勧めします。また、日常生活での注意点、定期検査の頻度、緊急時の対応方法についても確認が必要です。糖尿病治療は患者自身の理解と協力が不可欠であり、医師と患者の信頼関係が治療成功の鍵となります。遠慮せずに不安や疑問を伝え、納得できるまで説明を求める姿勢が大切です。
糖尿病の初診では、正確な診断と適切な治療方針決定のために患者の積極的な準備と参加が重要です。過去の検査結果や症状のメモを準備し、検査前の注意事項を守り、疑問点は遠慮なく質問することで、より良い治療開始につながります。初診は長期治療の出発点となるため、医師との信頼関係を築く大切な機会として臨んでください。なお、血糖自己測定については「糖尿病 - 血糖自己測定(SMBG)の正しい方法とメリット、尿糖測定との違いについて」をご覧ください。
千葉市都賀周辺で糖尿病の初診を検討されている方へ|診断後の過ごし方
ここでは、糖尿病と診断された後の適切な過ごし方について解説いたします。
食事療法・運動療法を実施
糖尿病管理の基本は食事療法と運動療法です。以下では、それぞれの方法について詳しく解説します。
<食事療法>
食事療法は血糖値コントロールの基本となる最も重要な治療法です。まず、食事の回数と時間を規則正しくすることで、血糖値の急激な変動を防ぐことができます。食事の内容では、炭水化物の量と質に注意が必要で、白米や白パンよりも玄米や全粒粉パンを選ぶことで食後血糖値の上昇を緩やかにできます。また、食物繊維を多く含む野菜やきのこ類、海藻類を積極的に摂取することで、糖の吸収を遅らせる効果があります。なお、食事の順番も重要で、野菜から先に食べる「ベジファースト」により食後血糖値の急上昇を抑制できます。さらに、よく噛んでゆっくり食べることで満腹感を得やすくなり、食べ過ぎを防止できます。適切な摂取カロリーについては個人差があるため、管理栄養士との相談をお勧めします。
<運動療法>
運動療法は食事療法と並んで血糖値改善に効果的な治療法です。運動により筋肉がブドウ糖を消費するため、血糖値の低下が期待できます。特に有酸素運動は効果的で、ウォーキング、ジョギング、水泳、サイクリングなどを週に150分以上行うことが推奨されます。なお、運動強度は軽く汗をかく程度が適切で、無理をせず継続することが重要です。また、筋力トレーニングも筋肉量を増やし基礎代謝を向上させるため、血糖値改善に有効です。週に2~3回、主要な筋群を鍛える運動を行ってください。食後30分から2時間以内に運動することで、食後血糖値の上昇を効果的に抑制できます。ただし、糖尿病治療薬を使用している方は低血糖のリスクがあるため、運動前後の血糖値測定や補食の準備が必要です。運動を始める前には必ず医師に相談し、個人の体力や合併症に応じた運動プログラムを作成することが大切です。詳しくは「【糖尿病改善と予防】運動療法の効果や注意点について」をご覧ください。
必要に応じて薬物療法も実施(経口薬・インスリン)
薬物療法は食事療法や運動療法だけでは血糖値のコントロールが困難な場合に導入されます。現在使用される糖尿病治療薬は作用機序によって複数の種類に分類されます。例えば、メトホルミンは肝臓での糖産生を抑制し、インスリン感受性を改善する第一選択薬として広く使用されます。DPP-4阻害薬はインクレチンの作用を増強し、血糖値に応じてインスリン分泌を促進するため低血糖のリスクが少ない薬剤です。SGLT2阻害薬は腎臓での糖再吸収を阻害し、尿中への糖排泄を促進します(重度の糖尿病ではインスリン注射が必要になることもあります)。さらに、2023年には新しい注射薬「マンジャロ」が発売されました。マンジャロは注射薬ですがインスリンではなく、専門的には持続性GIP/GLP-1受容体作動薬に分類されており、週に1回の注射が推奨されています。加えて、持続性GLP-1受容体作動薬として広く使用されているオゼンピック®︎(持続性GLP-1受容体作動薬)もあります。オゼンピック®︎(持続性GLP-1受容体作動薬)は血糖値に応じてインスリン分泌を促進し、食欲を抑える作用もあるため体重管理にも有用です。こちらも週に1回の注射で使用されます。なお、薬物療法の開始や変更は必ず医師の指導のもとで行い、定期的な血液検査により効果と副作用をモニタリングすることが重要です。また、薬に頼るだけでなく、食事療法と運動療法の継続が治療効果を最大化するために不可欠です。「糖尿病治療法の一つ、インスリン療法を解説」では、より詳しく解説しています。
合併症予防のための定期検診
糖尿病の怖さは合併症にあるため、定期検診による早期発見と予防が極めて重要です。三大合併症である糖尿病性網膜症、糖尿病性腎症、糖尿病性神経障害の発症を防ぐため、眼科検診、腎機能検査、神経機能検査を定期的に受けてください。また、血管合併症として心筋梗塞や脳梗塞のリスクも高まるため、心電図、頸動脈エコー、動脈硬化の評価も必要です。さらに、HbA1cや血圧、コレステロール値や肝機能なども定期的に検査することをお勧めします。なお、足の観察も重要で、糖尿病性足病変の早期発見のために医療者による足のチェックを定期的に受けてください。これらの検診を怠ると、気づかないうちに合併症が進行する可能性があるため、必ず継続することが大切です。「糖尿病合併症の種類と予防方法」では、より詳しく解説しています。
糖尿病は管理する疾患
糖尿病は「治す」疾患ではなく「管理する」疾患であることを理解することが重要です。完治を目指すのではなく、血糖値を適切にコントロールし、合併症を予防しながら質の高い生活を送ることが治療の目標です。この視点の転換により、過度なストレスを感じることなく、長期的な視点で糖尿病と向き合えるようになります。したがって、日々の血糖値の変動に一喜一憂するのではなく、長期的な傾向を見ながら生活習慣を調整していくことが大切です。糖尿病があっても、仕事や趣味、旅行など、やりたいことを諦める必要はありません。適切な管理を行えば、糖尿病のない人とほぼ同様の生活を送ることができます。なお、「糖尿病スティグマの種類や具体例の解説」では、より詳しく解説しています。
千葉市都賀周辺で糖尿病の初診を受けたい方は板谷内科クリニックへ
糖尿病は自覚症状が現れにくい疾患であるため、定期的な検査による早期発見が極めて重要です。喉の渇き、頻尿、体重減少などの症状を感じた方はもちろん、家族歴がある方、肥満傾向の方、40歳以上の方は積極的にHbA1c検査を受けることをお勧めします。早期に発見できれば、食事療法や運動療法により病気の進行を抑制し、健康な生活を維持することが可能です。なお、当院ではHbA1c検査の即日対応を行っており、検査当日に結果をお伝えできるため、お忙しい方でも効率的に検査を受けていただけます。また、検査結果に基づいて個別の食事指導や運動プログラムの提案など、包括的な生活習慣改善サポートを提供しております。さらに、必要に応じて専門医療機関への紹介も迅速に行います。糖尿病のリスクが気になる方、健康診断で血糖値の異常を指摘された方は、ぜひお気軽に当院までご相談ください。
当日の順番予約はこちらから
2025.09.16
千葉市都賀周辺で糖尿病の即日検査を受けたい方へ|検査内容やメリット、検査前後の過ごし方を解説
糖尿病・代謝内科に関する記事です。
この記事では、HbA1c検査の内容や即日検査のメリット、さらに実際の検査の流れについてわかりやすく解説します。千葉市都賀周辺には、HbA1cを含む糖尿病関連検査を即日で受けられるクリニックがあります。そのため「糖尿病かもしれない」「HbA1cの数値が気になる」と感じている方は、ぜひ参考にしてください。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
千葉市都賀周辺で糖尿病の即日検査をご希望の方へ|HbA1c検査とは?
千葉市都賀周辺で糖尿病の即日検査をご希望の方へ|HbA1cを即日で知るメリットとは?
千葉市都賀周辺で糖尿病の即日検査をご希望の方へ|一般的なHbA1c検査の流れ
千葉市都賀周辺で糖尿病の即日検査をご希望の方へ|検査前後の過ごし方
千葉市都賀周辺で糖尿病の即日検査をご希望の方へ|血糖値を下げる方法
千葉市都賀周辺で糖尿病の即日検査を受けたい方は板谷内科クリニックへ
千葉市都賀周辺で糖尿病の即日検査をご希望の方へ|HbA1c検査とは?
HbA1c検査は、血液中のヘモグロビンA1cの濃度を測定する重要な検査です。従来の空腹時血糖値検査が検査時点の血糖値のみを示すのに対し、HbA1c検査は過去1〜2か月間の平均的な血糖コントロールを把握できるため、日常の食事や運動など生活習慣の影響を正確に評価できます。また、食事の影響を受けにくいため検査前の絶食も不要です。なお、赤血球中のヘモグロビンが血糖と結合してできるヘモグロビンA1cは、赤血球の寿命である約120日のうち直近1〜2か月間の血糖状態を反映します。基準値は5.6%未満が正常範囲とされ、5.6%以上6.5%未満は糖尿病予備群、6.5%以上では糖尿病が強く疑われます。また、糖尿病患者においてはHbA1c 7.0%未満を目標とした治療が推奨されています。そのため、定期的なHbA1c測定により治療効果を確認し、薬物療法や生活習慣指導の調整を行うことが重要です。
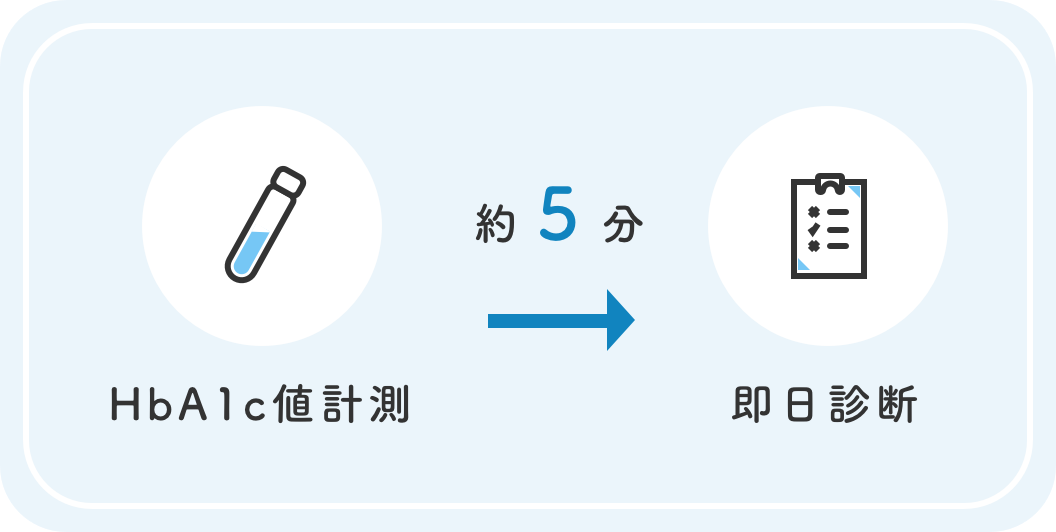
千葉市都賀周辺で糖尿病の即日検査をご希望の方へ|HbA1cを即日で知るメリットとは?
HbA1cの即日検査は、従来の検査システムと比較して多くのメリットをもたらします。最大の利点は、受診当日に結果を確認できることで、現在の血糖コントロール状況を即座に把握し、「今どうすべきか」という具体的な対応策をその場で決定できる点です。特に多忙な現代人にとって、検査結果を聞くために再度来院する必要がないことは大きな利点です。さらに、仕事や家庭の都合で頻繁に通院することが難しい方でも、1回の受診で検査から結果説明、治療方針の決定まで完結できるため、通院に対する負担が大幅に軽減されます。また、検査結果を受け、その場で医師と直接相談できるため、患者の不安を即座に解消できます。この即日検査により、血糖値の変化に応じた薬物調整や食事療法の見直し、運動療法の具体的な提案など、個々の状況に合わせたきめ細かな治療計画を迅速に立てることが可能となり、より効果的な糖尿病管理につながります。
千葉市都賀周辺で糖尿病の即日検査をご希望の方へ|一般的なHbA1c検査の流れ
ここでは、HbA1c検査を受ける際の一般的な流れについてご紹介します。検査全体の所要時間は約45~60分程度で、食事制限などの特別な準備は必要ありません。具体的な流れは次の通りです。
予約・来院
HbA1c検査を受ける際は、まず医療機関への予約または直接来院から始まります。多くのクリニックでは予約制を採用しており、電話やインターネットでの事前予約により、待ち時間を短縮してスムーズな受診が可能です。また、予約時には検査希望の旨をお伝えいただくと、適切な時間枠を確保できます(当日は保険証を忘れずにお持ちください)。なお、お薬手帳や過去の検査結果をお持ちの場合は、一緒にご持参いただくと診察がより効率的に進みます。
問診
受付が完了したあとは問診を行います。問診では現在の症状や体調、服用中の薬剤、過去の検査結果について詳しく確認します。特に糖尿病に関連する症状として、口の渇き、頻尿、体重減少、疲労感などの有無を聞き取ります。また、糖尿病の既往歴や家族歴、最近の食事や運動習慣、体重変化なども重要な情報として確認します。これらの情報は検査結果の正確な解釈や今後の治療方針決定において極めて重要な役割を果たすため、些細なことでも正確にお答えいただくことが大切です。
採血
問診のあとは採血を行います。HbA1c検査では、指先からの簡易採血または静脈からの採血のいずれかが用いられます。指先採血は痛みが少なく短時間で済むため、注射が苦手な方や小さなお子様にも適しています。一方、静脈採血はより正確な結果が得られ、同時に他の血液検査も実施できるメリットがあります(採血後は止血のため数分間圧迫していただきます)。なお、採血前に特別な準備は必要なく、食事制限も不要です。採血量も少量のため、身体への負担はほとんどありません。
結果が出るまで待機
採血が終わると、検査結果が出るまで約3~5分お待ちいただきます。この間は院内の待合室でお過ごしいただくか、近隣でお待ちいただくことも可能です。最新の検査機器を導入している医療機関では、より短時間で結果をご提供できる場合もあります(検査結果が出次第、スタッフよりお声がけいたします)。検査結果は数値として表示され、正常範囲や糖尿病の診断基準と比較して評価されます。この段階で基本的な判定は可能ですが、詳しい解釈や今後の対応については医師からの説明が必要となります。
医師による結果説明
検査結果が出揃うと、医師による詳しい説明を行います。HbA1cの数値が示す意味、現在の血糖コントロール状況、今後のリスクについて分かりやすく解説します。また、正常範囲であれば現在の生活習慣の継続をお勧めし、異常値が認められた場合は具体的な改善策を提案します。さらに、糖尿病予備群の場合には食事療法や運動療法の指導を行い、糖尿病と診断された場合には薬物療法の必要性も含めて治療方針を決定します。なお、結果説明の際には次回検査の時期や頻度についても相談し、継続的な健康管理のサポートを提供します。疑問や不安な点があれば、遠慮なくご質問ください。
HbA1c検査の一連の流れは、予約・来院から医師による結果説明まで約45~60分程度で完了します。ただし、即日検査への対応や正確な所要時間は「医療機関」や当日の状況によって異なる場合がありますので、受診前に電話やホームページでの確認をお勧めします。特に初回受診の場合や他の検査も同時に希望される場合は、さらに時間がかかることがありますので、余裕をもってお越しください。
千葉市都賀周辺で糖尿病の即日検査をご希望の方へ|検査前後の過ごし方
ここでは、HbA1c検査を受ける前後の過ごし方について解説します。適切な準備により、より正確な検査結果を得ることができ、検査後の生活改善にも役立てることができます。
検査前:飲食制限は基本不要
HbA1c検査の最大の特徴は、検査前の飲食制限が基本的に不要であることです。従来の空腹時血糖値検査では検査前8~12時間の絶食が必要でしたが、HbA1cは過去1~2か月間の平均血糖値を反映するため、検査当日の食事状況に左右されません。そのため、普段通りの食事を摂取していただいて構いません。むしろ、無理な食事制限や絶食により体調を崩すことの方が問題となる場合があります。朝食を抜くことで低血糖症状を起こしやすい方や、糖尿病の治療中で薬物療法を受けている方は、特に普段通りの食事リズムを保つことが重要です。ただし、同時に他の血液検査も実施する場合は、その検査項目に応じて食事制限が必要になることがありますので、事前に医療機関にご確認ください。
検査後:結果に応じた今後の対応
検査結果が判明した後は、HbA1cの数値に応じて今後の対応が決定されます。正常範囲内であれば現在の生活習慣の継続をお勧めしますが、予防的な観点から年1回程度の定期検査もお勧めします。また、糖尿病予備群と判定された場合は、食事療法や運動療法による生活習慣の改善が必要となるため、具体的な指導を行います。加えて、3~6か月後の再検査により改善状況を確認します。なお、糖尿病の診断基準を満たす場合は、追加の精密検査として75g経口ブドウ糖負荷試験や随時血糖値測定を実施することがあります。さらに、薬物療法の導入が必要と判断された場合は、患者の病状や生活スタイルに応じて最適な治療薬を選択し、定期的なフォローアップを計画します。
検査前後の注意点
検査をより効果的に活用するため、いくつかの注意点があります。まず服薬中の方は必ずお薬手帳をご持参ください。特に糖尿病治療薬、血圧降下薬、コレステロール治療薬などは検査結果の解釈に重要な情報となります。また、検査前に最近の生活習慣について簡単にメモしておくと、診察時の説明がスムーズに進みます。具体的には、食事の内容や回数、間食の頻度、運動習慣、体重の変化、ストレスの状況などを記録しておいてください。なお、最近風邪や感染症にかかった場合、妊娠の可能性がある場合、貧血の治療を受けている場合なども、HbA1cの値に影響を与える可能性があるため、必ず医師にお伝えください。これらの情報により、より正確な診断と適切な治療方針の決定が可能となります。
千葉市都賀周辺で糖尿病の即日検査をご希望の方へ|血糖値を下げる方法
血糖値の管理は糖尿病の予防や治療において非常に重要です。ここでは、効果的かつ安全に血糖値を下げる方法について、食事療法、運動療法、薬物療法の観点から解説します。
食事療法
食事療法は血糖値コントロールの基本となる最も重要な治療法です。まず、食事の回数と時間を規則正しくすることで、血糖値の急激な変動を防ぐことができます。食事の内容では、炭水化物の量と質に注意が必要で、白米や白パンよりも玄米や全粒粉パンを選ぶことで食後血糖値の上昇を緩やかにできます。また、食物繊維を多く含む野菜やきのこ類、海藻類を積極的に摂取することで、糖の吸収を遅らせる効果があります。なお、食事の順番も重要で、野菜から先に食べる「ベジファースト」により食後血糖値の急上昇を抑制できます。さらに、よく噛んでゆっくり食べることで満腹感を得やすくなり、食べ過ぎを防止できます。適切な摂取カロリーについては個人差があるため、管理栄養士との相談をお勧めします。「食後の血糖値のピークと血糖値上昇を抑える方法」や「血糖値を下げるのに効果的な食べ物を紹介」、もしくは「糖尿病患者必見!スローカロリーで血糖値コントロールを改善する方法」や「糖尿病患者のための間食ガイド:血糖値をコントロールしながら楽しむ方法」や「血糖値スパイクとは?眠気・頭痛・治らない原因と対策」では、より詳しく解説しています。
運動療法
運動療法は食事療法と並んで血糖値改善に効果的な治療法です。運動により筋肉がブドウ糖を消費するため、血糖値の低下が期待できます。特に有酸素運動は効果的で、ウォーキング、ジョギング、水泳、サイクリングなどを週に150分以上行うことが推奨されます。なお、運動強度は軽く汗をかく程度が適切で、無理をせず継続することが重要です。また、筋力トレーニングも筋肉量を増やし基礎代謝を向上させるため、血糖値改善に有効です。週に2~3回、主要な筋群を鍛える運動を行ってください。食後30分から2時間以内に運動することで、食後血糖値の上昇を効果的に抑制できます。ただし、糖尿病治療薬を使用している方は低血糖のリスクがあるため、運動前後の血糖値測定や補食の準備が必要です。運動を始める前には必ず医師に相談し、個人の体力や合併症に応じた運動プログラムを作成することが大切です。なお、「食後の血糖値を下げる運動方法とコツ」では、より詳しく解説しています。
薬物療法
薬物療法は食事療法や運動療法だけでは血糖値のコントロールが困難な場合に導入されます。現在使用される糖尿病治療薬は作用機序によって複数の種類に分類されます。メトホルミンは肝臓での糖産生を抑制し、インスリン感受性を改善する第一選択薬として広く使用されます。DPP-4阻害薬はインクレチンの作用を増強し、血糖値に応じてインスリン分泌を促進するため低血糖のリスクが少ない薬剤です。SGLT2阻害薬は腎臓での糖再吸収を阻害し、尿中への糖排泄を促進します(重度の糖尿病ではインスリン注射が必要になることもあります)。なお、薬物療法の開始や変更は必ず医師の指導のもとで行い、定期的な血液検査により効果と副作用をモニタリングすることが重要です。また、薬に頼るだけでなく、食事療法と運動療法の継続が治療効果を最大化するために不可欠です。
血糖値を効果的に下げるためには、食事療法、運動療法、必要に応じた薬物療法を組み合わせた包括的なアプローチが重要です。規則正しい食生活と適度な運動習慣を身につけることで、多くの場合血糖値の改善が期待できます。ただし、個人の病状により適切な治療法は異なるため、必ず医師と相談のうえで治療計画を立てることが大切です。
千葉市都賀周辺で糖尿病の即日検査を受けたい方は板谷内科クリニックへ
糖尿病は自覚症状が現れにくい疾患であるため、定期的な検査による早期発見が極めて重要です。喉の渇き、頻尿、体重減少などの症状を感じた方はもちろん、家族歴がある方、肥満傾向の方、40歳以上の方は積極的にHbA1c検査を受けることをお勧めします。早期に発見できれば、食事療法や運動療法により病気の進行を抑制し、健康な生活を維持することが可能です。なお、当院ではHbA1c検査の即日対応を行っており、検査当日に結果をお伝えできるため、お忙しい方でも効率的に検査を受けていただけます。また、検査結果に基づいて個別の食事指導や運動プログラムの提案など、包括的な生活習慣改善サポートを提供しております。さらに、必要に応じて専門医療機関への紹介も迅速に行います。糖尿病のリスクが気になる方、健康診断で血糖値の異常を指摘された方は、ぜひお気軽に当院までご相談ください。
当日の順番予約はこちらから
2025.09.16
千葉市都賀周辺で糖尿病の家族を支える方へ|日常生活でできるサポート・受診の付き添い・注意点を解説
糖尿病・代謝内科に関する記事です。
この記事では、千葉市都賀周辺で糖尿病患者を身近で支える家族に向けて「日常生活で気をつけること」や「受診時の付き添いポイント」などを分かりやすく解説します。ご家族が糖尿病と診断され、「どう支えればいいの?」「どんな生活を送らせたらいいの?」と不安を感じている方は、ぜひ最後までご覧ください。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
千葉市都賀周辺で糖尿病の家族を支える方へ|糖尿病の基本と初期症状
千葉市都賀周辺で糖尿病の家族を支える方へ|日常生活で家族ができること
千葉市都賀周辺で糖尿病の家族を支える方へ|こんな時はすぐ受診を
千葉市都賀周辺で糖尿病の家族を支える方へ|受診や検診への付き添い・サポートのコツ
千葉市都賀周辺で糖尿病の家族を支える方へ|自分自身もケアを忘れずに
糖尿病の家族に関するご相談は板谷内科クリニックへ
千葉市都賀周辺で糖尿病の家族を支える方へ|糖尿病の基本と初期症状
まずは、糖尿病の基本知識と「見逃してはいけない初期症状」について詳しく解説いたします。
糖尿病とは?
糖尿病とは、血液中のブドウ糖濃度(血糖値)が慢性的に高い状態が続く疾患です。通常、膵臓から分泌されるインスリンというホルモンが血糖値を適切に調節していますが、このインスリンの分泌量が不足したり、作用が低下したりすることで発症します。糖尿病の診断基準は、空腹時血糖値126mg/dL以上、75g経口ブドウ糖負荷試験2時間値200mg/dL以上、またはHbA1c6.5%以上のいずれかを満たした場合とされています(HbA1cは過去1〜2か月間の血糖値の平均を反映する指標で、より確実な診断に役立ちます)。なお、糖尿病は大きく分けて以下のタイプがあります。
<1型糖尿病>
1型糖尿病は、インスリンを作る膵臓のβ細胞に異常が起こることで発症する糖尿病で、インスリン依存型とも呼ばれます。1型糖尿病は、子供や青年などの若年層に多く見られますが、その割合は世界の糖尿病全体のうち「わずか5%」です。糖尿病は大きく分けて1型と2型がありますが、1型は自己免疫によるβ細胞の破壊が原因で発症します。一方、2型糖尿病は運動不足や過食などの生活習慣によって発症するため、性質が異なります。なお、1型糖尿病の主な治療方法は薬物療法で、インスリン製剤を注射することで症状の管理を行います。詳しくは「糖尿病と遺伝の関係:1型・2型別の遺伝リスクと予防法」や「日本人はなぜ糖尿病になりやすいの?遺伝と生活習慣の影響」をご覧ください。
<2型糖尿病>
2型糖尿病は、生活習慣や遺伝によって引き起こされる糖尿病です。2型糖尿病では、膵臓から分泌されるインスリン(ホルモン)が十分に働かなくなることで、血糖値が上昇します。なお、2型糖尿病の原因となるインスリン作用の低下には主に二つの理由があります。一つは、体内の組織がインスリンに対する抵抗性を増すことです。筋肉や肝臓などの組織がインスリンの作用に鈍感になり、インスリンが分泌されていても効果が発揮されにくくなります。そしてもう一つは、膵臓の機能低下によってインスリンの分泌量が減ることです。これらの要因は、遺伝に加えて、過食・過飲や運動不足などの生活習慣の乱れによっても引き起こされることがあります。したがって、糖尿病を予防するためには、健康的な食生活と適度な運動を続けることが重要です。
<妊娠糖尿病>
妊娠糖尿病とは、妊娠中にはじめて発見された糖代謝異常です(糖代謝異常とは、血液に含まれる糖の量を示す“血糖値”が上がった状態です)。今まで糖尿病と言われた事がないにもかかわらず、妊娠中に始めて指摘された糖代謝異常で、糖尿病の診断基準をみたさない人を妊娠糖尿病といいます。具体的には、糖負荷試験をした際に、空腹時血糖92mg/dL以上、1時間値180mg/dL以上、2時間値153mg/dL以上のいずれか1点以上を満たした場合に「妊娠糖尿病」と診断されます。なお、糖代謝異常には、大きく分けて「妊娠糖尿病」「妊娠中の明らかな糖尿病」「糖尿病合併妊娠」の3種類があります。「妊娠糖尿病」は前述した通り、妊娠中に初めて発見された糖代謝異常です。一方、「糖尿病合併妊娠」とは、既に糖尿病と診断されていた方が妊娠した状態を指します。最後に、「妊娠中の明らかな糖尿病」は、妊娠前から未診断の糖尿病が存在した可能性がある場合や、妊娠中に糖尿病と診断された場合を含みます。これらの状況では、妊娠糖尿病よりも重度であるため、血糖値の厳密な管理が必要となります。詳しくは「糖尿病の初期症状|女性特有の糖尿病の初期症状や予防法について解説」をご覧ください。
糖尿病の初期症状
糖尿病は症状の自覚が難しい疾患です。血糖値が少し高い段階では、自覚する症状はほぼありません。しかし高血糖のままある程度の時間が経過すると、次のような症状が現れてきます。
・喉の渇き(多飲)
・頻尿(多尿)
・だるさ、疲労感
・体重減少
・尿の泡立ち
・視力低下、かすみ目
・皮膚の乾燥、かゆみ
・傷が治りにくい
・手足のしびれ
・感染症にかかりやすい
糖尿病の初期症状は日常生活の中で見過ごされやすく、「最近疲れやすい」「喉がよく渇く」といった程度に感じることが少なくありません。これらの症状には医学的な理由があります。まず血糖値が上昇すると、腎臓が過剰なブドウ糖を尿として排出しようと働くため、尿量が増加して頻尿になります。同時に体内の水分が失われるため、強い喉の渇きを感じるようになります。また、細胞がブドウ糖を十分に利用できない状態では、体は代替エネルギー源として筋肉や脂肪を分解し始めるため、食事量が変わらなくても体重が減少していきます。さらに、尿の泡立ちについては、高血糖による腎機能への影響で、本来血液中に留まるべきタンパク質が尿中に漏れ出すことが主な原因です。こうした症状が単独で現れても、複数組み合わさって現れても、軽視せずに早めに医療機関を受診することをお勧めします。糖尿病の初期症状について詳しく知りたい方は「糖尿病の初期症状が出た方はいつでも当院にご相談ください」や「糖尿病初期症状による爪の変化|色や形の特徴や予防策を解説」、もしくは「尿が泡立つ原因は糖尿病?初期症状や他の病気との違い、受診タイミングを解説」をご覧ください。なお、小児期に発症する糖尿病については「小児糖尿病の子供にみられる症状と治療法について」をご覧ください。
千葉市都賀周辺で糖尿病の家族を支える方へ|日常生活で家族ができること
糖尿病の治療は患者本人の努力だけでなく、家族の理解と協力が不可欠です。ここでは、糖尿病患者を支える家族が「具体的にどのような協力ができるのか」、実践的な方法をご紹介いたします。
食事内容の見直し
家族全員で食事内容を見直すことは、糖尿病患者にとって最も重要なサポートの一つです。例えば、野菜を中心とした献立に変更し、一日350グラム以上の野菜摂取を目標とすることで、食物繊維による血糖上昇の抑制効果が期待できます。また、食べる順番も重要です。野菜や汁物から先に摂取し、その後にタンパク質、最後に炭水化物を食べる順番を家族で習慣化してください。さらに、塩分控えめの調理を心がけ、一日6グラム未満を目標としてください。出汁や香辛料、酸味を効かせた調理法で満足感を保ちながら減塩を実現できます。なお、患者だけに特別な食事を用意するのではなく、家族全員が同じヘルシーな食事を楽しむことで、患者の孤立感を防ぎ、継続しやすい環境を作ることができます。糖尿病予防に効く食事については「【専門医監修】糖尿病予防に効く食事|合併症予防のための食事療法」や「バナナと糖尿病の関係」や「糖尿病患者のための間食ガイド:血糖値をコントロールしながら楽しむ方法」、もしくは「千葉市都賀で高血圧とコーヒーの関係が気になる方へ|影響・飲み方の注意点を解説」や「糖尿病と塩分の関係」をご覧ください。
運動や通院を「一緒にやろう」と促す
糖尿病治療において運動習慣の確立は血糖コントロールに直結する重要な要素です。家族が「一緒にやろう」という姿勢で運動を促すことで、患者のモチベーション維持と継続性が大幅に向上します。具体的には、ウォーキングから始めて週に150分以上の中等度の有酸素運動を目標とし、家族で散歩コースを決めたり、休日に公園を歩いたりする習慣を作ってください。また、通院についても同様で、診察の付き添いや薬の受け取りなど、可能な範囲でサポートすることが大切です。さらに、医師からの説明を家族も一緒に聞くことで治療方針の理解が深まり、日常生活での支援がより効果的になります。なお、血糖値の記録や薬の管理についても、家族がチェック役を担うことで治療の継続性が高まります。詳しくは「糖尿病予防のための運動ガイド:効果的な方法と実践のコツ」をご覧ください。
無理のない協力体制を作ることが大切
糖尿病は長期にわたる治療が必要な慢性疾患であるため、家族の協力も持続可能でなければなりません。完璧を求めすぎず、できる範囲での協力体制を築くことが重要です。例えば、平日の食事準備は配偶者が、休日の運動は子どもが付き添うなど、無理のない範囲で分担することが継続の秘訣です。また、患者の自主性を尊重しながらサポートすることも大切です。過度な監視や制限は患者のストレスとなり、かえって治療に悪影響を与える可能性があります。患者が自分で判断し行動できるよう、情報提供や環境整備に徹し、温かく見守る姿勢を保つことで、良好な家族関係を維持しながら治療を継続できます。なお、近年、糖尿病にまつわる“スティグマ”が世界的なトピックとなっており、日本でも糖尿病における“スティグマ”を減らす運動が始まっています。詳しくは「糖尿病スティグマの種類や具体例の解説」をご覧ください。
糖尿病患者を支える家族の役割は、治療の成功において非常に重要です。食事の見直しを家族全員で行い、運動や通院を一緒に取り組むことで、患者の治療継続率と血糖コントロールが大幅に改善されます。しかし、最も大切なのは無理のない協力体制を構築することです。完璧を目指さず、できる範囲での継続的なサポートが、患者の身体的・精神的健康の維持につながります。家族の理解と協力により、糖尿病と上手に付き合いながら、充実した生活を送ることが可能になるのです。なお、「高血圧・糖尿病・高脂血症のトリプルリスク|生活習慣病の重なりが招く危険性と対策」では、より詳しく解説しています。
千葉市都賀周辺で糖尿病の家族を支える方へ|こんな時はすぐ受診を
糖尿病の合併症は生命に関わる危険な状態を招く可能性があるため、早期発見と早期治療が極めて重要です。意識がぼんやりする、異常な眠気に襲われる、口の中が乾燥して脱水症状が見られるといった症状は、血糖値の急激な上昇や下降によって起こる急性合併症のサインかもしれません(参考記事:糖尿病と脱水症状の関係)。特に糖尿病性ケトアシドーシスは血液が酸性に傾く危険な状態で、嘔吐や腹痛を伴い、放置すると意識障害や昏睡に至る可能性があります。また、低血糖では冷や汗、動悸、手の震えなどの症状から始まり、重症化すると意識を失うこともあります(参考記事:糖尿病患者のための低血糖対策完全ガイド)。さらに、慢性合併症として、感染症にかかりやすくなる、傷の治りが遅れる、手足のしびれや痛みを感じるといった症状も見逃してはいけません。これらは血管や神経の障害によるもので、進行すると腎症、網膜症、神経障害といった深刻な合併症につながります。糖尿病患者本人は症状に慣れてしまい軽視しがちですが、家族が日頃から患者の様子を注意深く観察し、異変に気づいたら迷わず受診を促すことが重症化予防の鍵となります。なお、糖尿病が高める感染症リスクや敗血症のリスクについては「糖尿病が高める感染症リスクと予防について」や「糖尿病が引き起こす敗血症のリスク」をご覧ください。
千葉市都賀周辺で糖尿病の家族を支える方へ|受診や検診への付き添い・サポートのコツ
糖尿病の治療において、家族の存在は患者にとって非常に心強いサポートとなります。定期検診への同伴は、患者の緊張を和らげるだけでなく、医師からの重要な説明を家族も直接聞くことで、治療方針の理解を深め、日常生活でのサポートをより効果的に行うことができます。また、薬の種類や服用方法、副作用について医師から説明を受ける際も、家族が一緒に聞くことで服薬管理の二重チェック体制が構築され、飲み忘れや誤用を防ぐことが可能になります。さらに、家族だからこそ気づける日常の小さな変化を医師に伝えることも重要な役割です。食欲の変化、睡眠パターンの乱れ、疲労感の増加、気分の落ち込みなど、患者本人が軽視しがちな症状も、家族の客観的な視点から医師に報告することで、治療の調整や合併症の早期発見につながります。特に高齢者や認知機能に不安のある糖尿病患者にとって、家族の協力は治療継続に欠かせません。血糖測定や薬の管理、食事療法の実践など、複雑な治療プログラムを一人で継続することは困難です。糖尿病は決して一人で抱え込むべき疾患ではなく、家族全体で支え合うことで、患者の身体的・精神的負担を軽減し、より良い治療成果を得ることができます。「千葉市都賀で糖尿病の定期検査を受けたい方へ|検査の流れや重要性、メリットを解説」では、より詳しく解説しています。
千葉市都賀周辺で糖尿病の家族を支える方へ|自分自身もケアを忘れずに
糖尿病患者を支える家族は、患者の病気に深く寄り添うあまり、自身の心身の健康を犠牲にしてしまうケースが少なくありません。このような状態を「ケアラーズ・ストレス」と呼び、慢性的な疲労感、不安、うつ症状などが現れ、支える側の生活の質が著しく低下してしまいます。例えば、食事管理への過度な責任感、患者の血糖値の変動に対する不安、将来への心配などが重なることで、家族自身のストレスが蓄積され、結果的に患者へのサポート能力も低下してしまう悪循環に陥る可能性があります。また、糖尿病には遺伝的要因も関与するため、家族が「自分も糖尿病になるかもしれない」という不安を抱くことは自然なことです。このような不安を感じた際は、躊躇せずに定期検診を受け、血糖値や生活習慣の見直しを行うことが重要です。なお、予防的な観点から、患者と同じ食事療法や運動習慣を家族全体で取り入れることは、患者のサポートにもなり、自身の健康維持にもつながる一石二鳥の効果があります。無理のない支援を継続するためには、医師や管理栄養士、糖尿病療養指導士などの専門職との連携が不可欠です。正しい知識を身につけ、専門家からのアドバイスを受けながら、完璧を求めすぎない現実的な支援方法を見つけることで、家族全体が健康で充実した生活を送ることができるのです。
千葉市都賀周辺で糖尿病の家族に関するご相談は板谷内科クリニックへ
糖尿病の治療において、患者本人の努力だけでは限界があります。家族の深い理解と継続的な協力があってこそ、良好な血糖コントロールと合併症の予防が可能になります。したがって、糖尿病患者を支えるためにも、日々の食事管理や運動習慣のサポート、定期検診への同伴など、積極的に関わることが推奨されます。家族が治療のパートナーとして積極的に関わることで、患者の治療への取り組み姿勢が向上し、長期的な健康維持につながります。なお、当院では、糖尿病患者だけでなくご家族の皆様に対しても手厚いサポートを提供しています。具体的には、ご家族からの治療に関する疑問や不安についての相談を随時受け付け、定期検診への同伴も積極的に推奨しています。また、家族の方ご自身の健康チェックや糖尿病の予防についてもご相談いただけますので、糖尿病の症状に心当たりのある方、あるいは検診などで血糖値に異常を指摘された方は、まずはお気軽にご相談ください。
当日の順番予約はこちらから
2025.09.16
千葉市都賀周辺で糖尿病と向き合う方へ|気持ちの整理と生活の立て直し方
糖尿病・代謝内科に関する記事です。
この記事では、千葉市都賀周辺で糖尿病の診断を受けたばかりの方が、心や生活を整えるためのヒントをご紹介します。糖尿病に不安を感じている方や、仕事・家庭への影響に悩んでいる方は、ぜひ最後までお読みください。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
千葉市都賀周辺で糖尿病と向き合う方へ|診断直後に多い気持ちと不安
千葉市都賀周辺で糖尿病と向き合う方へ|糖尿病はどう“付き合う疾患”なのか
千葉市都賀周辺で糖尿病と向き合う方へ|仕事・家庭・人間関係との両立
千葉市都賀周辺で糖尿病と向き合う方へ|診断後にやるべき生活の立て直し
千葉市都賀周辺で糖尿病と向き合う方へ|一人で抱え込まないための支援体制
少しでも不安な方は病院へご相談ください
千葉市都賀周辺で糖尿病と向き合う方へ|診断直後に多い気持ちと不安
糖尿病の診断を受けた患者の多くが「まさか自分が」という驚きと共に、将来への不安を抱えていらっしゃいます。特に「一生薬を飲み続けるのか」「もう普通の生活はできないのか」といった悩みを抱える患者は多いです。また、糖尿病を治らない疾患として捉えてしまうと、絶望感や無力感に襲われ、なかには軽度のうつ症状を呈する方もいらっしゃいます。さらに、治療への拒絶反応や、食事制限への強い抵抗感が生まれることも少なくありません。したがって、糖尿病においては正しい知識を得るための情報収集が大切です。インターネット上には様々な情報が溢れているため、すべてを鵜呑みにする必要はありません。現代の糖尿病治療は大きく進歩しており、適切な管理により健康な人とほぼ変わらない生活を送ることが可能です。また、糖尿病の悩みを一人で抱え込まないことも大切です。家族や信頼できる友人、そして何より医療チームに率直な気持ちを話すことで、不安は大きく軽減されます。なお、「【医師監修】糖尿病とうつ病の関係性を解説」や「糖尿病スティグマの種類や具体例の解説」では、より詳しく解説しています。
千葉市都賀周辺で糖尿病と向き合う方へ|糖尿病はどう“付き合う疾患”なのか
糖尿病は「完治する」という概念がない疾患です。そのため、適切に管理しなければ病状が進行し、網膜症、腎症、神経障害などの合併症を引き起こすリスクが高まります。さらに、動脈硬化が進行すると、心筋梗塞や脳梗塞といった命に関わる血管イベントの危険性も増大します。したがって、一度糖尿病と診断されれば、生涯にわたり血糖値と向き合い続ける必要があります。しかしながら、必要以上に悲観的になる必要はありません。現代の糖尿病治療は飛躍的に進歩しており、適切な血糖管理を継続することで、これらの合併症リスクを大幅に軽減できることが数多くの臨床研究で実証されています。また、HbA1cを目標値内に維持できれば、健康な人とほぼ変わらない日常生活を送ることが可能です。糖尿病管理において最も重要なのは、疾患を人生の中心に置くのではなく、自分の生活の中に疾患管理を自然に組み込むという発想です。血糖測定や服薬を特別な医療行為として捉えるのではなく、日常習慣として位置づけることで、心理的負担を軽減できます。なお、糖尿病予防については「都賀で糖尿病の慢性合併症にお悩みの方へ」や「【専門医監修】糖尿病予防に効く食事|合併症予防のための食事療法」、もしくは「糖尿病予防のための運動ガイド:効果的な方法と実践のコツ」や「糖尿病予防に効果的な薬の種類や副作用を解説」をご覧ください。
千葉市都賀周辺で糖尿病と向き合う方へ|仕事・家庭・人間関係との両立
糖尿病と診断された際、多くの患者は職場での働き方に不安を抱え、ときに転職や休職を検討することもあります。けれども、実際には適切に病状を管理することで、多くの方がこれまでと変わらず就労を続けています。また、職場に疾患を開示すべきかどうかは、業務内容や職場環境によって判断が分かれるため、自分の状況に応じて慎重に考えることが大切です。例えば、デスクワーク中心の職場であれば開示の必要性は低い場合が多い一方、体力を要する業務や不規則な勤務体系の場合は、安全面を考慮して上司や産業医に相談することが推奨されます。なお、家族との関係においても、過度な心配をかけないよう適度な距離感を保ちながら、必要な支援は素直に受け入れる姿勢が大切です。特に子育てや介護を担っている患者の場合、血糖管理と家族のケアを両立するため、家族全体での理解と協力体制の構築が不可欠となります。「都賀で妊娠糖尿病にお悩みの方へ」では、より詳しく解説しています。
千葉市都賀周辺で糖尿病と向き合う方へ|診断後にやるべき生活の立て直し
糖尿病と診断されると、多くの方が生活全般の見直しに戸惑いを感じます。しかし、一度にすべてを変える必要はありません。ここでは、糖尿病の診断後に段階的に取り組むべき「生活の立て直し方法」について解説します。
無理をせず「できることから」が基本
糖尿病の管理で最も重要なのは継続性です。診断直後は完璧を目指しがちですが、急激な生活変化はストレスとなり、かえって血糖値に悪影響を及ぼす可能性があります。まずは現在の生活習慣を振り返り、改善しやすい点から着手してください。例えば、「毎日の食事時間を一定にする」、「間食の回数を減らす」、「エレベーターの代わりに階段を使う」など、小さな変化から始めることが成功の鍵となります。また、主治医や栄養士と相談しながら、個人の生活スタイルに合った無理のない計画を立てることで、長期的な血糖管理が可能になります。完璧を求めず、80点を継続することを目標に取り組んでください。
食事の工夫
食事療法は糖尿病管理の中核を成します。食材選びでは、低GI食品を意識的に取り入れることが重要です。具体的には、玄米や全粒粉パン、野菜、魚類、豆類などを積極的に活用し、白米や精製された炭水化物は控えめにしてください。また、食べ方においては、野菜から先に食べる「ベジファースト」を実践し、よく噛んでゆっくり食事することで血糖値の急激な上昇を抑えられます。さらに、外食時は定食スタイルを選び、ご飯の量を調整したり、揚げ物よりも蒸し料理や焼き物を選択したりすることがポイントです。なお、間食については完全に禁止するのではなく、ナッツ類やヨーグルトなど血糖値への影響が少ないものを適量摂取することで、過度な空腹感を避けられます。詳しくは「糖尿病患者のための間食ガイド」や「コーヒーと糖尿病の関係、予防効果や摂取量について」や「バナナと糖尿病の関係」をご覧ください。
運動習慣の確立
運動習慣の確立は血糖管理において食事療法と並ぶ重要な要素です。特別な運動器具や施設は必要ありません。日常生活の中に運動要素を組み込むことで、無理なく継続できる習慣を作ってください。例えば、買い物時は遠めの店舗まで歩いて行く、通勤時は一駅手前で降車して歩く、エスカレーターではなく階段を使用するなど、生活動線に運動を取り入れることが効果的です。また、有酸素運動としては、1日30分程度のウォーキングが理想的ですが、10分を3回に分けても同様の効果が期待できます。さらに、筋力トレーニングも血糖値改善に有効であり、自宅でできる軽い筋トレやストレッチを習慣化することをお勧めします。なお、運動前後の血糖値測定を行い、自身の体の反応を把握することで、安全で効果的な運動プログラムを構築できます。
睡眠・ストレス管理も血糖に影響するため重要
睡眠不足やストレスは血糖値に直接的な影響を与えるため、これらの管理は薬物療法や食事療法と同じく重要です。理想的な睡眠時間は7〜8時間程度とされており、規則正しい睡眠リズムを維持することで血糖値の安定化が期待できます。また、質の良い睡眠を確保するために、就寝前のスマートフォン使用を控え、寝室環境を整えることも大切です。さらに、ストレス管理については、深呼吸や軽い瞑想、趣味の時間確保など、個人に適した方法を見つけることが重要です。慢性的なストレスはコルチゾールなどのホルモン分泌を促し、血糖値上昇の原因となります。詳しくは「糖尿病とストレスの関係」をご覧ください。なお、定期的な血糖測定を通じて、睡眠やストレスが自身の血糖値にどの程度影響するかを把握し、生活リズムの調整に活用することで、より効果的な血糖管理が可能になります。
糖尿病の診断後の生活立て直しは、一度にすべてを変えるのではなく、段階的なアプローチが成功の鍵となります。食事、運動、睡眠、ストレス管理の各要素をバランス良く改善し、個人の生活スタイルに合わせた無理のない計画を立てることが重要です。完璧を目指すよりも継続性を重視し、小さな変化を積み重ねることで、長期的な血糖管理と生活の質の向上が実現できます。
千葉市都賀周辺で糖尿病と向き合う方へ|一人で抱え込まないための支援体制
糖尿病は、適切な支援体制を整えることで心理的負担を軽減し、より効果的な血糖管理へとつなげることができます。ここでは、糖尿病を一人で抱え込まないために活用できる「各種の支援体制」について解説します。
糖尿病治療における多職種連携の重要性
糖尿病治療における多職種連携は、患者の包括的なケアを実現する重要な仕組みです。例えば、内分泌内科医は薬物療法の調整と合併症の予防を担い、糖尿病療養指導士の資格を持つ看護師は日常的な血糖管理や自己注射の指導を行います。また、管理栄養士は個人の生活スタイルや嗜好に合わせた具体的な食事プランを提案し、薬剤師は薬物相互作用や副作用について詳しく説明します。さらに、足病変の予防には足病専門医が、眼科合併症には眼科医が関わるなど、必要に応じて専門医との連携も図られます。これらの医療従事者との定期的な面談を通じて疑問点や不安を解消し、治療方針の共有を行うことで、患者自身が主体的に治療に参加できる環境が整います。なお、チーム医療の一員として、患者も積極的に情報共有し、自身の状況を正確に伝えることが重要です。
糖尿病患者同士の交流がもたらす支援の力
医療機関以外での支援として、同じ疾患を持つ患者同士の交流は非常に有効です。例えば、インターネット上の糖尿病患者向けコミュニティやSNSグループでは、日常的な血糖管理の工夫や食事のアイデア、運動方法など、実体験に基づく情報を共有できます。また、地域の患者会や自治体が主催する糖尿病教室に参加することで、対面での交流機会を得られます。これらの場では、医療従事者からは得られない患者目線のアドバイスや心理的な支えを受けることができます。ただし、医学的な情報については必ず主治医に確認することが大切です。家族や友人に対しても糖尿病について正しい理解を求め、適切なサポートを得られるよう説明することで、日常生活での支援体制を強化できます。孤立感を避け、適度な距離感を保ちながら多様な人とのつながりを維持することが、長期的な療養生活の質向上に寄与します。
糖尿病患者のメンタルヘルス支援
糖尿病の診断や治療過程では、不安、抑うつ、怒りなどの感情を経験することが一般的です。特に血糖値の管理がうまくいかない時期や合併症への不安が強い場合、精神的な負担が大きくなります。このような状況が2週間以上続く場合は、専門的なメンタルヘルスサポートを検討することが重要です。例えば、心療内科医や臨床心理士による専門的なカウンセリングを受けることで、疾患受容のプロセスを支援し、効果的な対処方法を身につけることができます。また、抗うつ薬や抗不安薬による薬物療法が効果的な場合もあります。ただし、これらの薬剤が血糖値に与える影響については、主治医と十分に相談し、連携して管理することが重要です。また、家族や周囲の人々にも患者の精神的状況について理解を求め、適切なサポートを得られる環境を整えることが大切です。
糖尿病の効果的な管理には、医療従事者による専門的サポート、患者同士の交流、そして必要に応じたメンタルヘルスケアを組み合わせた包括的な支援体制が不可欠です。一人で抱え込まず、多様な支援リソースを活用することで、心理的負担を軽減し、長期的な血糖管理の成功につながります。「糖尿病ケトアシドーシスの症状や原因、治療法について」や「糖尿病とEDの関係や治療薬について」では、より詳しく解説しています。。
少しでも不安な方は病院へご相談ください
糖尿病は怖い疾患ではありません。適切な初期対応と継続的な管理により、多くの患者が健康な人と変わらない生活を送っています。重要なのは診断直後の正しいアプローチです。適切な支援体制を整えることで心理的負担を軽減し、より効果的な血糖管理につなげることができます。そのため、当院では、糖尿病の診断を受けた患者が感じる不安や混乱を理解し、まずは気持ちの整理から丁寧にサポートいたします。また、血糖値の自己測定方法や薬物療法についても、わかりやすく丁寧にご説明いたします。糖尿病は確実に管理できる疾患です。糖尿病と診断されたばかりで不安を感じている方、現在の治療に疑問をお持ちの方は、お気軽にご相談ください。
当日の順番予約はこちらから
2025.09.16
千葉市都賀で高血圧の数値が気になる方へ|基準・測り方・改善方法を解説
内科に関する記事です。
高血圧は、血管内の圧力が持続的に正常値を上回る状態を指します。高血圧は自覚症状がほとんどないまま動脈硬化や脳卒中、心臓病などの合併症を引き起こす危険な病気です。そのため、高血圧は早期発見が極めて重要な病気です。ここでは、千葉市都賀で高血圧に不安を持つ方向けて、数値の見方、危険度、改善方法までを内科医の視点で詳しく解説します。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
千葉市都賀で高血圧の数値が気になる方へ|高血圧とは?
千葉市都賀で高血圧の数値が気になる方へ|高血圧の症状
千葉市都賀で高血圧の数値が気になる方へ|正常値と高血圧の基準とは?
千葉市都賀で高血圧の数値が気になる方へ|危険な数値はいくつから?
千葉市都賀で高血圧の数値が気になる方へ|高血圧と関連した症状
千葉市都賀で高血圧の数値が気になる方へ|正しく測るにはどうすればいい?
千葉市都賀で高血圧の数値が気になる方へ|血圧の数値を下げる方法
まとめ|高血圧の数値は千葉市都賀の内科で相談できます
千葉市都賀で高血圧の数値が気になる方へ|高血圧とは?
高血圧とは、血管内を流れる血液が血管壁に与える圧力が持続的に高い状態を指します。一般的に、収縮期血圧が140mmHg以上、または拡張期血圧が90mmHg以上の場合に高血圧と診断されます。高血圧の多くは本態性高血圧と呼ばれ、明確な原因が特定できないものですが、遺伝的要因、塩分の過剰摂取、肥満、運動不足、ストレス、喫煙、過度の飲酒などが発症に関与しています。
一方、腎臓病やホルモン異常などの基礎疾患が原因となる二次性高血圧も存在します。高血圧は初期段階では自覚症状がほとんどありませんが、放置すると心筋梗塞、脳卒中、腎不全などの重篤な合併症を引き起こすリスクが高まります。そのため、定期的な血圧測定による早期発見と適切な治療が極めて重要です。
千葉市都賀で高血圧の数値が気になる方へ|高血圧の症状
高血圧は「サイレントキラー」と呼ばれるように、初期段階では自覚症状がほとんど現れません。しかし、血圧が著しく高くなったり、長期間持続したりすると、様々な症状が現れることがあります。ここでは、高血圧に関連する症状について解説します。ただし、これらの症状があるからといって必ずしも高血圧とは限らず、他の疾患が原因の場合もあることを理解しておくことが重要です。
頭痛
高血圧に伴う頭痛は、特に後頭部や首の付け根付近に現れることが多く、朝起きた時に強く感じる傾向があります。この頭痛は血圧上昇による血管の変化などが関与して生じ、重苦しい感じや締め付けられるような痛みが特徴的です。高血圧に伴う頭痛は、通常の頭痛薬では改善しにくく、血圧が正常化すると軽減することが多いです。しかし、突然激しい頭痛が現れた場合は、高血圧性脳症や脳血管障害の可能性もあるため、速やかに医療機関を受診することが必要です。なお、高血圧に伴う頭痛の詳細については「朝起きると頭が重いのは高血圧?具体的な症状や原因、対策について解説」をご覧ください。
めまい
高血圧によるめまいは、血圧の急激な変動や脳血流の変化により生じることがあります。特に立ち上がった時にふらつきを感じる起立性低血圧や、血圧が高い状態から急に下がった時に現れやすくなります。また、高血圧により動脈硬化が進行すると、内耳への血流が不安定になり、平衡感覚に影響を与えることもあります。なお、めまいには回転性めまいと浮動性めまいがあり、高血圧に関連するものは主に浮動性で、ふわふわした感じや不安定感として現れます。頻繁にめまいを感じる場合は、血圧管理と併せて耳鼻科的な検査も必要な場合があります。
耳鳴り
高血圧による耳鳴りは、血管内の圧力上昇により内耳の血流が変化することで生じます。特に拍動性耳鳴りと呼ばれる、心臓の鼓動に合わせて「ドクドク」と聞こえるタイプが高血圧患者に多く見られます。これは内耳周辺の血管が拡張し、血流音が聞こえやすくなるためです。また、高血圧により動脈硬化が進行すると、血管の弾力性が失われ、血流の乱流が生じて耳鳴りの原因となることもあります。耳鳴りは日常生活の質を大きく低下させる症状であり、血圧コントロールにより改善することが期待できます。持続する耳鳴りがある場合は、血圧測定と併せて耳鼻科での精査も重要です。なお、高血圧による耳鳴りの詳細については「高血圧患者が注意すべき耳鳴りの症状を解説」をご覧ください。
鼻血
高血圧による鼻血は、鼻腔内の細い血管が高い血圧により破綻することで生じます。特に朝方や血圧が上昇しやすい時間帯に起こりやすく、通常の鼻血よりも止血に時間がかかることがあります。鼻腔内の血管は非常に細く、血圧の上昇に敏感に反応するため、高血圧の症状として現れることがあります。また、高血圧治療薬の中には血液をサラサラにする作用があるものもあり、それにより鼻血が起こりやすくなる場合もあります。
なお、頻繁に鼻血が起こる場合や、止血が困難な場合は、血圧管理の見直しが必要です。また、突然大量の鼻血が出た場合は、緊急受診を検討してください。高血圧による鼻血の詳細については「鼻血が出やすい原因は高血圧?原因や止め方、予防法や注意点を解説」をご覧ください。
赤ら顔
高血圧による赤ら顔は、血管の拡張により皮膚表面の毛細血管が透けて見えることで生じます。特に頬や鼻周辺が赤くなりやすく、血圧が高い状態が続くと慢性的に赤みが残ることがあります。これは血管内の圧力上昇により血管壁に負担がかかり、血管が拡張した状態が続くためです。また、高血圧に伴う交感神経の活性化により、血管収縮と拡張のバランスが崩れることも関与しています。
赤ら顔は美容的な問題として捉えられがちですが、高血圧の早期発見の手がかりとなることもあります。顔の赤みが気になる場合は、血圧測定を行い、必要に応じて医師に相談することをお勧めします。なお、高血圧による赤ら顔の詳細については「赤ら顔の原因と糖尿病・高血圧の関連性 - 医師が解説する症状と対策」をご覧ください。
動悸・息切れ
高血圧による動悸や息切れは、心臓が高い圧力に対抗してポンプ機能を維持しようとするために生じます。血圧が高い状態では、心臓はより強い力で血液を送り出す必要があり、心筋の負担が増加します。その結果、安静時でも心拍数が上昇し、動悸として感じられることがあります。
また軽い運動や階段の昇降でも息切れを感じやすくなります。長期間高血圧が続くと心肥大が進行し、心不全のリスクが高まるため、これらの症状は重要な警告サインです。動悸や息切れが頻繁に起こる場合は、血圧管理と心機能の評価が必要です。
首筋の痛み
高血圧による首筋の痛みは、血管内圧力の上昇により首周辺の血管や筋肉に負担がかかることで生じます。特に後頭部から首の付け根にかけての重苦しい痛みや違和感として現れることが多く、肩こりと混同されることもあります。血圧が上昇すると、頸動脈や椎骨動脈などの主要血管が拡張し、周辺組織に圧迫感を与えます。また、高血圧に伴うストレスや緊張により、首や肩の筋肉が収縮し、痛みが増強することもあります。
首筋の痛みが持続する場合は、血圧測定を行い、必要に応じて医師の診察を受けることが重要です。なお、高血圧による首筋の痛みの詳細については「首筋の痛みの原因は高血圧?症状や対策を解説」をご覧ください。
倦怠感
高血圧による倦怠感は、全身の血管に持続的な負担がかかることで生じる疲労症状です。血圧が高い状態では、心臓や血管系が常に過剰な負荷を受けており、全身のエネルギー消費が増加します。また、高血圧により睡眠の質が低下し、十分な休息が取れないことも倦怠感の原因となります。
さらに、血圧上昇に伴う自律神経の乱れにより、疲労回復が遅れることもあります。慢性的な倦怠感は日常生活の質を大きく低下させるため、血圧管理により改善を図ることが重要です。なお、原因不明の持続的な疲労感がある場合は、血圧測定を含めた健康チェックをお勧めします。
吐き気
高血圧による吐き気は、血圧の急激な上昇や高血圧性脳症により生じることがあります。脳内の血管に過度な圧力がかかると、脳圧が上昇し、嘔吐中枢が刺激されて吐き気や嘔吐が現れます。また、高血圧に伴うめまいや頭痛が強い場合にも、二次的に吐き気を感じることがあります。特に朝方に吐き気を感じることが多く、これは夜間から早朝にかけて血圧が上昇しやすいためです。突然の激しい吐き気や嘔吐は、高血圧緊急症の可能性もあるため、速やかな医療機関受診が必要です。なお、軽度の吐き気でも、血圧が高い状態では注意深い観察が重要です。
高血圧は多くの場合無症状で進行するため、定期的な血圧測定による早期発見が最も重要です。ここで紹介した症状は高血圧に関連する可能性がありますが、これらの症状があるからといって必ずしも高血圧とは限りません。また、症状がないからといって高血圧ではないとも言えません。重要なのは、これらの症状を血圧チェックのきっかけとして捉えることです。特に頭痛、めまい、動悸などの症状が複数組み合わさって現れる場合は、速やかに医療機関を受診し、適切な診断と治療を受けることが大切です。高血圧の早期発見と適切な管理により、重篤な合併症を予防することができます。
なお高血圧の中には、夜間に血圧が十分に下がらない「夜間高血圧」や、診察室では正常でも家庭や職場で高い値を示す「仮面高血圧」と呼ばれるタイプがあります。詳しくは「夜間高血圧とは?症状や原因、睡眠中の血圧上昇リスクと対策を解説」と「仮面高血圧の症状と原因、リスクや治療方法を解説」をご覧ください。
千葉市都賀で高血圧の数値が気になる方へ|正常値と高血圧の基準とは?
血圧は収縮期血圧(上の値)と拡張期血圧(下の値)で表され、日本高血圧学会のガイドラインでは、診察室血圧において正常血圧は120/80mmHg未満、正常高値血圧は120-129/80mmHg未満、Ⅰ度高血圧は130-139/80-89mmHg、Ⅱ度高血圧は140-159/90-99mmHg、Ⅲ度高血圧は160/100mmHg以上と分類されています。重要なのは診察室血圧と家庭血圧では基準値が異なることです。
診察室では医療機関での緊張により血圧が上昇する白衣高血圧現象があるため、家庭血圧の方が基準値として5mmHg程度低く設定されています。一方、家庭血圧では135/85mmHg以上が高血圧と判定され、125/75mmHg未満が正常血圧とされます。なお、現在は家庭血圧による診断がより重視されており、日常生活での血圧管理において家庭での定期測定が推奨されています。
千葉市都賀で高血圧の数値が気になる方へ|危険な数値はいくつから?
血圧の危険度は段階的に上昇し、診察室血圧140/90mmHg以上で高血圧と診断されます。160/100mmHg以上のⅢ度高血圧では心血管疾患のリスクが著しく高まり、特に180/110mmHg以上では重症高血圧として緊急的な治療が必要となります。そして、収縮期血圧180mmHg以上または拡張期血圧110mmHg以上の状態では、血管壁への負担が極めて大きく、脳出血や急性心筋梗塞、大動脈解離などの致命的な合併症が発生する危険性が急激に増加します。また、このレベルでは高血圧緊急症の可能性もあり、数時間以内に臓器障害が進行する恐れがあります。なお、長期的には140/90mmHg以上の状態が続くことで動脈硬化が進行し、心肥大、慢性腎臓病、脳血管障害のリスクが蓄積されます。血圧が10mmHg上昇するごとに心血管疾患のリスクは約20%増加するため、早期からの適切な血圧管理が重要です。
千葉市都賀で高血圧の数値が気になる方へ|高血圧と関連した症状
高血圧は単独で症状を現すだけでなく、長期間の血圧上昇により全身の臓器に様々な影響を与えます。特に血管が豊富な眼底、脳、腎臓などの臓器では、高血圧による慢性的な負荷により特有の病態が発生することがあります。また、高血圧は他の生活習慣病とも密接に関連しており、複数の疾患が同時に進行することも珍しくありません。ここでは、高血圧と密接に関連する重要な症状や病態について解説します。
手足のしびれ
高血圧による手足のしびれは、血管の動脈硬化により末梢血管の血流が障害されることで生じます。具体的には長期間の高血圧により血管壁が厚くなり、血管内径が狭くなると、手足の先端部分への血液供給が不十分となります。特に指先や足先から始まるしびれや冷感として現れることが多く、進行すると痛みを伴うこともあります。また、高血圧により糖尿病性神経障害が併発している場合は、末梢神経への血流不足によりしびれが増強されます。なお、手足のしびれが持続する場合は、血管の状態を詳しく検査し、血圧管理と併せて血流改善の治療が必要です。早期の対応により症状の進行を防ぐことができます。
高血圧性網膜症
高血圧性網膜症は、眼底の血管が高血圧により障害される病態です。網膜血管は人体で唯一直接観察できる血管であり、高血圧の進行度や全身血管の状態を知る重要な指標となります。例えば、初期段階では血管の細小化や動静脈交叉現象が見られ、進行すると網膜出血、硬性白斑、軟性白斑が現れます。また、重症例では乳頭浮腫や網膜剥離を生じることもあります。なお、患者自身が感じる症状としては、視力低下、視野欠損、飛蚊症などがありますが、初期には自覚症状がないことが多いです。そのため、定期的な眼底検査が大切です。定期的な眼底検査により早期発見が可能であり、血圧管理により進行を抑制できるため、高血圧患者には年1回以上の眼科受診が推奨されます。
高血圧性脳症
高血圧性脳症は、急激な血圧上昇により脳血管の自動調節機能が破綻し、脳浮腫が生じる急性病態です。通常、収縮期血圧が180mmHg以上、拡張期血圧が120mmHg以上の状態で発症リスクが高まります。症状としては激しい頭痛、悪心・嘔吐、意識障害、痙攣、視覚障害などが現れ、放置すると昏睡状態に陥る可能性があります。特に朝方に症状が悪化しやすく、これは血圧の日内変動により早朝に血圧が最も高くなるためです。なお、高血圧性脳症は医学的緊急事態であり、迅速な血圧降下治療が必要ですが、急激すぎる血圧低下は脳梗塞を引き起こす危険性があるため、慎重なコントロールが求められます。詳しくは「高血圧性脳症とは?症状や原因、治療法を解説」をご覧ください。
慢性腎臓病・腎機能低下
高血圧と慢性腎臓病は密接な関係にあります。高血圧は慢性腎臓病の主要な原因であると同時に、腎機能低下により高血圧が悪化するという双方向の関係が存在します。具体的には、長期間の高血圧により腎臓の糸球体や尿細管周囲の血管に動脈硬化が生じ、腎血流量の減少と糸球体濾過量の低下が起こります。そして初期には、微量アルブミン尿として現れ、進行すると蛋白尿、腎機能低下へと発展します。また、腎機能が低下すると体内の水分・塩分調節機能が障害され、血圧がさらに上昇します。さらに、腎臓から分泌されるレニンやエリスロポエチンの分泌異常により、高血圧と貧血が併発することもあります。なお、早期発見のために定期的な尿検査と血清クレアチニン値の測定が重要であり、適切な血圧管理により進行を遅らせることができます。詳しくは「糖尿病性腎症と高血圧の関係性|血圧管理で合併症を防ぐ治療法と対策」をご覧ください。
脂質異常症
高血圧と脂質異常症は互いに影響し合う関係にあり、両者が併存するとメタボリックシンドロームの一部として心血管疾患のリスクが相乗的に増加します。高血圧状態では血管内皮機能が低下し、LDLコレステロールの酸化や血管壁への蓄積が促進されます。また、脂質異常症により動脈硬化が進行すると血管の弾力性が失われ、血圧がさらに上昇するという悪循環が生じます。特に内臓脂肪型肥満がある場合は、インスリン抵抗性により高血圧と脂質異常症の両方が悪化しやすくなります。なお、治療においては血圧管理と脂質管理を同時に行うことが重要であり、生活習慣の改善と併せて、必要に応じて降圧薬とスタチン系薬剤の併用療法が推奨されます。詳しくは「高血圧・糖尿病・高脂血症のトリプルリスク|生活習慣病の重なりが招く危険性と対策」をご覧ください。
千葉市都賀で高血圧の数値が気になる方へ|正しく測るにはどうすればいい?
正確な血圧測定のためには、適切な姿勢と環境の整備が不可欠です。具体的には、背もたれのある椅子に深く腰掛け、両足を床にしっかりとつけて1~2分間安静を保った後に測定を開始してください。そしてカフは上腕に巻き、心臓と同じ高さに保つことが重要です。また、測定タイミングは朝起床後1時間以内が最適で、排尿を済ませ、朝食や薬を服用する前に行ってください。この時間帯は血圧の日内変動を把握する上で最も重要な指標となります。なお、初回は左右両腕で測定し、高い方の値を記録として採用しますが、両腕の差が10mmHg以上ある場合は医師に相談が必要です。また、測定は週に最低3日以上、できれば毎日継続することが推奨されます。さらに、記録は日付、時刻、血圧値、脈拍数を含めて詳細に記載し、体調や生活状況も併記すると診断に有用な情報となります。継続的な記録により血圧の変動パターンが把握でき、適切な治療方針の決定に役立ちます。
千葉市都賀で高血圧の数値が気になる方へ|血圧の数値を下げる方法
高血圧の改善には生活習慣の見直しが基本となります。食事療法、運動療法、ストレス管理を組み合わせることで、薬物療法に頼らずとも血圧の改善が期待できる場合があります。ここでは、効果的な「血圧低下方法」について解説します。ただし、血圧値によっては医師の指導のもとで薬物療法が必要となる場合もあるため、適切な医学的管理と併せて実践することが重要です。
1日6g未満の減塩
減塩は血圧低下において最も重要な食事療法の一つであり、日本高血圧学会では1日の食塩摂取量を6g未満に制限することを推奨しています。具体的には、塩分摂取量を1g減らすだけで収縮期血圧は約1mmHg低下するとされ、継続的な減塩により5~10mmHgの血圧低下効果が期待できます。特に注意すべきは加工食品や外食で、醤油、味噌、漬物、ハム、ソーセージ、インスタント食品などは塩分含有量が高く、これらの摂取量を控えることが効果的です。なお、減塩の実践方法としては、出汁や香辛料、酸味を活用して味付けを工夫し、食品の栄養成分表示を確認する習慣をつけることが大切です。また、カリウムを多く含む野菜や果物の摂取を増やすことで、ナトリウムの排出促進効果も期待できます。
有酸素運動(1日30分ウォーキング)を週3回以上
有酸素運動は血圧低下に非常に効果的であり、定期的な運動により収縮期血圧を4~9mmHg、拡張期血圧を3~5mmHg低下させることができます。推奨される運動は中等度の有酸素運動で、1日30分間のウォーキングを週5回程度継続することが理想的です。また、運動強度は最大心拍数の50~70%程度が適切で、会話ができる程度の負荷で行ってください。なお、運動による血圧低下のメカニズムには、血管内皮機能の改善、自律神経バランスの正常化、体重減少効果などがあります。運動開始直後から血圧低下効果は現れ、継続することで持続的な効果が得られます。ただし、重度の高血圧患者や心疾患を合併している場合は、運動開始前に医師と相談し、適切な運動処方を受けることが重要です。
ストレス管理と睡眠改善
慢性的なストレスと睡眠不足は交感神経を過剰に活性化させ、血圧上昇の重要な原因となります。効果的なストレス管理方法には、深呼吸法、瞑想、ヨガ、リラクゼーション法などがあり、これらを日常的に実践することで副交感神経の活動を促進し、血圧の安定化が期待できます。睡眠に関しては、1日7~8時間の質の良い睡眠を確保することが重要で、睡眠不足や睡眠の質の低下は血圧上昇に直結します。なお、睡眠改善のためには、就寝前のカフェインやアルコールの摂取を控え、規則正しい生活リズムを維持し、寝室環境を整えることが効果的です。また、睡眠時無呼吸症候群がある場合は適切な治療を受けることで、血圧の大幅な改善が期待できます。ストレス管理と良質な睡眠は相互に関連しており、両方を同時に改善することで効果が増大します。
血圧を下げるための生活習慣の改善は、減塩、有酸素運動、ストレス管理と睡眠改善を柱として継続的に実践することが重要です。これらの方法を組み合わせることで10~20mmHgの血圧低下効果が期待でき、軽度から中等度の高血圧では薬物療法を必要としない場合もあります。しかし、収縮期血圧が160mmHg以上または拡張期血圧が100mmHg以上の場合、糖尿病や心疾患などの合併症がある場合、生活習慣改善だけでは目標血圧に到達しない場合には、医師の判断により薬物療法の併用が必要となります。重要なのは、自己判断で治療を中断せず、定期的に医療機関を受診して血圧の経過を監視することです。生活習慣改善と薬物療法は対立するものではなく、相互に補完し合う関係にあるため、医師と相談しながら最適な治療方針を決定することが大切です。
まとめ|高血圧の数値は千葉市都賀の内科で相談できます
高血圧は「サイレントキラー」と呼ばれるように、初期段階では自覚症状がほとんどないまま静かに進行し、気づいた時には心筋梗塞や脳卒中などの重篤な合併症を引き起こすリスクが高まっている恐ろしい疾患です。症状がないからといって安心せず、健康診断で血圧の数値に異常を指摘された場合や、家庭血圧測定で高い値が続く場合は、症状の有無に関わらず早期に医療機関を受診することが重要です。なお、当院では血圧測定から専門的な治療まで、患者一人ひとりの状態に合わせた総合的な医療サービスを提供しています。高血圧の症状に心当たりのある方、もしくは健康診断などで血圧値の異常を指摘された方などいらっしゃいましたら、お気軽にご相談ください。
当日の順番予約はこちらから
2025.09.16
千葉市都賀で高血圧症にお悩みの方へ|原因・症状・治療・生活改善まで解説
内科に関する記事です。
高血圧症とは、慢性的に血圧が正常値より高い状態が続く疾患です。血管に常に負担がかかり動脈硬化を進行させ、脳卒中や心筋梗塞、心不全、腎不全といった重篤な合併症を引き起こす可能性があります。そのため、高血圧症は早期発見・早期治療が極めて重要な疾患です。ここでは、千葉市都賀で高血圧に不安を持つ方に向けて、高血圧症の原因や症状、治療法、生活改善まで総合的に解説します。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
千葉市都賀で高血圧症にお悩みの方へ|高血圧症とは?
千葉市都賀で高血圧症にお悩みの方へ|高血圧症の症状
千葉市都賀で高血圧症にお悩みの方へ|高血圧症の原因
千葉市都賀で高血圧症にお悩みの方へ|高血圧と高血圧症の違い
千葉市都賀で高血圧症にお悩みの方へ|高血圧症の治療法
千葉市都賀で高血圧症にお悩みの方へ|予防・改善に効果的な生活習慣とは?
まとめ|高血圧症は千葉市都賀の内科で早めの相談を
千葉市都賀で高血圧症にお悩みの方へ|高血圧症とは?
高血圧症は、血圧が慢性的に正常範囲を超えて高い状態が持続する疾患で、「サイレントキラー」とも呼ばれています。多くの場合、初期段階では自覚症状がほとんどないため、知らない間に病気が進行し、重篤な合併症を引き起こすリスクが高まります。例えば、血圧が高い状態が続くと、心臓は血液を全身に送るためにより強い力で収縮する必要があるため、心筋に過度な負担がかかります。これにより心肥大や心不全といった心疾患のリスクが著しく上昇します。また、高血圧は動脈硬化を促進させ、血管壁が厚くなったり弾力性を失ったりすることで、脳梗塞や脳出血などの脳血管疾患の発症確率を高めます。さらに、腎臓の細い血管も高血圧の影響を受けやすく、腎機能の低下から慢性腎疾患や腎不全に進行する可能性があります。これらの合併症は生命に関わる重大な疾患であり、一度発症すると完全な回復が困難な場合も多いため、高血圧の早期発見と適切な管理が不可欠です。定期的な血圧測定と生活習慣の改善により、これらのリスクを大幅に軽減できます。
千葉市都賀で高血圧症にお悩みの方へ|高血圧症の症状
高血圧症は「サイレントキラー」と呼ばれるように、初期段階では明確な症状が現れにくい疾患です。しかし、病気が進行すると様々な身体的不調が現れることがあります。ここでは、高血圧症に関連する症状について解説します。
頭痛
高血圧症に伴う頭痛は、特に後頭部や頭頂部に現れることが多く、重苦しい鈍痛として感じられることがあります。具体的には、血圧が上昇すると脳血管に負担がかかり、頭痛が生じる場合があります。なお、朝起きた時に頭痛を感じることが多いのは、夜間から早朝にかけて血圧が上昇しやすいことが影響しています。また、血圧が急激に上昇した際には、激しい頭痛として現れることもあります。この頭痛は一般的な頭痛薬では改善しにくく、血圧をコントロールすることで軽減される場合があります。
めまい
高血圧症に伴うめまいは、血圧の急激な変動や脳血流の変化により引き起こされます。立ち上がった際にふらつく起立性低血圧とは異なり、高血圧によるめまいは座っている時や安静時にも現れることがあります。なお、血圧が高い状態が続くと、脳の血管が適応しようとして収縮し、一時的に脳血流が不安定になることでめまいが生じます。また、血圧降下薬を服用している場合、薬の効果で血圧が急に下がった際にもめまいを感じることがあります。めまいと同時に頭痛や吐き気を伴う場合は、高血圧クリーゼの可能性もあるため、速やかな医療機関の受診が必要です。
肩こり
高血圧症に伴う肩こりは、血管の収縮と筋肉への血流不足が主な原因です。血圧が高い状態では、全身の血管が緊張状態にあり、特に首や肩周りの筋肉に十分な血液が供給されにくくなります。これにより筋肉が硬直し、慢性的な肩こりが生じます。また、高血圧による頭痛から無意識に首や肩に力が入り、二次的に肩こりが悪化することもあります。なお、単純な肩こりと思われがちですが、マッサージや湿布では根本的な改善が期待できない場合も少なくありません。そのため、高血圧症に伴う肩こりではマッサージだけでなく、血圧コントロールが重要です。血圧を適切に管理することで、肩こりの症状も軽減される可能性があります。慢性的な肩こりに悩まされている方は、血圧チェックも併せて行うことをお勧めします。
耳鳴り
高血圧症に伴う耳鳴りは、内耳の微細な血管への影響により生じます。具体的には血圧が上昇すると、内耳の血流が変化し、聴覚神経に影響を与えることで「キーン」という高音の耳鳴りや「ザー」という低音の耳鳴りが現れます。特に夜間や静かな環境で耳鳴りを強く感じることが多いです。また、血圧の急激な変動時には、一時的に耳鳴りが強くなることもあります。耳鳴りは加齢やストレス、他の疾患によっても生じるため、高血圧が原因かどうかの判断は医師による診断が必要です。なお、耳鳴りと同時に頭痛やめまいを伴う場合は、高血圧の可能性が高いため、早期の医療機関受診をお勧めします。「高血圧患者が注意すべき耳鳴りの症状を解説」でも同様のことを伝えています。
動悸・息切れ
高血圧症による動悸や息切れは、心臓への負担増加が主な原因です。血圧が高い状態では、心臓はより強い力で血液を送り出す必要があり、心筋に過度な負荷がかかります。これにより心拍数が増加し、動悸として感じられます。また、軽い運動や階段昇降などで息切れを感じやすくなります。なお、高血圧が長期間続くと心肥大が生じ、さらに心機能が低下することで、安静時でも息切れを感じるようになる場合があります。また、動悸や息切れは他の心疾患でも現れる症状のため、詳細な検査が必要です。特に胸痛を伴う場合は、心筋梗塞などの重篤な疾患の可能性もあるため、速やかな医療機関の受診が必要です。
倦怠感
高血圧症による倦怠感は、全身の血流不良や心臓への負担増加により生じます。血圧が高い状態では、血管の収縮により組織への酸素供給が不十分になり、疲労感や倦怠感として現れます。また、心臓が高い圧力に対抗して働き続けることで、心機能が徐々に低下し、全身への血液供給能力が減少します。これにより、軽い活動でも疲れやすくなり、慢性的な倦怠感を感じるようになります。なお、高血圧による睡眠の質の低下も倦怠感の原因となります。
倦怠感は様々な疾患で現れる非特異的な症状ですが、他の高血圧症状と併発している場合は、血圧管理の重要性が高まります。十分な休息を取っても改善しない倦怠感は、医師による詳細な検査が必要です。
頭痛、めまい、耳鳴り、倦怠感などの症状が現れた場合、単独では他の疾患との区別が困難ですが、複数の症状が組み合わさって現れる場合は高血圧症の可能性が高くなります。これらの症状は日常生活の質を著しく低下させるだけでなく、放置すると重篤な合併症につながる危険性があります。重要なことは、症状の有無に関わらず定期的な血圧測定を行い、早期発見・早期治療を心がけることです。症状が現れた場合は自己判断せず、速やかに医療機関を受診し、適切な診断と治療を受けることが、健康な生活を維持するための最良の選択です。
なお、高血圧の症状については「朝起きると頭が重いのは高血圧?具体的な症状や原因、対策について解説」や「首筋の痛みの原因は高血圧?症状や対策を解説」、もしくは「鼻血が出やすい原因は高血圧?原因や止め方、予防法や注意点を解説」や「赤ら顔の原因と糖尿病・高血圧の関連性 - 医師が解説する症状と対策」をご覧ください。
千葉市都賀で高血圧症にお悩みの方へ|高血圧症の原因
高血圧症は、遺伝的要因と環境的要因が複雑に絡み合って発症する多因子疾患です。例えば家族歴がある場合、高血圧症を発症するリスクが高くなることが知られており、遺伝的体質は重要な背景因子となります。
一方で、生活習慣の中では、塩分の過剰摂取が最も重要な要因の一つです。日本人の平均塩分摂取量は推奨量を大幅に上回っているため、体内のナトリウム量増加により血管内の水分が増加し、血圧が上昇します。
また、肥満も深刻な危険因子で、体重増加に伴い循環血液量が増え、心拍出量の増加によって血圧が上昇します。さらに慢性的なストレスも交感神経を持続的に刺激し、血管収縮と心拍数増加を引き起こします。なお、運動不足も血管の柔軟性を低下させ、動脈硬化を進行させる要因となります。また、喫煙や過度の飲酒も血圧上昇に大きく関与します。
一方腎疾患、副腎疾患、甲状腺機能異常などの特定の疾患が原因となる二次性高血圧は全体の約10%を占めます。この場合、原疾患の治療により血圧改善が期待できるため、適切な診断が極めて重要です。
千葉市都賀で高血圧症にお悩みの方へ|高血圧と高血圧症の違い
高血圧と高血圧症は、医学的に明確に区別される概念です。「高血圧」とは、血圧測定時に収縮期血圧140mmHg以上または拡張期血圧90mmHg以上の数値を示す一時的な状態を指します。
運動後、緊張状態、痛みがある時などに一時的に血圧が上昇することは正常な生理反応であり、これらの場合は高血圧状態であっても病気ではありません。一方、「高血圧症」は慢性疾患として定義され、安静時に複数回測定した血圧値が持続的に高値を示し、医学的な治療介入が必要と判断される病態です。診断には、異なる日に少なくとも2回以上の血圧測定で高値が確認され、白衣高血圧や仮面高血圧などの除外診断も含めた総合的な評価が必要となります。
なお、高血圧症と診断されると、健康保険制度における疾病分類に該当し、薬物療法や生活指導などの保険診療を受けることができます。また、定期的な経過観察、合併症予防のための検査、専門医への紹介なども保険適用となります。この診断上の区別は、患者の治療方針決定や医療費負担、さらには生命保険の加入条件などにも大きく影響するため、正確な診断評価が極めて重要になります。
※高血圧の中には、夜間に血圧が十分に下がらない「夜間高血圧」や、診察室では正常でも家庭や職場で高い値を示す「仮面高血圧」と呼ばれるタイプがあります。詳しくは「夜間高血圧とは?症状や原因、睡眠中の血圧上昇リスクと対策を解説」と「仮面高血圧の症状と原因、リスクや治療方法を解説」をご覧ください。
千葉市都賀で高血圧症にお悩みの方へ|高血圧症の治療法
高血圧症の治療は、生活習慣の改善と薬物療法の組み合わせが基本となります。ここでは、効果的な治療アプローチについて解説し、患者一人ひとりに適した治療選択の重要性をご紹介します。
生活習慣の改善
生活習慣の改善は高血圧症治療の基盤であり、薬物療法と併用することで大きな効果が期待できる重要な方法です。なかでも減塩は最も効果的とされ、1日の塩分摂取量を6g未満に制限することで収縮期血圧を2~8mmHg低下させることが可能です。また、有酸素運動も血圧低下に有効であり、週3回以上、30分程度の継続的な実施によって収縮期血圧を4~9mmHg低下させる効果が報告されています。さらに、体重管理も重要で、BMI25未満を目標とし、体重を1kg減らすごとに収縮期血圧が約1mmHg低下するとされています。なお、喫煙者には禁煙もお勧めします。禁煙は血管の弾力性を回復させ、動脈硬化の進行を抑制し、心血管疾患リスクを大幅に軽減します。
薬物療法
薬物療法は、生活習慣の改善だけでは目標血圧に到達しない場合や、重度の高血圧症に対して血圧降下薬を使用する治療法です。患者の年齢、合併症、副作用の有無などを総合的に評価し、個人に最適な薬剤を選択します。現在使用される主要な高血圧治療薬には次の種類があります。
ARB(アンジオテンシンⅡ受容体遮断薬)
ARBは現在最も広く使用されている高血圧治療薬で、血管収縮を促進するアンジオテンシンⅡの作用を選択的に阻害します。血管拡張により血圧を下げるとともに、心臓や腎臓の保護効果も持ちます。副作用が少なく、空咳の発生頻度が低いため患者の継続性が高い薬剤です。代表的な薬剤にはバルサルタン、テルミサルタン、オルメサルタンなどがあります。糖尿病や慢性腎疾患を合併する患者では第一選択薬として推奨されています。なお、妊娠中や妊娠の可能性がある女性、両側腎動脈狭窄症の患者では使用が禁忌となります。
ACE阻害薬(アンジオテンシン変換酵素阻害薬)
ACE阻害薬は、アンジオテンシンⅠからアンジオテンシンⅡへの変換を阻害することで血圧を下げる薬剤です。ARBと同様に心臓や腎臓の保護効果があり、心不全や心筋梗塞後の患者に特に有効です。代表的な薬剤にはエナラプリル、リシノプリル、ペリンドプリルなどがあります。主な副作用として空咳があり、約10~15%の患者に発生します。これは薬剤の作用機序に関連する副作用で、服薬中止により改善します。なお、空咳が問題となる場合はARBへの変更が検討されます。その他、高カリウム血症や腎機能低下、まれに血管浮腫などの副作用があるため、定期的な検査とモニタリングが必要です(妊娠中の使用は禁忌です)。
ARNI(アーニー、エンレスト®︎)
ARNI(アンジオテンシン受容体ネプリライシン阻害薬)は、ARB(アンジオテンシンII受容体拮抗薬)とネプリライシン阻害薬を組み合わせた新しいクラスの降圧薬であり、代表的な製剤としてサクビトリル・バルサルタン(エンレスト®︎)があります。従来のARB(アンジオテンシンII受容体拮抗薬)の効果に加えて、ネプリライシンの阻害により利尿ペプチド系を活性化し、血管拡張、利尿、抗線維化作用を発揮します。
糖尿病性腎症患者においては、ARB(アンジオテンシンII受容体拮抗薬)と比較してより強力な腎保護効果が期待されており、特に心不全を合併する患者では第一選択薬として推奨されています。また、蛋白尿の減少効果がARB単独より優れており、eGFRの低下抑制にも有効性が示されています。
ただし、血管浮腫のリスクがARB(アンジオテンシンII受容体拮抗薬)より高く、特にACE阻害薬(アンジオテンシン変換酵素阻害薬)で血管浮腫の既往がある患者では禁忌となります。また、妊娠可能な女性では適応を慎重に検討する必要があります。さらに、投与開始時は腎機能と血清カリウム値の慎重なモニタリングが必要で、特に高齢者や腎機能低下患者では低血圧に注意が必要です。
カルシウム拮抗薬
カルシウム拮抗薬は、血管平滑筋や心筋のカルシウムチャネルを遮断し、血管拡張と心収縮力低下により血圧を下げます。ジヒドロピリジン系とベンゾチアゼピン系に分類され、ジヒドロピリジン系のアムロジピン、ニフェジピン、ベンゾチアゼピン系のジルチアゼムなどが代表的です。カルシウム拮抗薬は、高齢者や動脈硬化が進行した患者に特に有効で、脳卒中予防効果が高いことが特徴です。また、副作用として末梢浮腫、歯肉増殖、便秘などがあります。特に足首のむくみは女性に多く見られ、問題となる場合は他剤への変更が検討されます。
なお、カルシウム拮抗薬はグレープフルーツジュースとの相互作用があるため、服薬中は摂取を避ける必要があります。また、心房細動などの不整脈を合併する場合は、ベラパミルやジルチアゼムが選択されることがあります。
βブロッカー(β遮断薬)
βブロッカーは心拍数減少と心収縮力抑制により降圧効果を示し、糖尿病性腎症患者においては特定の病態で有用な選択肢となります。虚血性心疾患や心不全を合併する糖尿病患者では、心保護効果により予後改善が期待できるため積極的な使用が推奨されます。また、頻脈性不整脈や甲状腺機能亢進症を合併する場合にも有効です。糖尿病患者におけるβブロッカーの使用では、血糖値への影響と低血糖症状のマスキング効果に注意が必要です。特に非選択的βブロッカーは血糖上昇作用があるため、β1選択的薬剤(メトプロロール、ビソプロロール、アテノロールなど)の使用が推奨されます。なお、これらの薬剤は心臓への選択性が高く、糖代謝への影響が少ないという特徴があります。慢性閉塞性肺疾患や気管支喘息の患者では呼吸器症状の悪化リスクがあるため、使用前に十分な評価が必要です。また、腎機能低下患者では薬剤の蓄積により過度の徐脈や低血圧のリスクがあるため、腎機能に応じた用量調整と慎重なモニタリングが重要となります。
利尿薬
利尿薬は腎臓からの水分と塩分の排泄を促進し、循環血液量を減少させることで血圧を下げます。利尿薬はサイアザイド系とループ系に分類され、高血圧治療では主にサイアザイド系のヒドロクロロチアジドやインダパミドが使用されます。サイアザイド系利尿薬は少量でも効果的であり、他の降圧薬との併用により相乗効果が期待できます。副作用として低カリウム血症、高尿酸血症、耐糖能異常などがあります。特に低カリウム血症は不整脈の原因となるため、定期的な電解質検査が必要です。なお、利尿薬はACE阻害薬やARBとの併用によりカリウム保持効果が得られ、低カリウム血症のリスクを軽減できます。ただし、高齢者では脱水のリスクがあるため、適切な水分摂取の指導が重要です。
αブロッカー(α遮断薬)
α遮断薬は、交感神経のα受容体を遮断することで血管拡張を促し血圧を下げる薬剤です。代表的な薬剤にはドキサゾシン、テラゾシンなどがあります。前立腺肥大症による排尿困難を合併する男性患者では、排尿症状の改善と血圧降下の両方の効果が期待できるため有用です。また、脂質代謝への悪影響が少ないという特徴があります。なお、主な副作用として起立性低血圧があり、特に服薬開始時や増量時に注意が必要です。
まためまい、立ちくらみ、失神などが起こる可能性があるため、就寝前の服用や段階的な増量が推奨されます(単独使用では心血管イベント抑制効果が限定的であるため、他の降圧薬との併用が一般的です)。
治療の成功には患者と医療者の協力が不可欠であり、定期的な血圧測定、副作用のモニタリング、生活習慣の継続的な改善が必要です。個人の状況に応じた治療方針の調整により、目標血圧の達成と心血管疾患の予防を目指します。また、早期からの適切な治療介入により、長期的な健康維持と生活の質の向上が期待できます。なお、糖尿病患者における高血圧治療や降圧目標について詳しく知りたい方は「糖尿病患者の高血圧治療と降圧目標について|ガイドラインに基づく血圧管理方法も解説」をご覧ください。
千葉市都賀で高血圧症にお悩みの方へ|予防・改善に効果的な生活習慣とは?
高血圧症の予防と改善には、薬物療法と並んで生活習慣の見直しが極めて重要です。ここでは、日常生活で実践できる「効果的な生活習慣改善法」をご紹介します。
食事では減塩(1日6g以下)、野菜・果物の摂取
食事療法は高血圧症の予防・改善における最も重要な要素の一つです。減塩は最優先事項で、世界保健機関は1日の塩分摂取量を5g未満、日本高血圧学会では6g未満を推奨しています。日本人の平均塩分摂取量は約10gであるため、大幅な減塩が必要です。具体的には、調味料の使用量を半分に減らし、出汁、香辛料、酸味を活用した調理法への転換が効果的です。また、加工食品、インスタント食品、外食の頻度を減らすことも重要です。なお、野菜と果物の摂取は、カリウムの血圧降下作用により高血圧の改善に寄与します。したがって、1日350g以上の野菜と200g程度の果物摂取を目標とし、特にほうれん草、トマト、バナナ、オレンジなどのカリウム豊富な食品を積極的に取り入れてください。また、魚類に含まれるEPAやDHAも血管の柔軟性向上に効果があるため、週2回以上の魚料理が推奨されます。
適度な有酸素運動とストレスマネジメント
有酸素運動は血圧改善に非常に効果的で、収縮期血圧を4~9mmHg、拡張期血圧を3~5mmHg低下させることができます。週3回以上、1回30分程度の中強度運動が理想的で、ウォーキング、水泳、サイクリング、ジョギングなどがお勧めです。また、ストレスマネジメントも血圧管理において重要な要素です。慢性的なストレスは交感神経を過度に刺激し、血管収縮や心拍数増加を通じて血圧上昇を招くため、深呼吸法、瞑想、ヨガ、趣味活動などでストレス解消を図ることが推奨されます。さらに、十分な休息時間の確保、人間関係の見直し、時間管理の改善なども有効であり、定期的にリラクゼーションの時間を設けて心身のバランスを整えることが重要です。
睡眠時間の確保と飲酒・喫煙の見直し
質の良い睡眠は血圧の正常化に不可欠であり、睡眠不足は交感神経の活性化を通じて血圧上昇を引き起こします。成人では7~8時間の睡眠確保が推奨されます。また、睡眠時無呼吸症候群は高血圧の原因となるため、いびきや日中の強い眠気がある場合は専門医への相談が必要です。さらに、飲酒は適量であれば血圧に大きな影響は少ないとされていますが、過度の飲酒は血圧上昇を招きます。一般的に、男性では日本酒1合またはビール500ml程度、女性ではその半分程度が適量とされています。なお、喫煙は血管を収縮させ、動脈硬化を促進するため、高血圧患者では完全禁煙が推奨されます。禁煙により血管の弾力性が回復し、心血管疾患リスクが大幅に軽減されます。
血圧手帳をつける
血圧手帳の記録は、高血圧症の管理において極めて重要な自己管理ツールです。測定は毎日同じ時刻、同じ条件で行い、起床後1時間以内と就寝前の2回測定が推奨されます。また、測定前は5分間の安静を保ち、カフェインや運動の影響を避けてください。さらに、記録には血圧値だけでなく、体調、服薬状況、生活習慣の変化も併記してください。これにより、血圧に影響を与える要因の特定が可能になります。なお、血圧手帳は医師との診察時に重要な情報源となり、薬物調整や生活指導の根拠として活用されます。最近では血圧測定機器と連動するスマートフォンアプリも普及しており、より簡便な記録管理が可能です。継続的な記録により血圧管理への意識が高まり、治療へのアドヒアランス向上にもつながります。
まとめ|高血圧症は千葉市都賀の内科で早めの相談を
高血圧症は、血圧が慢性的に正常範囲を超えて高い状態が持続する疾患で、「サイレントキラー」とも呼ばれています。多くの場合、初期段階では自覚症状がほとんどないため、知らない間に病気が進行し、重篤な合併症を引き起こすリスクが高まります。そのため、高血圧症は早期発見・早期治療が極めて重要です。高血圧症の症状の有無に関わらず、定期的な血圧測定を行い、早期発見・早期治療を心がけてください。また、症状が現れた場合は自己判断せず、速やかに医療機関を受診し、適切な診断と治療を受けることが、健康な生活を維持するための最良の方法です。なお、当院では血圧測定から専門的な治療まで、患者一人ひとりの状態に合わせた総合的な医療サービスを提供しています。高血圧症の症状に心当たりのある方、もしくは健康診断などで血圧値の異常を指摘された方などいらっしゃいましたら、お気軽にご相談ください。
当日の順番予約はこちらから
2025.09.16
千葉市都賀で高血圧とコーヒーの関係が気になる方へ|影響・飲み方の注意点を解説
内科に関する記事です。
コーヒーに含まれるカフェインは、交感神経を活性化させることで一時的に血圧を上昇させることがあります。では、高血圧の方はコーヒーを控えるべきなのでしょうか。実際には、適量のコーヒーであれば高血圧の方でも必ずしも制限する必要はありません。カフェインによる血圧上昇は一時的であり、長期的な血圧への影響は個人差があります。ただし、血圧が極端に高い方や、カフェインに敏感な方は注意が必要です。この記事では、千葉市都賀にお住まいの高血圧の方に向けて、コーヒーと血圧の関係や安全な飲み方について、内科医の視点から解説します。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
千葉市都賀で高血圧とコーヒーの関係が気になる方へ|カフェインは血圧にどう影響する?
千葉市都賀で高血圧とコーヒーの関係が気になる方へ|1日何杯までならOK?
千葉市都賀で高血圧とコーヒーの関係が気になる方へ|飲み方で変わる影響
千葉市都賀で高血圧とコーヒーの関係が気になる方へ|健康効果もある?
まとめ|コーヒーが気になる高血圧の方は都賀の内科で相談を
千葉市都賀で高血圧とコーヒーの関係が気になる方へ|カフェインは血圧にどう影響する?
カフェインは交感神経系を刺激し、アドレナリンの分泌を促進することで一時的な血圧上昇を引き起こします。この作用は摂取後30分から2時間程度持続し、収縮期血圧で3-15mmHg、拡張期血圧で4-13mmHgの上昇が観察されることが一般的です。興味深いことに、カフェインに対する血圧反応には個人差が大きく存在します。具体的には遺伝的要因、特にCYP1A2遺伝子の多型により、カフェインの代謝速度が異なるため、同じ量を摂取しても血圧への影響は人によって大きく変わります。また、代謝が遅い方は、より長時間にわたって血圧上昇の影響を受ける可能性があります。さらに、日常的にコーヒーを飲む常飲者では、カフェインに対する耐性が形成され、非常飲者と比較して血圧上昇反応が軽減される傾向があります。これは受容体の感受性低下や代謝酵素の誘導によるものと考えられています。なお、高血圧患者においては、この耐性形成が不完全である場合も多いため継続的な注意が必要です。このため、高血圧患者は適切な摂取量の管理と定期的な血圧モニタリングが重要となります。
千葉市都賀で高血圧とコーヒーの関係が気になる方へ|1日何杯までならOK?
一般的に健康な成人の場合、カフェイン摂取量は1日400mgまでが安全とされております。これはコーヒー3-4杯に相当します。この範囲内であれば、多くの研究で健康への悪影響は認められておらず、むしろ抗酸化作用や認知機能の向上といった利益も報告されています。ただし、摂取のタイミングには注意が必要です。空腹時の摂取は胃酸分泌を促進し、胃粘膜への刺激が強くなるため胃炎や消化性潰瘍のリスクを高める可能性があります。また、カフェインの半減期は4-6時間であるため、就寝前6時間以内の摂取は睡眠の質を低下させ、結果として翌日の血圧にも悪影響を与える恐れがあります。なお、妊婦においては、カフェインが胎盤を通過し胎児の発育に影響する可能性があるため、1日200mg以下への制限が推奨されます。心疾患、特に不整脈や狭心症をお持ちの方は、カフェインが心拍数や血圧を上昇させ症状を悪化させる危険性があるため、主治医との相談の上で摂取量を決定することが重要です。
千葉市都賀で高血圧とコーヒーの関係が気になる方へ|飲み方で変わる影響
ブラックコーヒーは血糖値や脂質代謝への影響が最も少ない飲み方です。コーヒー豆に含まれるクロロゲン酸は糖の吸収を穏やかにし、脂肪の蓄積を抑制する効果が期待できます。しかし砂糖やミルクを加えることで、これらの利益は相殺され、むしろ血糖値の急激な上昇や脂質摂取量の増加を招く可能性があります。特に注意すべきは添加物の影響です。角砂糖1個で約16kcal、コーヒーフレッシュ1個で約12kcalとなり、1日数杯飲む習慣がある方では意外にカロリー摂取量が増加します。また、市販のコーヒー飲料には予想以上に多くの砂糖が含まれており、糖尿病や肥満のリスク因子となる恐れがあります。なお、水分補給の観点では、コーヒーは軽度の利尿作用があるものの、通常の摂取量では脱水を引き起こすことは少なく、水やお茶の完全な代替品とはなりません。十分な水分補給のためには、コーヒー以外にも水分を摂取することが望まれます。高血圧の方は特に、ナトリウム制限と適切な水分バランスの維持が重要であり、コーヒーを楽しみながらも全体的な食事療法の一環として考えることが大切です。
千葉市都賀で高血圧とコーヒーの関係が気になる方へ|健康効果もある?
コーヒーは血圧への懸念から敬遠される方も多いですが、近年の研究では多くの健康効果も報告されています。ここでは、コーヒーの持つ健康効果について解説していきます。
コーヒーには抗酸化作用や糖尿病予防効果も報告されています
コーヒー豆には強力な抗酸化物質であるクロロゲン酸やカフェ酸が豊富に含まれており、これらの成分は細胞の酸化ストレスを軽減し、動脈硬化の進行を抑制する効果があります。大規模な疫学研究では、適度なコーヒー摂取により2型糖尿病の発症リスクが20-30%減少することが示されています。クロロゲン酸は糖の吸収を遅らせ、インスリン感受性を改善する作用があり、血糖値の安定化に寄与します。また、コーヒーに含まれるニコチン酸は肝機能の改善にも関与し、脂肪肝の予防効果も期待されています。さらに、認知機能の維持やパーキンソン病の予防効果についても多くの研究で報告されており、コーヒーの神経保護作用が注目されています。これらの効果は主にポリフェノール類の抗炎症作用によるものと考えられています。なお、血糖値を下げるのに効果的な食べ物については「血糖値を下げるのに効果的な食べ物を紹介」をご覧ください。
飲みすぎなければ健康に役立つ可能性もあります
重要なのは適量摂取という点です。1日3-4杯程度の摂取であれば、多くの研究で死亡率の低下や心血管疾患のリスク減少が示されています。フィンランドの大規模コホート研究では、適度なコーヒー摂取者は非摂取者と比較して、心筋梗塞のリスクが15%低下することが報告されました。また、肝がんや大腸がんの発症リスクの低下も複数の研究で確認されています。ただし、これらの効果は過剰摂取では期待できません。1日6杯以上の摂取では、むしろ不安症状の増加や睡眠障害のリスクが高まります。また、妊娠中や授乳中の女性、不整脈のある方、胃潰瘍の既往がある方は特に注意が必要です。個人の体質や健康状態に応じた適切な摂取量を見極めることが、コーヒーの健康効果を最大化するポイントとなります。なお、コーヒーは2型糖尿病の予防に効果的な飲料として注目を集めております。詳しくは「コーヒーと糖尿病の関係、予防効果や摂取量について」をご覧ください。
高血圧と上手に付き合うために
高血圧患者においても、コーヒーは完全に禁止すべき飲み物ではありません。確かにカフェインは一時的な血圧上昇を引き起こしますが、長期的には血管内皮機能の改善や抗炎症効果により、心血管リスクの軽減に寄与する可能性があります。重要なのは摂取方法とタイミングです。血圧測定前や薬剤服用前の摂取は避け、食後30分程度経過してから飲むことで胃への負担を軽減できます。また、デカフェコーヒーを選択することで、クロロゲン酸などの有益成分を摂取しながらカフェインの影響を最小限に抑えることも可能です。ただし、高血圧患者がコーヒーを常飲する際は、定期的な血圧モニタリングを行いながら、主治医と相談の上で個人に適した摂取量を決定することが重要です。
コーヒーは心疾患や糖尿病のリスク軽減など多くの健康効果を持つ飲み物です。鍵となるのは適量摂取と個人の体質に応じた調整です。1日3-4杯以内、ブラックでの摂取を基本とし、空腹時や就寝前は避けることが重要です。高血圧の方も完全に避ける必要はありませんが、定期的な血圧測定と医師との相談は不可欠です。また、コーヒーには血糖値の改善効果も報告されており、糖尿病予防の観点からも注目されています。血糖値が気になる方や糖尿病の管理について詳しく知りたい方は「血糖コントロールの基本と実践的な改善方法|糖尿病患者向けガイド」をご覧ください。
まとめ|コーヒーが気になる高血圧の方は都賀の内科で相談を
高血圧の診断を受けた方でも、適切な管理のもとであればコーヒーを完全に諦める必要はありません。これまでお話ししてきたように、1日3-4杯以内の適量摂取であれば、むしろ抗酸化作用や心血管保護効果といった健康上の利益を得られる可能性があります。ただし、高血圧は個人差が大きく、血圧値の変動には体調、服用薬剤、ストレス状態など多くの要因が関与します。また、降圧薬の種類によってはカフェインとの相互作用も考慮する必要があるため、自己判断での摂取量調整は危険を伴う場合があります。さらに、白衣高血圧や仮面高血圧といった特殊な病態では、日常の血圧管理がより複雑になります。このため、コーヒー摂取に関する不安や疑問をお持ちの方は、必ず医師にご相談ください。医師は血圧の状態、服用中の薬剤、生活習慣を総合的に評価したうえで、個々の患者に最適なコーヒー摂取方法をアドバイスします。なお、当院では高血圧の薬物療法はもちろん、食事指導や生活習慣の改善についてもサポートしております。高血圧の症状に心当たりのある方、もしくは健康診断などで血圧値の異常を指摘された方がいらっしゃいましたら、お気軽にご相談ください。
当日の順番予約はこちらから
2025.09.16
千葉市都賀で食後高血糖にお悩みの方へ|原因・症状・改善策を解説
糖尿病・代謝内科に関する記事です。
食後高血糖とは、食事後に血糖値が正常範囲を超えて高い状態が続くことを指します。通常、食事をすると血糖値は上昇しますが、2時間程度で正常値に戻ります。しかし、食後高血糖では、2時間経っても血糖値が140mg/dL以上と高い状態が続くことを指します。 (2時間値が200mg/dL以上であれば糖尿病と診断されます)。この状態の厄介な点は、一般的な健康診断では発見されにくい点です。通常の健康診断では空腹時血糖値のみが測定されるため、空腹時の値が正常であれば問題ないと判断されがちです。しかし実際には、空腹時血糖が正常でも食後に血糖値が急上昇する「隠れ高血糖」が存在します。もし食後高血糖を放置すると、血管や神経に持続的なダメージを与え、糖尿病予備群から本格的な糖尿病へと進行するリスクが高まります。また、動脈硬化や心血管疾患のリスクも増大します。したがって、食後高血糖を放置することは望ましくありません。食後高血糖を放置すると糖尿病予備軍、糖尿病本格化のリスクもありますので、心当たりのある方は速やかに医療機関を受診してください。この記事では、千葉市若葉区都賀周辺で「食後の眠気」「だるさ」「血糖値が気になる」と感じる方に向けて、食後高血糖の原因・症状・改善法を内科医の視点でわかりやすくご紹介します。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
千葉市都賀で食後高血糖にお悩みの方へ|食後高血糖とはどのような状態?
千葉市都賀で食後高血糖にお悩みの方へ|食後高血糖の原因とは?
千葉市都賀で食後高血糖にお悩みの方へ|食後高血糖の症状とは?
千葉市都賀で食後高血糖にお悩みの方へ|食後高血糖を防ぐための対策
まとめ|食後高血糖は千葉市都賀の内科で相談できます
千葉市都賀で食後高血糖にお悩みの方へ|食後高血糖とはどのような状態?
食後高血糖とは、食事後に血糖値が正常範囲を超えて高い状態が続くことを指します。通常、食事をすると血糖値は上昇しますが、2時間程度で正常値に戻ります。しかし、食後高血糖では、2時間経っても血糖値が140mg/dL以上と高い状態が続くことを指します。 (2時間値が200mg/dL以上であれば糖尿病と診断されます)。この状態の厄介な点は、一般的な健康診断では発見されにくい点です。通常の健康診断では空腹時血糖値のみが測定されるため、空腹時の値が正常であれば問題ないと判断されがちです。しかし実際には、空腹時血糖が正常でも食後に血糖値が急上昇する「隠れ高血糖」が存在しますので、注意が必要です。食後高血糖を放置すると、血管や神経に持続的なダメージを与え、糖尿病予備群から本格的な糖尿病へと進行するリスクが高まります。また、動脈硬化や心血管疾患のリスクも増大します。したがって、食後高血糖を放置することは望ましくありません。食後に強い眠気やだるさ、集中力の低下などの症状がある場合は、食後高血糖が背景にある可能性もありますので、ご注意ください。なお、早期に気づくためには、食後の血糖測定やブドウ糖負荷試験などの検査が役立ちます。気になる症状が続く場合は、早めに専門医へ相談することをお勧めします。
千葉市都賀で食後高血糖にお悩みの方へ|食後高血糖の原因とは?
ここでは、食後高血糖を引き起こす代表的な原因について解説します。
インスリンの分泌や働きの低下(インスリン抵抗性)
食後高血糖の最も重要な原因は、血糖値を下げるホルモンであるインスリンの問題です。インスリンは膵臓から分泌され、血液中のブドウ糖を細胞に取り込ませる役割を担っています。しかし、膵臓の機能低下によりインスリンの分泌量が不足したり、分泌されるタイミングが遅れたりすることがあります。また、インスリンが十分に分泌されていても、細胞がインスリンに反応しにくくなる「インスリン抵抗性」が生じることもあります。この状態では、血糖値を下げる効果が十分に発揮されないため、食後の血糖値が高いまま維持されてしまいます。なお、インスリン抵抗性は肥満や運動不足と密接に関連しており、特に内臓脂肪の蓄積が大きな要因となります。
食事の内容(高糖質・早食い・食べ過ぎなど)
食事の内容や食べ方は食後血糖値に大きく影響します。特に炭水化物を多く含む食事は血糖値を急激に上昇させる原因となります。また、早食いは血糖値の急上昇を招きやすく、満腹感を感じる前に食べ過ぎてしまうことにつながります。さらに、過食によって摂取エネルギーが消費エネルギーを上回ると、余ったブドウ糖が脂肪として蓄積され、インスリン抵抗性を悪化させる悪循環に陥ります。なお、食事の順番も重要です。野菜や食物繊維を最初に摂取することで血糖値の上昇を緩やかにする効果が期待できます。
ストレスや運動不足、加齢も影響
生活習慣や身体の変化も食後高血糖に大きく関わっています。例えば、慢性的なストレスは、ストレスホルモンであるコルチゾールの分泌を増加させ、血糖値を上昇させる作用があります。また、ストレスは食欲を増進させ、高カロリーな食品への欲求を高める傾向もあります。さらに、運動不足も食後高血糖に関与します。運動不足は筋肉量の減少を招き、ブドウ糖を消費する能力を低下させます。加えて、筋肉は血糖値の調節において重要な役割を果たすため、運動習慣がないとインスリンの効きが悪くなります。なお、加齢も食後高血糖に影響します。加齢に伴い膵臓の機能は徐々に低下し、インスリンの分泌能力が衰えていきます。これらの要因が重なることで、食後高血糖のリスクが高まります。
食後高血糖の原因は、インスリンの機能的問題、食事内容や食べ方、生活習慣、加齢など複数の要因が複雑に絡み合って生じます。特に現代社会では、高糖質な食事、運動不足、ストレス過多といった要因が重なりやすく、食後高血糖のリスクが高まっています。これらの原因を理解し、適切な食事管理、規則正しい運動習慣、ストレス管理を心がけることで、食後高血糖の予防と改善が可能です。症状に心当たりがある方は、早めに医療機関を受診し、専門的な検査と指導を受けることをお勧めします。
千葉市都賀で食後高血糖にお悩みの方へ|食後高血糖の症状とは?
食後高血糖は様々な症状を引き起こしますが、軽度の場合は気付かれないことも多く、見過ごされがちです。ここでは、食後高血糖で現れる「代表的な症状」について詳しく解説します。
食後すぐに強い眠気・倦怠感を感じる
食後高血糖の最も典型的な症状は、食事後30分から2時間以内に現れる強い眠気と倦怠感です。健康な人でも食後にある程度の眠気を感じることはありますが、食後高血糖の場合はより強烈で、我慢できないほどの眠気に襲われることがあります。これは血糖値が急激に上昇した後、インスリンが過剰に分泌されて血糖値が急降下する「反応性低血糖」が起こるためです。また、高血糖状態では細胞がブドウ糖を効率的に利用できないため、エネルギー不足による疲労感も生じます。なお、食後に机に突っ伏してしまう、会議中に意識が朦朧とする、運転中に眠気で危険を感じるなどの症状がある場合は、食後高血糖を疑う必要があります。この症状は食事の内容や量に関係なく現れることが特徴です。
頭がぼーっとする、集中力が落ちる
食後高血糖では、頭がぼんやりして思考がまとまらない、集中力が著しく低下するといった認知機能への影響も現れます。これは血糖値の急激な変動が脳の働きに影響を与えるためです。脳は大量のブドウ糖を必要とする臓器ですが、血糖値が不安定になると脳への安定したエネルギー供給が妨げられます。高血糖状態では血液がドロドロになり、脳血流が悪化することも影響しています。患者からは「食後に頭が働かなくなる」「仕事に集中できない」「記憶力が落ちた気がする」といった訴えをよく聞きます。また、判断力の低下により簡単なミスを繰り返したり、物忘れが増えたりすることもあります。これらの症状は日常生活や仕事に大きな支障をきたすため、見過ごすことはできません。
のどの渇き・頻尿・空腹感が異常に強く出る
血糖値が高い状態が続くと、体は血液中の余分な糖を尿として排出しようとします。この際、糖と一緒に大量の水分も失われるため、強いのどの渇きを感じるようになります。また、水分を多く摂取することで頻尿になり、夜中に何度もトイレに起きるという症状も現れます。さらに、細胞が糖を十分に利用できないため、体は常にエネルギー不足を感じ、食事をしたばかりなのに異常な空腹感を覚えることがあります。特に甘いものへの渇望が強くなり、食べても食べても満足感が得られないという悪循環に陥りやすくなります。これらの症状は糖尿病の典型的な症状でもあるため、食後高血糖の段階で気付くことは重要です。水分摂取量が急に増えた、トイレの回数が明らかに増えた、食事をしても満足感がないといった変化があれば注意してください。
自覚がないまま進行することも多い
食後高血糖の最も危険な点は、初期段階では明確な自覚症状がない場合が多いことです。軽度の食後高血糖では、前述した症状が軽微であったり、日常的な疲れやストレスと区別がつかなかったりするため、見過ごされがちです。また、症状があっても「年齢のせい」「仕事の疲れ」と考えて放置してしまうケースも少なくありません。しかし、症状がないからといって血管や神経へのダメージが進行していないわけではありません。血糖値の高い状態が続くことで、動脈硬化が進行し、将来的な心血管疾患のリスクが高まります。また、網膜や腎臓などの細小血管にもダメージが蓄積されていきます。定期的な血糖値検査や、食後血糖値の測定を行うことで、症状が現れる前に食後高血糖を発見することが可能です。
食後高血糖の症状は、強い眠気や倦怠感から始まり、認知機能の低下、のどの渇きや頻尿まで多岐にわたります。しかし、これらの症状は他の原因でも起こりうるため、見過ごされやすいのが現状です。特に初期段階では自覚症状が乏しく、気付かないうちに病状が進行することも多いため注意が必要です。食事後に毎回同じような不快な症状を感じる場合は、食後高血糖の可能性を疑い、医療機関での検査を受けることをお勧めします。
千葉市都賀で食後高血糖にお悩みの方へ|食後高血糖を防ぐための対策
食後高血糖は生活習慣の改善により予防・改善が可能です。適切な食事管理、運動習慣、生活リズムの調整などを組み合わせることで、血糖値の急上昇を抑制できます。ここでは、食後高血糖を効果的に防ぐための「具体的な対策」について解説します。
食事の工夫(低GI食品、食べる順番、よく噛む)
食事内容と食べ方の改善は、食後高血糖対策の基本中の基本です。まず重要なのは低GI食品の選択です。GI値とは食品が血糖値を上昇させる速度を示す指標で、玄米や全粒粉パン、そば、野菜類などの低GI食品は血糖値の急上昇を抑える効果があります。したがって、白米や白パン、うどんなどの高GI食品は避けるか、量を控えることが大切です。また、食べる順番も重要で、野菜や海藻類から食べ始め、次にタンパク質、最後に炭水化物を摂取する「ベジファースト」を実践すると、食物繊維が糖の吸収を緩やかにします。さらに、よく噛んで食べることも大切です。よく噛んでゆっくり食べることで満腹中枢が働き、食べ過ぎを防ぐとともに、消化・吸収が穏やかになり、血糖値の急上昇を抑えることができます。
食後の軽い運動(ウォーキング、ストレッチなど)
食後の適度な運動は血糖値を効果的に下げる優れた方法です。食事後30分から1時間以内に軽い運動を行うことで、筋肉がブドウ糖を消費し、血糖値の上昇を抑制できます。最も手軽で効果的なのは食後のウォーキングで、10分から15分程度の軽い散歩でも十分な効果が期待できます。また、室内でできるストレッチや軽い筋トレも有効です。階段の昇降、その場での足踏み、スクワットなどの簡単な運動でも血糖値改善効果があります。ただし、激しい運動は消化に悪影響を与える可能性があるため、息が少し上がる程度の軽い運動に留めることが重要です。さらに、継続することで筋肉量が増加し、インスリンの働きも改善されるため、長期的な血糖値管理にもつながります。運動習慣がない方でも、食後の軽い活動から始めることで無理なく続けることができます。
規則正しい生活リズムと睡眠の確保
生活リズムの乱れや睡眠不足は血糖値のコントロールに悪影響を与えるため、規則正しい生活習慣を維持することが重要です。食事時間を一定にすることで、体内時計が整い、インスリンの分泌リズムも安定します。朝食を抜いたり、夜遅くに食事をしたりすると、血糖値が不安定になりやすいため注意が必要です。また、十分な睡眠時間の確保も欠かせません。睡眠不足はストレスホルモンの分泌を増加させ、インスリン抵抗性を悪化させます。したがって、忙しい中でも十分な睡眠時間を確保することが望ましいです。理想的な睡眠時間は7から8時間で、質の良い深い眠りを得ることが大切です。また、就寝前のスマートフォンやテレビの視聴を控え、リラックスできる環境を整えてください。さらに、慢性的なストレスも血糖値上昇の原因となるため、適度な運動や趣味の時間を設けてストレス管理を行うことも重要です。
医師と相談しながら体質に合った改善計画を立てる
食後高血糖の改善には個人差があるため、医師と相談しながら自分に適した対策を立てることが最も効果的です。まずは血液検査や糖負荷試験などで現在の状態を正確に把握することが重要です。HbA1cや食後血糖値の数値により、必要な対策の強度や薬物治療の必要性が判断されます。また、他の疾患や服用中の薬剤との関係も考慮する必要があります。医師は患者の生活スタイル、仕事の内容、食事の好み、運動能力などを総合的に評価し、実現可能な改善計画を提案してくれます。そのため、症状に心当たりがある方は、早めに医療機関を受診し、専門的な検査・指導を受けることをお勧めします。なお、定期的な経過観察により、対策の効果を確認し、必要に応じて計画を修正することも可能です。栄養士による食事指導や、糖尿病療養指導士によるライフスタイル指導を受けることで、より専門的なサポートを得られます。自己流の対策には限界があるため、医療機関との連携を大切にしてください。
まとめ|食後高血糖は千葉市都賀の内科で相談できます
食後高血糖とは、食事後に血糖値が正常範囲を超えて高い状態が続くことを指します。通常、食事をすると血糖値は上昇しますが、2時間程度で正常値に戻ります。しかし、食後高血糖では、2時間経っても血糖値が140mg/dL以上と高い状態が続きます(2時間値が200mg/dL以上であれば糖尿病と診断されます)。この状態の厄介な点は、空腹時血糖値やHbA1cが正常範囲内であっても起こりうるため、一般的な健康診断では発見されにくいことです。また、初期段階では自覚症状が乏しいことも多く、気付かないうちに血管や神経にダメージが蓄積され、糖尿病へと進行するリスクが高まります。したがって、普段から食後高血糖の可能性を意識し、生活習慣の改善に取り組むことが大切です。食後高血糖は、適切な食事管理、運動習慣、生活リズムの調整などを組み合わせることで予防・改善が可能です。ただし、効果的な改善には個人の体質や病状に応じた専門的な指導が不可欠です。そのため、食後高血糖について不安を感じている方には、定期的に医療機関を受診して血糖値検査や食後血糖値の測定を行うことをお勧めします。なお、当院では、患者一人ひとりの状態に合わせた総合的な治療を提供しています。糖尿病の初期段階から進行した症例まで幅広く対応しておりますので、糖尿病の症状に心当たりのある方、もしくは検診などで血糖値に異常を指摘された方などいらっしゃいましたら、まずお気軽にご相談ください。
当日の順番予約はこちらから
2025.09.16
千葉市都賀で糖尿病の定期検査を受けたい方へ|検査の流れや重要性、メリットを解説
糖尿病・代謝内科に関する記事です。
この記事では、千葉市都賀で糖尿病の定期検査をお考えの方に向けて、定期検査の内容や流れ、受けるメリットを詳しく紹介します。後半部分では、「糖尿病の定期検査が重要な理由」について解説しますので、ぜひ最後までご覧ください。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
千葉市都賀で糖尿病の定期検査を受けたい方へ|糖尿病の定期検査とは?
千葉市都賀で糖尿病の定期検査を受けたい方へ|糖尿病定期検査の種類
千葉市都賀で糖尿病の定期検査を受けたい方へ|糖尿病の定期検査を受けるメリットと
千葉市都賀で糖尿病の定期検査を受けたい方へ|糖尿病の定期検査の流れは?
千葉市都賀で糖尿病の定期検査を受けたい方へ|糖尿病の定期検査が重要な理由
まとめ|板谷内科クリニックでも糖尿病の定期検査が可能です
千葉市都賀で糖尿病の定期検査を受けたい方へ|糖尿病の定期検査とは?
糖尿病は血液中の糖分(ブドウ糖)の濃度が慢性的に高い状態が続く代謝疾患です。健康な方では、食事により血糖値が上昇しても、膵臓から分泌されるインスリンというホルモンの働きにより血糖値は正常範囲に調整されます。しかし糖尿病の方はインスリンの分泌不足や作用不全により、この血糖調節機能が適切に働かないため高血糖状態が持続します。なお、糖尿病の特徴として、初期段階では目立った自覚症状がほとんどないことが挙げられます。そのため、多くの患者が病気の進行に気づかず、合併症が現れてから初めて糖尿病と診断されるケースも少なくありません。このような状況を避けるためには、定期的な検査によって現在の血糖コントロール状態を客観的に把握することが極めて重要です。定期検査では、血糖値やヘモグロビンA1cの測定によって治療効果を評価し、必要に応じて薬物療法や生活習慣の見直しを行います。また、眼底検査や腎機能検査を通じて、糖尿病性網膜症や糖尿病性腎症などの合併症を早期に発見することが可能となるため、適切な時期に専門的な治療を開始できます。
千葉市都賀で糖尿病の定期検査を受けたい方へ|糖尿病定期検査の種類
糖尿病の適切な管理には、様々な検査を組み合わせて患者の状態を多角的に評価することが重要です。ここでは、糖尿病の定期検査で実施される主要な検査の種類と、それぞれの目的・内容についてご紹介します。
血糖値検査
血糖値検査は、糖尿病管理の基本となる検査で、血液中のブドウ糖濃度を測定します。空腹時血糖値は、食事を摂取せずに8時間以上経過した状態で採血し、正常値は110mg/dL未満とされています。随時血糖値は、食事のタイミングに関係なく測定され、200mg/dL以上で糖尿病の診断基準となります。また、食後2時間血糖値は、食事開始から2時間後に測定し、血糖値の上昇パターンを把握するのに役立ちます。これらの検査により、現在の血糖コントロール状態を即座に評価でき、治療方針の調整や薬物療法の効果判定に活用されます。なお、血糖値は日々変動するため、定期的な測定によって長期的な血糖管理の傾向を把握することが可能です。
ヘモグロビンA1c検査
ヘモグロビンA1c(HbA1c)検査は、過去1から3か月間の平均血糖値を反映する重要な指標です。赤血球中のヘモグロビンにブドウ糖が結合した糖化ヘモグロビンの割合を測定します。正常値は6.2%未満で、糖尿病の診断基準は6.5%以上となっています。治療目標は一般的に7.0%未満とされていますが、患者の年齢や合併症の有無により個別に設定されます。この検査により長期的な血糖コントロールの状態を客観的に評価でき、治療効果の判定や合併症リスクの予測に極めて有用です。なお、定期的な測定により治療方針の適切性を確認し、必要に応じて薬物療法や生活習慣の調整を行います。
インスリン分泌能検査
インスリン分泌能検査は膵臓のβ細胞がどの程度インスリンを分泌する能力を保持しているかを評価する検査です。血中インスリン値の測定では空腹時と食後のインスリン濃度を測定し、インスリン分泌のパターンを把握します。またCペプチド検査はインスリンと同時に分泌される物質を測定することで、内因性インスリン分泌能をより正確に評価できます。さらに、グルカゴン負荷試験では薬剤を投与してインスリン分泌を刺激し、膵β細胞の予備能力を調べます。これらの検査により1型糖尿病と2型糖尿病の鑑別診断が可能となり、患者に最適な治療法の選択に重要な情報を提供します。なお、インスリン治療の必要性や治療開始時期の判断にも活用されます。
尿検査
尿検査は糖尿病の合併症や治療効果を評価する重要な検査です。尿糖検査では腎臓での糖の再吸収能力を評価し、血糖値が約170mg/dLを超えると尿中に糖が検出されます。尿中微量アルブミン検査は糖尿病性腎症の早期発見に極めて重要で、腎機能低下の初期段階を検出できます。正常値は30mg/g・クレアチニン未満で、30から299mg/g・クレアチニンで微量アルブミン尿、300mg/g・クレアチニン以上で顕性蛋白尿と判定されます。また、尿中ケトン体検査はインスリン不足による脂肪分解の亢進を示し、糖尿病性ケトアシドーシスの早期発見に重要です。これらの検査により腎機能の変化を継続的に監視し、合併症の進行を予防するための適切な治療介入を行います。
脂質検査
脂質検査は糖尿病患者の動脈硬化リスクを評価する重要な検査です。総コレステロール、LDLコレステロール(悪玉コレステロール)、HDLコレステロール(善玉コレステロール)、中性脂肪(トリグリセライド)を測定します(糖尿病患者は動脈硬化性疾患のリスクが健常者の2倍から4倍高いとされ、脂質異常症の合併が多く見られます)。治療目標はLDLコレステロール120mg/dL未満、HDLコレステロール40mg/dL以上、中性脂肪150mg/dL未満とされています。ただし、冠動脈疾患の既往がある場合はより厳格な管理が必要となり、LDLコレステロール100mg/dL未満が推奨されます。定期的な脂質検査により心血管疾患のリスクを評価し、必要に応じてスタチン系薬剤などの脂質異常症治療薬の導入や生活習慣の改善を行います。
千葉市都賀で糖尿病の定期検査を受けたい方へ|糖尿病の定期検査を受けるメリットとは?
ここでは、糖尿病の定期検査を受けることで得られる「具体的なメリット」について解説します。
血糖値やHbA1c、尿検査などで早期に異常を発見
定期検査の最大のメリットは、病状の変化や合併症の兆候を早期に発見できることです。血糖値やヘモグロビンA1cの測定により血糖コントロールの悪化を素早く察知し、適切な対応を取ることができます。特にヘモグロビンA1cは過去2から3か月の血糖値の平均を反映するため、日々の血糖値変動に惑わされることなく治療効果を客観的に評価できます。なお、尿中微量アルブミン検査では、糖尿病性腎症の初期段階を検出でき、腎機能が著しく低下する前に治療を開始することが可能です。また眼底検査により糖尿病性網膜症の進行を早期に発見し、失明リスクを大幅に軽減できます。これらの検査を定期的に実施することで、自覚症状が現れる前に異常を発見し、重篤な合併症への進行を防ぐことができるのです。
治療方針を見直して合併症のリスクを軽減
定期検査の結果に基づいて治療方針を適切に調整することで、合併症のリスクを大幅に軽減できます。血糖コントロールが不十分な場合は薬物療法の変更や追加を検討し、患者の生活スタイルに合わせた最適な治療法を選択します。また、血圧や脂質の管理状況も併せて評価し、動脈硬化の進行を予防するための包括的な治療を行います。さらに、腎機能の低下が認められた場合は腎保護作用のある薬剤への変更を検討し、糖尿病性腎症の進行を抑制します。なお、眼底検査で網膜症の進行が確認された場合は眼科専門医との連携を図り、レーザー治療などの専門的な介入を適切なタイミングで実施できます。このように、定期検査により得られた客観的なデータに基づいて治療方針を継続的に見直すことで、合併症の発症や進行を効果的に予防することができます。
生活習慣改善の効果を確認できることでモチベーションが上がる
定期検査によって食事療法や運動療法の効果を数値で確認できることは、患者のモチベーション維持に極めて重要です。ヘモグロビンA1cの改善や体重減少、血圧や脂質の正常化など、具体的な数値の変化によって努力の成果を実感できます。特に、生活習慣の改善は継続が困難な場合も多く、目に見える効果を確認できることで、治療への取り組み意欲が向上します。また、医師からの具体的なデータに基づいた評価やアドバイスにより、現在の取り組みが適切であることを確認できるため、さらなる改善への意欲を高めることができます。なお、検査結果が良好でない場合でも、具体的な問題点を明確にすることで、改善すべきポイントが把握でき、より効果的な生活習慣の修正が可能となります。このように、定期検査は治療効果の客観的評価にとどまらず、患者の治療継続への重要な動機づけとなります。
安心して日常生活を送ることができる
定期検査によって現在の病状を客観的に把握できることで、漠然とした不安が軽減され、安心して日常生活を送ることができます。例えば、検査結果が良好であれば、現在の治療が適切であることを確認できるため、精神的な安定につながります。また、異常が発見された場合でも、早期対応によって深刻な状態への進行を防げることを理解することで、過度な心配をせずに治療に専念できます。さらに、家族にとっても患者の状態を客観的に把握できることで安心感が得られ、家族全体で治療をサポートする体制を構築できます。このように、定期検査は医学的な意義だけでなく、患者とご家族の心理的な支えとしても重要な役割を果たします。
千葉市都賀で糖尿病の定期検査を受けたい方へ|糖尿病の定期検査の流れは?
糖尿病の定期検査は患者の状態を総合的に評価し、適切な治療を継続するために体系的な流れで実施されます。ここでは、糖尿病の定期検査の「具体的な流れ」について詳しくご紹介します。
1. 来院して問診・体調確認
定期検査は受付での手続き後、看護師による問診から始まります。まずは、前回受診からの体調変化、自覚症状の有無、血糖値の自己測定結果、服薬状況の確認を行います。特に低血糖症状の経験、体重変化、食欲の変化、のどの渇きや多尿などの典型的な糖尿病症状について詳しく聞き取ります。また、生活習慣の変化として食事内容や運動習慣、睡眠状況、ストレスの有無についても確認します。さらに、血圧測定と体重測定を実施し、前回との比較を行います。なお、薬の飲み忘れや副作用の有無、他科受診の状況や処方薬の変更についても確認します。この問診により患者の全体的な状態を把握し、検査項目の選択や結果解釈の参考とします。
2. 採血・尿検査で血糖値や腎機能のチェック
問診終了後、採血と尿検査を実施します。
<採血>
採血では血糖値、ヘモグロビンA1c、脂質(総コレステロール、LDLコレステロール、HDLコレステロール、中性脂肪)、肝機能、腎機能(クレアチニン、尿素窒素)を測定します。また必要に応じてインスリン値やCペプチド、甲状腺機能なども検査します。採血は通常肘の静脈から行い、空腹時採血の場合は10時間以上の絶食が必要です。随時採血の場合は食事時間との関係を記録します。
<尿検査>
尿検査では尿糖、尿蛋白、尿中微量アルブミン、尿沈渣を調べ、腎機能の評価と尿路感染の有無を確認します。尿検査は中間尿を採取し、女性の場合は生理中を避けて実施します。
検査結果は院内検査の場合は30分から1時間程度で判明し、外部委託検査の場合は数日を要することがあります。
3. 必要に応じて眼底検査や心電図などを追加
基本検査に加えて、患者の状態や前回検査からの経過に応じて追加検査を実施します。例えば、眼底検査は糖尿病性網膜症の早期発見のために年1から2回実施し、散瞳薬を使用してより詳細な観察を行う場合があります。また、心電図検査は動脈硬化や心疾患の評価のために定期的に実施し、不整脈や虚血性変化の有無を確認します。さらに、頸動脈エコー検査により動脈硬化の程度を直接観察し、心血管疾患のリスク評価を行うこともあります。これらの検査は患者の合併症リスクや病歴に基づいて医師が必要性を判断し、年1から2回の頻度で実施します。
4. 医師から結果の説明と今後の治療方針の提案
全ての検査結果が揃った後、医師による診察と結果説明を行います。具体的には、血糖コントロール状態、合併症の有無や進行度、治療効果について詳しく説明し、患者が理解しやすいよう図表やグラフを用いて視覚的に示します。また、ヘモグロビンA1cの推移や目標値との比較、他の検査値の意味と正常範囲からの逸脱について丁寧に解説します。さらに、現在の治療方針の評価を行い、必要に応じて薬物療法の調整、食事療法や運動療法の見直しを提案します。そして最後に次回受診日を決定し、必要に応じて栄養士や薬剤師との面談予約を取ります。なお、合併症が発見された場合は専門医への紹介や追加治療の必要性について説明します。
千葉市都賀で糖尿病の定期検査を受けたい方へ|糖尿病の定期検査が重要な理由
糖尿病は適切な管理により健康な生活を送ることができる疾患ですが、定期的な検査を怠ると深刻な合併症を引き起こす可能性があります。なぜ定期検査が糖尿病治療において欠かせないのか、その重要な理由について説明します。
糖尿病の怖いところは合併症
糖尿病の最も深刻な問題は、長期間の高血糖状態により全身の血管や神経に障害を与える合併症です。例えば、糖尿病性腎症は腎臓の血管が損傷を受けることで発症し、進行すると腎機能が著しく低下し、最終的には人工透析が必要となります。また、糖尿病性網膜症は眼底の血管が障害されることで起こり、進行すると失明に至る可能性があります。さらに、糖尿病性神経障害は末梢神経の機能低下により手足のしびれや痛み、感覚鈍麻を引き起こし、足潰瘍や壊疽のリスクを高めます。これらの合併症は初期段階では自覚症状がほとんどなく、症状が現れた時点では既に進行している場合が多いため、定期的な検査による早期発見が極めて重要となります。
定期検査で早期に発見すれば進行を防ぐことができる
合併症の早期発見と適切な治療介入により、その進行を大幅に遅らせることや停止させることが可能です。例えば、糖尿病性腎症では尿中微量アルブミン検査により初期段階で発見し、ACE阻害薬やARBなどの腎保護作用のある薬剤を導入することで腎機能の悪化を防げます。また、糖尿病性網膜症は眼底検査により早期発見し、レーザー光凝固術などの治療により失明を予防できます。さらに、神経障害では足の観察と適切なフットケアにより潰瘍形成を予防し、重篤な感染や切断を回避できます。このように、定期検査による早期発見と適切な治療により、合併症の進行を効果的に防ぐことができるのです。
血糖値が安定していても定期的に診てもらうことで安心
糖尿病は慢性進行性の疾患であり、生活環境の変化、加齢、他の疾患の併発などにより病状が変化する可能性があります。また、薬剤の効果が経時的に減弱することもあるため、定期的な評価によって適切な治療調整が必要となります。さらに、血糖値が安定していても合併症が徐々に進行する場合があるため、定期的なスクリーニング検査によって早期発見に努める必要があります。このように、糖尿病患者にとって定期検査は現在の良好な状態を客観的に確認できる機会となり、治療継続への安心感につながります。なお、定期検査を継続することは医師との信頼関係を深める機会でもあります。医師との定期的なコミュニケーションにより、日常生活での疑問や不安を解消し、適切な自己管理方法について継続的な指導を受けることができます。さらに、新しい治療法や薬剤に関する情報提供を受けることで、より良い治療選択肢について相談することも可能となります。
まとめ|板谷内科クリニックでも糖尿病の定期検査が可能です
糖尿病は自覚症状が少ない疾患であるため、定期検査によって現在の状態を把握することが、健康管理の第一歩となります。血糖値やヘモグロビンA1cの測定、尿検査などの包括的な検査により、糖尿病性腎症や網膜症、神経障害などの重篤な合併症を早期に発見することが可能です。したがって、少しでも体調に異常を感じた際には、速やかに専門医にご相談されることを強くお勧めします。なお、当院では、患者一人ひとりの状態に合わせた総合的な治療を提供しております。糖尿病の初期段階から進行した症例まで幅広く対応しておりますので、糖尿病の症状に心当たりのある方、あるいは検診などで血糖値に異常を指摘された方は、まずはお気軽にご相談ください。
当日の順番予約はこちらから
2025.09.16
千葉市都賀で伝染性紅斑(りんご病)の治療を受けたい方へ|症状や原因、治療法と予防策を解説
内科に関する記事です。
伝染性紅斑(りんご病)は、ヒトパルボウイルスB19による感染症です。主に5歳から15歳の小児に多く見られますが、成人でも感染することがあります。また、多くの場合は自然治癒しますが、妊婦や免疫不全の方では重篤な合併症を引き起こす可能性があるため、注意が必要です。この記事では、千葉市都賀で伝染性紅斑(りんご病)の診察をお考えの方に向けて、伝染性紅斑(りんご病)の症状や原因について解説します。後半部分では、「りんご病の治療法」や「りんご病の予防方法」について解説しておりますので、ぜひ最後までご覧ください。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
千葉市都賀で伝染性紅斑(りんご病)の治療を受けたい方へ|りんご病とは?
千葉市都賀で伝染性紅斑(りんご病)の治療を受けたい方へ|主な症状
千葉市都賀で伝染性紅斑(りんご病)の治療を受けたい方へ|りんご病の流行時期はいつ?
千葉市都賀で伝染性紅斑(りんご病)の治療を受けたい方へ|りんご病の治療法とは?
千葉市都賀で伝染性紅斑(りんご病)の治療を受けたい方へ|りんご病の予防方法
まとめ
千葉市都賀で伝染性紅斑(りんご病)の治療を受けたい方へ|りんご病とは?
伝染性紅斑(りんご病)は、「ヒトパルボウイルスB19」というウイルスが原因となる感染症です。このウイルスは主に飛沫感染により広がり、咳やくしゃみによって空気中に放出されたウイルスを吸い込むことで感染します。また、感染者の鼻水や唾液に触れた手で口や鼻に触れることによる接触感染も起こります。一般的に、感染してから症状が現れるまでの潜伏期間は通常1週間から2週間程度です。興味深いことに、最も感染力が強いのは発疹などの典型的な症状が現れる前の段階で、軽い風邪のような症状がある時期です。この時期には患者自身も感染に気づいていないことが多く、知らないうちに周囲にウイルスを広げてしまう可能性があります。なお、特徴的な頬の紅斑が現れた頃には、すでに感染力はほとんど失われているため、この時期の隔離は感染拡大防止の観点からは意味がありません。
千葉市都賀で伝染性紅斑(りんご病)の治療を受けたい方へ|主な症状
伝染性紅斑(りんご病)は特徴的な発疹パターンを示す感染症です。症状の現れ方には段階があり、年齢によっても症状の強さが異なります。ここでは、「伝染性紅斑(りんご病)の主な症状」をご紹介します。
<伝染性紅斑(りんご病)の主な症状>
• 頬の蝶形紅斑:両頬に現れる鮮やかな赤い発疹で、まるでりんごのような外観となる
• 手足のレース状発疹:上腕、前腕、大腿、下腿にレースのような網目状の発疹が広がる
• 軽度の発熱:多くは微熱程度で、高熱になることは稀
• 風邪様症状:鼻水、咳、のどの痛みなどの軽い上気道症状
• 全身倦怠感:だるさや疲労感、食欲不振
• 関節痛:特に成人女性で手首、膝、足首などの関節に痛みや腫れ
• 頭痛:軽度から中等度の頭痛
• リンパ節腫脹:首や脇の下のリンパ節の軽度腫大
伝染性紅斑(りんご病)は、頬が赤くなる「りんごのような」発疹が特徴です。手足や体にレース状の発疹が広がることもあります。また、大人では関節痛や倦怠感が強くなることがあります。なお、発疹が現れる前の風邪様症状の段階では診断が難しいことが多く、特徴的な頬の紅斑が現れて初めて診断がつくケースがほとんどです。小児では比較的軽症で済むことが多い一方で、成人、特に女性では関節症状が長引く場合があります。したがって、症状に気づいたら早めに医療機関を受診し、適切な診断を受けることが大切です。
千葉市都賀で伝染性紅斑(りんご病)の治療を受けたい方へ|りんご病の流行時期はいつ?
伝染性紅斑(りんご病)は季節性の感染症で、主に春から初夏の4月から7月にかけて流行のピークを迎えます。この時期は気温や湿度の変化により、ウイルスが活発化しやすい環境条件が整うためです。特に幼稚園や保育園、小学校などの集団生活の場では感染が急速に拡大しやすく、一人の感染者から多数の児童に感染が広がる集団感染が頻繁に発生します。これは子どもたち同士の密接な接触や、感染力が最も強い初期症状の段階で登園・登校を続けてしまうことが原因です。なお、妊婦が感染した場合、胎児水腫や流産のリスクがあるため特に注意が必要です。また、免疫機能が低下している方では重篤な貧血や慢性的な感染状態となる可能性があります。流行期間中は手洗いうがいの徹底、マスクの着用、人混みを避けるなどの予防対策が重要です。
千葉市都賀で伝染性紅斑(りんご病)の治療を受けたい方へ|りんご病の治療法とは?
伝染性紅斑(りんご病)に対する特効薬やワクチンは現在のところ存在せず、治療は症状を和らげる対症療法が中心となります。多くの場合、ウイルス感染は自然に治癒するため、基本的には安静にして体の回復を待つことが重要です。ただし、発疹による強いかゆみがある場合は、抗ヒスタミン薬の内服や、かゆみ止めの外用薬を使用して症状をコントロールします。また、発熱や頭痛などの全身症状に対しては、解熱鎮痛薬のアセトアミノフェンやイブプロフェンが効果的です。特に成人で見られる関節痛が強い場合には、非ステロイド性抗炎症薬による疼痛管理を行います。十分な水分摂取と栄養バランスの取れた食事、質の良い睡眠を心がけることで免疫力を維持し、回復を促進できます。なお、症状が重篤な場合や、妊婦や免疫不全の方では専門的な医学的管理が必要となることがあるため、医師との相談が不可欠です。
千葉市都賀で伝染性紅斑(りんご病)の治療を受けたい方へ|りんご病の予防方法
伝染性紅斑(りんご病)の予防には、基本的な感染対策が最も効果的です。流行時期である春から初夏にかけては、石鹸を使った丁寧な手洗いを頻繁に行い、特に外出後や食事前には必ず実施してください。マスクの着用により飛沫感染のリスクを大幅に減らすことができます。また、人混みや密閉空間での長時間滞在を避け、十分な換気を心がけることも重要です。さらに、免疫力を維持するため規則正しい生活習慣、バランスの取れた栄養摂取、適度な運動、質の良い睡眠を確保してください。特に妊婦や免疫機能が低下している方は重篤な合併症のリスクがあるため、より厳重な予防対策が必要です。なお、家族や職場で感染者が発生した場合は、接触を最小限に抑え、共用物品の消毒を徹底してください。また、発疹や風邪様症状など感染を疑う症状が現れた場合は、自己判断せず速やかに内科を受診し、専門的な診断と適切な指導を受けることが大切です。
まとめ
伝染性紅斑(りんご病)は、多くの場合軽症で経過し、適切な対処により自然回復が期待できる感染症です。しかし、特徴的な発疹のパターンや症状の経過を正しく把握することで、早期診断と適切な管理が可能となり、患者やご家族の不安軽減につながります。妊婦では胎児への影響のリスクがあり、免疫機能が低下している方や慢性疾患をお持ちの方では重篤な合併症を起こす可能性があるため、症状に気づいたら迷わず早めの受診をお勧めします。なお、当院では、患者一人ひとりの状態に合わせた総合的な治療を提供しています。発疹による強いかゆみや、発熱・頭痛などの全身症状にも幅広く対応しておりますので、気になる症状のある方はお気軽にご相談ください。
当日の順番予約はこちらから
2025.09.16
千葉市都賀で百日咳にお悩みの方へ|原因・症状・予防と治療を解説
内科に関する記事です。
この記事では、「百日咳」について解説します。後半部分では「百日咳の予防方法」について解説しておりますので、ぜひ最後までご覧ください。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
千葉市都賀で百日咳の治療を受けたい方へ|百日咳とは?
千葉市都賀で百日咳の治療を受けたい方へ|百日咳の流行時期
千葉市都賀で百日咳の治療を受けたい方へ|百日咳の原因
千葉市都賀で百日咳の治療を受けたい方へ|百日咳の症状
千葉市都賀で百日咳の治療を受けたい方へ|百日咳の主な治療法
千葉市都賀で百日咳の治療を受けたい方へ|百日咳の予防方法
まとめ|百日咳は内科で受診可能です
千葉市都賀で百日咳の治療を受けたい方へ|百日咳とは?
百日咳は、ボルデテラ・パータシス(Bordetella pertussis)という細菌が原因で起こる呼吸器感染症です。この病気は「百日」という名前が示すように、長期間にわたって激しい咳が続くことが特徴的な疾患として知られています。かつては乳幼児に多い病気とされていましたが、近年では成人の患者も増加しており、年齢を問わず注意が必要な感染症となっています。一般的に、成人では典型的な症状が現れにくいため、診断が遅れることも少なくありません。また、感染初期には風邪のような症状から始まり、その後特徴的な痙攣性の咳発作が現れます。この咳は夜間に悪化することが多く、患者の生活の質を大幅に低下させます。なお、乳幼児では呼吸困難や無呼吸発作を起こすリスクが高いため、特に注意深い観察と治療が必要です。
千葉市都賀で百日咳の治療を受けたい方へ|百日咳の流行時期
百日咳の感染は一年を通じて発生しますが、特に春先から初夏にかけての時期に患者数が増加する傾向があります。この季節性は、気候の変化や人々の活動パターンが影響していると考えられており、医療従事者は この時期に特に注意深く診断を行う必要があります。また、百日咳には特徴的な流行パターンがあり、3-4年周期で大規模な流行が発生することが知られています。これは免疫を持たない感受性のある人口の蓄積や、ワクチンによる免疫の減衰などが関係しています。なお、近年の流行では、従来の乳幼児中心の発生から、学童期や成人への感染拡大が目立っています。そのため、学校、保育園、職場などの集団生活の場では、一人の感染者から多数への感染が短期間で発生する可能性があります。特に咳やくしゃみによる飛沫感染が主な感染経路であるため、密閉された空間での集団活動は感染リスクを高めます。このようなことから、集団生活を送る環境では感染予防対策の徹底と、早期発見・早期治療が重要な課題となっています。
千葉市都賀で百日咳の治療を受けたい方へ|百日咳の原因
百日咳は、ボルデテラ・パータシス(Bordetella pertussis)という細菌による感染症です。この細菌は主に飛沫感染によって人から人へと感染が広がります。具体的には、感染者が咳やくしゃみをした際に放出される細かい飛沫に含まれた細菌を、周囲の人が吸い込むことで感染が成立します。ボルデテラ・パータシスの感染力は非常に強く、家族内での二次感染率は80%以上に達することもあります。特に感染リスクが高いのは、免疫力や抵抗力が低下している状態の人々です。例えば、乳幼児は免疫系が未熟なため特に重篤化しやすく、高齢者や慢性疾患を持つ方、免疫抑制状態にある方も感染しやすい傾向があります。また疲労やストレス、栄養不良などで一般的な抵抗力が落ちている場合も感染リスクが上昇します。なお、最も重要な要因は予防接種の接種歴です。百日咳ワクチンを受けていない人や、接種から長期間経過してワクチンによる免疫が減衰した人に感染が多く見られます。
千葉市都賀で百日咳の治療を受けたい方へ|百日咳の症状
百日咳は段階的に症状が変化する特徴的な経過をたどる感染症です。初期の軽い風邪様症状から始まり、やがて特有の激しい咳発作へと進行します。早期診断と適切な治療のためには、各段階での症状の特徴を正しく理解することが重要です。以下、百日咳の症状について詳しくご紹介します。
<百日咳の症状>
初期症状(カタル期:1・2週間)
・軽い咳や鼻水
・微熱(37・38℃程度)
・くしゃみ
・全身倦怠感
・食欲不振
発作期の症状(2・6週間)
・激しい痙攣性の咳発作
・咳の後に息を吸う際の「ヒュー」という笛音
・夜間の咳の増悪
・咳による嘔吐
・顔面の紅潮やチアノ・ゼ
・無呼吸発作(特に乳幼児)
回復期の症状(数週間から数ヶ月)
・咳発作の頻度と強度の減少
・軽い咳の持続
・体力の徐々な回復
百日咳の症状は特徴的な経過をたどります。初期は風邪のような軽い咳や鼻水から始まりますが、次第に発作性の激しい咳が続くようになります。また、咳の後に息を吸う際「ヒュー」という特徴的な音がすることも重要な診断の手がかりとなります。そして夜間に咳が強くなることが多いため、患者の睡眠が大きく妨げられ、日常生活に深刻な影響を与えることも少なくありません。
千葉市都賀で百日咳の治療を受けたい方へ|百日咳の主な治療法
百日咳の治療は、原因となる細菌を除菌する根本的な治療と、つらい咳症状を和らげる対症療法を組み合わせて行います。適切な治療により症状の軽減と感染拡大の防止が期待できるため、早期の診断と治療開始が重要です。ここでは、百日咳の「治療法」について詳しくご紹介します。
百日咳の治療法
百日咳の治療は大きく分けて二つのアプローチがあります。一つ目は抗菌薬による原因療法で、感染の原因となっているボルデテラ・パータシス細菌を直接攻撃して除菌を目指します。二つ目は対症療法で、激しい咳発作や呼吸困難などの症状を和らげることを目的とします。これらの治療法を患者の年齢、症状の重篤度、病期に応じて適切に組み合わせることで、最大限の治療効果を得ることができます。なお、治療期間は通常数週間から数ヶ月にわたり、継続的な経過観察が必要となります。また、家族や周囲への感染防止対策も治療と並行して重要な管理の一部となります。
早期に抗菌薬を投与することで重症化を防げます
抗菌薬治療の最大の効果は、発症初期に開始することで得られます。特に症状出現から1週間以内、できれば3日以内に治療を開始することで、細菌の増殖を抑制し重症化を効果的に防ぐことができます。第一選択薬はマクロライド系抗菌薬のエリスロマイシン、アジスロマイシン、クラリスロマイシンで、これらの薬剤は百日咳菌に対して優れた効果を示します。なお、早期治療により感染性期間を短縮し、周囲への感染拡大も防げるため、公衆衛生上も極めて重要です。ただし発作期に入ってからの抗菌薬投与は、症状改善効果は限定的ですが、感染性を低下させるために依然として推奨されます。
咳の症状に応じて鎮咳薬や吸入薬などで対症療法
激しい咳発作は患者の生活の質を著しく低下させるため、症状に応じた適切な対症療法が必要です。鎮咳薬としては中枢性咳止めが使用されますが、百日咳特有の痙攣性咳嗽には効果が限定的な場合があります。気管支拡張薬の吸入は気道の炎症を軽減し、呼吸を楽にする効果が期待されます。また、咳発作による嘔吐や脱水に対しては適切な水分補給と栄養管理が重要です。なお、重症例では、酸素投与や人工呼吸管理が必要になることもあります。症状の程度に応じて鎮静薬や制酸薬なども併用し、患者の苦痛を最小限に抑える包括的なケアを提供します。
安静を保って十分な休養を取ることも重要
薬物療法と並んで、適切な安静と休養は百日咳治療の基本となります。激しい咳発作は相当な体力を消耗するため、無理な活動や外出は症状を悪化させる可能性があり、注意が必要です。また、室内環境の調整も重要であり、適切な湿度(50-60%)を保つことで咳の軽減が期待できます。さらに、栄養バランスの取れた食事と十分な睡眠も重要です。ストレスの少ない療養環境を整えることが、治療効果を最大化するために不可欠です。
百日咳の治療は、早期の抗菌薬投与による原因療法と症状を和らげる対症療法を適切に組み合わせることが重要です。特に発症初期での抗菌薬治療は重症化防止と感染拡大防止に極めて有効であるため、速やかな診断と治療開始が求められます。
千葉市都賀で百日咳の治療を受けたい方へ|百日咳の予防方法
百日咳の最も効果的な予防方法は定期予防接種の実施です。乳幼児期のDPTワクチン(ジフテリア・百日咳・破傷風)の定期接種により、重篤な百日咳感染から子どもたちを守ることができます。成人においても追加接種が推奨されており、特に妊婦や高齢者、乳幼児と接触する機会が多い人は積極的に接種を検討すべきです。なお、感染が疑われる場合は、早期診断と速やかな抗菌薬治療が重症化防止の鍵となります。具体的には、マクロライド系抗菌薬の早期投与により細菌の増殖を抑制し、症状の進行を防ぐことが可能です。また、激しい咳症状に対しては適切な対症療法を行い、患者の負担を軽減することも重要な治療の一環となります。さらに、感染拡大防止のためには、感染者の適切な隔離とマスク着用が不可欠です。咳やくしゃみによる飛沫感染を防ぐため、症状がある期間中は外出を控え、やむを得ず外出する際は必ずマスクを着用してください。家庭内でも手洗いの徹底と適切な換気を心がけることで、家族への感染リスクを最小限に抑えることができます。
まとめ|百日咳は内科で受診可能です
百日咳は早期診断と適切な治療が患者の予後を大きく左右する疾患です。初期段階では風邪のような軽い症状から始まるため見過ごされがちですが、特徴的な痙攣性の咳発作が現れる前に治療を開始することで、重症化を効果的に防ぐことができます。したがって、咳が2週間以上続く場合や、夜間に激しい咳発作が起こる場合は、百日咳の可能性を考慮して早めの医療機関受診をお勧めします。百日咳の診断・治療は内科での対応が可能です。血液検査や咽頭ぬぐい液検査により確定診断を行い、患者の症状や病期に応じて最適な治療方針を決定いたします。なお、当院では、患者一人ひとりの状態に合わせた総合的な治療を提供しています。百日咳の症状に心当たりのある方、あるいは軽い咳や食欲不振が続いている方は、お気軽にご相談ください。
当日の順番予約はこちらから
2025.09.16
千葉市若葉区都賀で糖尿病にお悩みの方へ|仮面高血圧の症状と原因、リスクや治療方法を解説
糖尿病・代謝内科に関する記事です。
この記事では、千葉市若葉区都賀で糖尿病や高血圧、特に仮面高血圧でお悩みの方に向けて、症状の見極め方から根本的な原因の理解、効果的な検査方法、そして日常生活で実践できる改善策まで包括的に解説いたします。仮面高血圧は診察室では正常値を示すため見逃されがちですが、家庭や職場では高血圧状態が続く危険な病態です。早期発見と適切な対応こそが、将来の心疾患や脳血管疾患を防ぎ、皆様の健康を守るカギとなります。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
千葉市若葉区都賀で糖尿病にお悩みの方へ|仮面高血圧とは
千葉市若葉区都賀で糖尿病にお悩みの方へ|仮面高血圧のタイプ
千葉市若葉区都賀で糖尿病にお悩みの方へ|見逃しやすい仮面高血圧の症状とセルフチェック
千葉市若葉区都賀で糖尿病にお悩みの方へ|仮面高血圧の原因
千葉市若葉区都賀で糖尿病にお悩みの方へ|仮面高血圧の合併症リスク
千葉市若葉区都賀で糖尿病にお悩みの方へ|仮面高血圧の治療法とは?
千葉市若葉区都賀で糖尿病にお悩みの方へ|仮面高血圧の予防策
千葉市若葉区都賀で糖尿病や仮面高血圧の診断をご希望の方へ
千葉市若葉区都賀で糖尿病にお悩みの方へ|仮面高血圧とは
仮面高血圧は、医療機関での測定では正常値を示すにも関わらず、家庭や職場、夜間睡眠中に血圧が上昇する特殊な高血圧です。診察室という緊張しやすい環境とは対照的に、リラックスした状態や日常生活において血圧が危険な高値を示すため、通常の健康診断では発見が困難です。一方、糖尿病は血液中のブドウ糖濃度が慢性的に高くなる代謝異常で、初期段階では自覚症状に乏しく、気づかないうちに血管や神経に深刻なダメージを与えます。進行すると腎症、網膜症、神経障害といった重篤な合併症を引き起こし、心筋梗塞や脳梗塞のリスクも著しく増加します。どちらの疾患も「サイレントキラー」と呼ばれるように、症状が現れにくいため見逃されがちです。したがって、夜間の頻尿や早朝の頭痛、喉の渇きやだるさといった微細な体調変化にも敏感になり、定期的な自己測定と医師による適切な評価を受けることが重要です。なお、仮面高血圧・糖尿病ともに放置すれば生命に関わる深刻な事態を招くため、家庭での血圧測定や血糖値チェックによる早期発見と適切な治療が極めて重要です。
千葉市若葉区都賀で糖尿病にお悩みの方へ|仮面高血圧のタイプ
仮面高血圧は発症時間帯や原因によって「夜間型」「早朝型」「ストレス型」の3つのタイプに分類されます。それぞれ異なる病態メカニズムを持ち、治療アプローチや生活指導の重点も変わってきます。正確な診断と適切な対策のため、各タイプの特徴を解説いたします。
夜間型
夜間型仮面高血圧は、就寝中や深夜帯に血圧が異常に上昇するタイプです。通常、健康な人では夜間に血圧が10-20%低下する「ディッピング現象」が起こりますが、このタイプでは逆に血圧が上昇します。主な原因として睡眠時無呼吸症候群、腎疾患、自律神経失調症が挙げられます。特に睡眠時無呼吸症候群では、呼吸停止により酸素不足が生じ、交感神経が過度に活性化されて血圧が急上昇します。また、夜間高血圧は心筋梗塞や脳梗塞のリスクを著しく高めるため、家庭血圧測定での就寝前と起床時の値が重要な指標となります。なお、治療では降圧薬の服薬タイミングを夜間に調整し、根本原因である睡眠障害の改善も並行して行います。
早朝型
早朝型仮面高血圧は、起床時から午前中にかけて血圧が急激に上昇するタイプで、モーニングサージとも呼ばれます。睡眠から覚醒への移行時に交感神経が急激に活性化され、血圧や心拍数が一気に上昇します。このタイプは心筋梗塞や脳梗塞の発症時間帯と密接に関連しており、実際に早朝時間帯はこれらの疾患の発症ピークとなっています。一般的に早朝型仮面高血圧は、動脈硬化が進行している高齢者や、ストレスの多い生活を送っている方に多く見られます。また、喫煙や過度のアルコール摂取、不規則な生活リズムも誘因となるため、注意が必要です。なお、早朝型仮面高血圧の予防には、起床時の急激な血圧上昇を抑制する長時間作用型の降圧薬を就寝前に服用し、起床時にはゆっくりと身体を起こして急激な動作を避けることが重要です。
ストレス型
ストレス型仮面高血圧は、職場や日常生活でのストレス状況下で血圧が上昇するタイプです。精神的緊張や身体的負荷により交感神経系が過度に刺激され、アドレナリンやノルアドレナリンの分泌が増加して血圧が急上昇します。特に職場で責任あるポジションにいる方や、対人関係でのストレスを抱えている方に多く見られます。このタイプは血圧の変動が大きく、平常時は正常値でも、ストレス負荷時には200mmHgを超えることもあります。また、長期間続くと心血管系に重大な損傷を与える可能性がありますので、注意が必要です。なお、治療では降圧薬による薬物療法と並行して、ストレス管理技術の習得が不可欠です。リラクゼーション法、適度な運動、十分な睡眠確保により、ストレス耐性の向上を図ることが重要となります。
仮面高血圧の3つのタイプはそれぞれ異なる特徴と危険性を持っており、正確な診断には24時間血圧測定や家庭血圧測定が欠かせません。夜間型では睡眠時無呼吸症候群の検査と治療、早朝型では起床時の注意深い血圧管理、ストレス型ではストレス源の特定と対策が治療の鍵となります。いずれのタイプも放置すれば心血管疾患の重大なリスク因子となるため、疑いがある場合は速やかに医療機関を受診し、適切な診断と治療を受けることが極めて重要です。
千葉市若葉区都賀で糖尿病にお悩みの方へ|見逃しやすい仮面高血圧の症状とセルフチェック
仮面高血圧は診察室では発見されにくく、自覚症状も乏しいため見逃されがちです。しかし、わずかなサインを見逃さず、適切なセルフチェックを行うことで早期発見が可能になります。ここでは、日常生活で気づきやすい症状の特徴と、家庭でできる効果的な測定方法について解説いたします。
初期症状のサイン
仮面高血圧の初期症状として最も注意すべきは、夜間の頻尿と早朝の「頭痛」や「めまい」です。夜間に血圧が上昇すると腎臓への血流が増加し、尿の産生が促進されて夜中に何度もトイレに起きるようになります。また、早朝の血圧急上昇により脳血管に負担がかかり、起床時の頭痛やふらつき、めまいが生じます。なお、糖尿病では血糖値の上昇により喉の渇き、多尿、全身のだるさ、体重減少といった症状が現れます。これらの症状は更年期障害や加齢による不調と混同されがちですが、区別するポイントは症状の持続性と血圧測定値です。更年期症状は波があり感情的要因に左右されやすいのに対し、仮面高血圧による症状は測定値の異常と連動して現れる傾向があります。
自宅でできるセルフチェック方法
家庭用血圧計による朝夕の測定が最も有効なセルフチェック方法です。具体的には、起床後1時間以内と就寝前の1日2回、同じ時間帯に測定することで、仮面高血圧の典型的なパターンを把握できます(測定時は安静状態で5分間座位を保ち、上腕にカフを巻いて心臓と同じ高さで測定してください)。血糖値については年1回の健康診断での空腹時血糖値やHbA1cの確認が基本ですが、家庭用血糖測定器での自己測定も可能です。特に食後2時間の血糖値測定は糖尿病の早期発見に有効です。なお、正確な測定のためには、測定前30分間のカフェインやアルコール摂取を避け、運動直後の測定も控えることが重要です。また、記録は血圧手帳や専用アプリを活用し、継続的なデータ管理を行ってください。
仮面高血圧の早期発見には、夜間頻尿や早朝の頭痛といった微細な症状変化に注意を払い、家庭血圧測定を習慣化することが不可欠です。更年期や加齢による体調変化と混同しがちですが、客観的な測定データと症状の関連性を見極めることで正確な判断が可能になります。
千葉市若葉区都賀で糖尿病にお悩みの方へ|仮面高血圧の原因
仮面高血圧の発症には複数の要因が複雑に関与しています。最も重要な原因は自律神経の乱れで、交感神経の過度な活性化により血圧調節機能が破綻し、特定の時間帯や状況下で血圧が異常に上昇します。例えば、睡眠時無呼吸症候群では、呼吸停止による酸素不足が交感神経を刺激し、夜間の血圧上昇を引き起こします。また、生活習慣面では、過剰な塩分摂取が体内のナトリウム貯留を促し、血管内圧を高めます。さらに、慢性的なストレスはコルチゾールやアドレナリンの分泌を促進し、血管収縮と血圧上昇をもたらします。なお、糖尿病による血管内皮の障害や動脈硬化の進行、慢性腎臓病での腎機能低下による体液調節異常も、仮面高血圧の重要な基盤疾患となります。これらの要因は単独ではなく複合的に作用するため、包括的なアプローチによる原因の特定と治療が必要です。
千葉市若葉区都賀で糖尿病にお悩みの方へ|仮面高血圧の合併症リスク
仮面高血圧は、通常の高血圧以上に深刻な合併症リスクを抱えています。最も危険なのは心疾患で、持続的な高血圧により心筋に過度な負担がかかり、心肥大や心不全、狭心症、心筋梗塞のリスクが著しく増加します。脳血管系では、動脈硬化の進行により脳梗塞や脳出血の発症率が高まり、重篤な後遺症や生命の危険を伴います。また、腎臓への影響も深刻で、高血圧による腎血管の損傷が進行すると慢性腎臓病から腎不全に至り、最終的には透析治療が必要となる可能性があります。さらに、網膜血管の損傷により視力障害や失明のリスクも高まります。なお、仮面高血圧の特に危険な点は、診察室では正常値を示すため見過ごされがちでありながら、実際には24時間にわたって血管に持続的なダメージを与え続けることです。これらの重篤な合併症を防ぐためには、家庭血圧測定による早期発見と、専門医による適切な治療開始が極めて重要です。
千葉市若葉区都賀で糖尿病にお悩みの方へ|仮面高血圧の治療法とは?
仮面高血圧の治療は通常の高血圧治療とは異なるアプローチが必要です。血圧変動パターンや合併症の有無を考慮した薬物選択と、根本原因への対処が治療成功の鍵となります。ここでは、各病態に応じた「治療法」について解説いたします。
高血圧にはARB・CCB・利尿薬などが用いられます
仮面高血圧の薬物治療では、血圧変動パターンに応じた降圧薬の選択が重要です。例えば、ARB(アンジオテンシン受容体拮抗薬)は血管拡張作用により、24時間安定した降圧効果を示し、特に夜間型仮面高血圧に有効です。また、CCB(カルシウム拮抗薬)は血管平滑筋の収縮を抑制し、早朝の血圧上昇を効果的に抑えるため、早朝型に適しています。さらに、利尿薬は体内の余分な水分と塩分を排出し、血管内圧を下げる作用があり、夜間高血圧の改善に寄与します。これらの薬剤は単独または配合剤として使用され、患者の血圧パターンや合併症に応じて最適な組み合わせが選択されます。なお、服薬タイミングも重要であり、夜間型では就寝前投与、早朝型では起床時投与が効果的です。
糖尿病は血糖降下薬やインスリン治療が中心
糖尿病を合併した仮面高血圧では、血糖管理が血圧安定化にも寄与するため、適切な糖尿病治療が不可欠です。例えば、メトホルミンは糖新生抑制により血糖値を下げるとともに、体重増加を抑制し間接的に血圧改善に貢献します。また、DPP-4阻害薬やGLP-1受容体作動薬は、血糖依存性のインスリン分泌を促進し、低血糖リスクが少なく安全性の高い治療選択肢です。さらに、SGLT-2阻害薬は糖の腎排泄を促進するとともに、利尿作用により血圧低下効果も期待できます。なお、血糖コントロールが不十分な場合はインスリン治療を導入し、HbA1c 7%未満を目標とします。血糖値の安定化により血管内皮機能が改善し、血圧変動の軽減につながります。
合併症や腎機能に応じた薬の選択が必要
仮面高血圧の治療では、既存の合併症や腎機能の状態に応じた慎重な薬剤選択が必要です。慢性腎臓病を合併している場合、ACE阻害薬やARBは腎保護作用があり第一選択となりますが、腎機能低下時は血清カリウム値や腎機能の定期的なモニタリングが必須です。また、心疾患合併例では、β遮断薬が心拍数と血圧の両方を制御し、心保護効果を発揮します。さらに、睡眠時無呼吸症候群が原因の場合は、CPAP治療との併用により夜間血圧の大幅な改善が期待できます。なお、妊娠可能年齢の女性では催奇形性のある薬剤を避け、安全性の高い選択肢を優先します。また、薬物相互作用にも注意し、他科で処方される薬剤との調整も治療成功の重要な要素です。
千葉市若葉区都賀で糖尿病にお悩みの方へ|仮面高血圧の予防策
仮面高血圧の発症を防ぐには、日常生活における適切な予防策の実践が重要です。食事管理、運動習慣、ストレス対策、睡眠の質向上など、包括的なライフスタイルの改善により効果的な予防が可能になります。ここでは、具体的で実践しやすい「予防方法」について解説いたします。
減塩(1日6g未満)を心がける
WHO推奨の1日6g未満の減塩は「仮面高血圧予防」の基本中の基本です。具体的には、調味料の使用量を半分にし、出汁や香辛料、レモンなどの酸味を活用して味に変化をつけてください。また、加工食品や外食には隠れた塩分が多く含まれているため、食品表示の確認習慣をつけることが重要です。さらに、味噌汁は具を多くして汁の量を減らし、漬物や佃煮などの塩分濃度の高い食品は控えめにしてください。なお、カリウムを多く含む野菜や果物を積極的に摂取すると、体内のナトリウム排出が促進されて血圧低下効果が期待できます。減塩は味覚の変化に2-3週間要しますが、継続することで自然に薄味を好むようになり、長期的な血圧管理に大きく貢献します。
バランスの良い食事と適度な運動を取り入れる
野菜を中心とした食事により、カリウム、マグネシウム、食物繊維を十分摂取し、動脈硬化の進行を抑制します。また、魚類に含まれるEPAやDHAは血管の炎症を抑制し、血液をサラサラにする効果があります。なお、適度な運動も大切です。週3-4回、1回30分程度の有酸素運動が効果的で、ウォーキング、水泳、サイクリングなどが推奨されます。運動により血管内皮機能が改善し、血管の柔軟性が向上します。また、筋力トレーニングも週2回程度取り入れると、基礎代謝の向上と体重管理に効果的です。ただし、過度な運動は逆効果となるため、自分の体力に応じた無理のない範囲で継続することが重要です。
ストレスを減らして質の良い睡眠を確保
慢性的なストレスは交感神経を過度に刺激し、仮面高血圧の主要な誘因となるため、ストレス管理も大切です。ストレス管理には、深呼吸法、瞑想、ヨガなどのリラクゼーション技法が有効で、1日10-15分の実践でも血圧低下効果が認められます。また、趣味活動や適度な社会的交流もストレス軽減に寄与します。なお、質の良い睡眠は自律神経のバランス調整に極めて重要なため、7-8時間の十分な睡眠時間の確保が理想的です。規則正しい就寝・起床時間を維持し、体内時計を整えることで、血圧の日内変動リズムが正常化します。したがって、睡眠の質が悪い場合や、睡眠時無呼吸症候群が疑われる場合は、医療機関を受診してください。
仮面高血圧の効果的な予防には、減塩を中心とした食事改善、適度な運動習慣の確立、ストレス管理と質の良い睡眠確保という3つの柱を総合的に実践することが重要です。これらの生活習慣改善は単独ではなく相乗効果により血圧安定化に寄与し、薬物治療に匹敵する降圧効果を発揮することも証明されています。特に中年期以降は生活習慣病のリスクが高まるため、早期からの予防意識と継続的な実践が将来の健康維持につながります。
千葉市若葉区都賀で糖尿病や仮面高血圧の診断をご希望の方へ
仮面高血圧や糖尿病を放置すれば、心筋梗塞、脳梗塞、腎不全など生命に関わる重篤な合併症を引き起こす可能性があります。したがって、絶対に放置してはいけません。仮面高血圧や糖尿病の初期段階では自覚症状に乏しく、通常の健康診断では見逃されやすいため、気になる症状がある方は速やかに医療機関を受診してください。早期発見と適切な治療開始により、重篤な合併症のリスクを大幅に軽減できます。なお、当院では、患者一人ひとりの状態に合わせた総合的な治療を提供しています。糖尿病や仮面高血圧の初期段階から進行した症例まで幅広く対応しておりますので、これらの症状に心当たりのある方、あるいは健康診断などで血圧の異常を指摘された方は、お気軽にご相談ください。
当日の順番予約はこちらから
2025.09.16
糖尿病予防に効果的な薬の種類や副作用を解説
糖尿病・代謝内科に関する記事です。
この記事では、「糖尿病予防に効果的な薬」をご紹介していきます。後半部分では「最新の糖尿病治療薬」について解説しておりますので、ぜひ最後までご覧ください。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
【目次】
糖尿病予防における薬の重要性
糖尿病予防に効果的な薬の種類
最新の糖尿病治療薬について
糖尿病予防薬の使用方法と注意点
糖尿病予防については当院にいつでもご相談ください
糖尿病予防における薬の重要性
糖尿病の管理において、薬の役割は非常に重要です。特に2型糖尿病の場合、「食事療法」や「運動」だけでは血糖コントロールが困難な場合があるため、経口血糖降下薬(血糖値を下げる薬)が使用されます。経口血糖降下薬は、食事や運動と併せて血糖値を安定させる助けとなります。したがって、2型糖尿病の管理には非常に効果的です。一方、1型糖尿病の患者さんにはインスリン注射が必要です。インスリン注射は、インスリンの不足を補い、空腹時の血糖の上昇を抑制します。そのため、1型糖尿病の治療には非常に効果的です。このように、糖尿病の治療における薬は血糖値のコントロールを助け、患者さんの生活の質を向上させます。また、糖尿病による合併症のリスクを低減することも期待されます。ただし、薬物療法だけでなく、他の治療法と組み合わせた総合的なアプローチが求められます。したがって定期的な医師との相談を通じて、最適な治療計画を立て、糖尿病の管理を継続していくことが重要です。「糖尿病情報センター」でも同様の見解を述べています。
糖尿病予防に効果的な薬の種類
糖尿病の治療薬は、「血糖値を下げる薬(経口血糖降下薬)」と「インスリン注射」の2種類に大別されます。血糖値を下げる薬は、「食事療法」と「運動療法」を2~3ヵ月行っても血糖コントロールがうまくいかない2型糖尿病の患者さんに使用されます。一方、インスリン注射は1型糖尿病の患者さんや、血糖降下薬を使用しても血糖コントロールがうまくいかない2型糖尿病の患者さんに使用されます。以下、「経口血糖降下薬」と「インスリン注射」について解説していきます。
経口血糖降下薬
血糖値を下げる飲み薬のことを「経口血糖降下薬(けいこうけっとうこうかやく)」と呼びます。経口血糖降下薬は、その作用から大きく分けて3種類に分類されます。以下をご覧ください。
【経口血糖降下薬の種類1】インスリン抵抗性改善系
インスリン抵抗性改善系は、主に脂肪組織に働きかけ、脂肪細胞から分泌されるインスリン抵抗性を引き起こす物質を減少させます。その名の通り「インスリン抵抗性」を改善することで血糖を下げる薬です。以下、インスリン抵抗性改善系の薬です。
<チアゾリジン薬>
チアゾリジン薬は、肝臓や筋肉に作用し、インスリンの効きを良くする薬です。インスリンに対する体の感受性を高めることで血糖値を下げます。
<グリミン薬>
グリミン薬は、血糖値に応じて膵臓からインスリンを分泌させ血糖値を下げます。また、肝臓で糖が作られるのを抑えたり、筋肉で糖が取り込まれるのを改善してインスリンの効果を高めたりします。
【経口血糖降下薬の種類2】インスリン分泌促進系
インスリン分泌促進系は、膵臓の「β細胞(べーたさいぼう)」に作用してインスリンの分泌を促進し、血糖値を下げる薬です。簡単にご説明すると「インスリンを出しやすくする薬」になります。以下、インスリン分泌促進系の薬です。
<GLP-1(ジーエルピーワン)受容体作動薬>
GLP-1受容体作動薬は、インスリン分泌を促し血糖値を下げる薬です。膵臓のβ細胞のGLP-1受容体に結合し、血糖値が高いときにインスリンの分泌を促します。そして血糖値を上げるホルモンのひとつであるグルカゴン分泌を抑制し、血糖を下げます。
<スルホニル尿素薬>
スルホニル尿素薬は、膵臓からのインスリンの分泌を増やし血糖を下げる飲み薬です。膵臓のインスリンを作る働きがある程度、残っている患者さんで効果があります。
<速効型インスリン分泌促進薬>
速効型インスリン分泌促進薬は、インスリン分泌のスピードを早めて、食後の血糖の上昇を抑える働きがあります。そのためインスリンをすばやく分泌させることで食後高血糖を改善することから、インスリン分泌パターンの改善薬ともいえます。なお、食後のインスリン分泌量を増加させる作用は「スルホニル尿素薬」に比べて弱くなっています。
【経口血糖降下薬の種類3】糖吸収・排泄調節系
糖吸収・排泄調節系は、糖の腸管からの吸収、腎臓からの排泄を調節する薬です。簡単にご説明すると「糖の吸収をゆっくりにして、血糖の急な上昇を抑える薬」になります。なお、糖吸収・排泄調節系の薬には、体に取り込んだ糖を尿中に出させる効果もあります。以下、糖吸収・排泄調節系の薬です。
<α-グルコシダーゼ阻害薬>
α-グルコシダーゼ阻害薬は、小腸でのブドウ糖の分解・吸収を遅らせて、食後の急激な血糖値の上昇を抑える薬です。食前の血糖値はそれほど高くないけれども、食後の血糖値があがりやすい患者さんに適しています。
<SGLT2(エスジーエルティーツー)阻害薬>
SGLT2阻害薬は、尿から余分な糖を出すことで血糖値を下げる薬です。単独で使用する場合には低血糖のリスクも低く、国内では2014年に糖尿病の新薬として使用が開始されました。なお、SGLT2阻害薬は副次的な効果として、体重の減少が認められています(尿から糖が出るので体重が減少します)。
※経口血糖降下薬はインスリン非依存状態にあり、食事療法・運動療法を十分に行っていても血糖コントロールがうまくいかない患者さんに使われます。つまり、経口血糖降下薬で治療効果を望むことができるのは、自分の膵臓からインスリンを出す力が残っている、「インスリン非依存状態」にある患者さんです(多くは2型糖尿病の方です)。
インスリン注射
インスリン注射は、効果があらわれるまでのタイミングと、持続時間によって、超速効型、速効型、中間型、混合型、配合溶解、持効型溶解の6つに分類されます。注射の回数も1日1~4回以上のもの以外にも、最近では1日1回の注射で効果が24時間持続するタイプもあります。
<超速効型インスリン製剤>
超速効型インスリン製剤は、健康な人の食後のインスリン追加分泌パターンの再現を目的につくられたインスリン製剤で、生理的なインスリン追加分泌パターンにかなり近づけることができます。食事直前の自己注射で、食後の血糖値の上昇を抑えて食後高血糖を改善します。超速効型インスリン製剤は、注射してから効果が出るまでの時間は10~20分と早いので、食事の直前に注射でき、仕事などで食事時間が不規則になった場合への対応が可能ですので、生活の質を高めることができます。
<速効型インスリン製剤>
速効型インスリン製剤は、健康な人の食後のインスリン追加分泌パターンの再現を目的につくられたインスリン製剤で、生理的なインスリン追加分泌パターンに近づけます。食事の約30分前に自己注射して、食後の血糖値の上昇を抑制して食後高血糖を改善します。速効型インスリン製剤は、注射してから効果が出るまでの時間は30分~1時間で、インスリンの作用が持続する時間は5~8時間です。レギュラーインスリンとも呼ばれ、筋肉注射や静脈注射が唯一可能なインスリン製剤です。
<中間型インスリン製剤>
中間型インスリン製剤は、健康な人の生理的インスリン基礎分泌パターンに近づけるために、基礎分泌を補うことを目的として、インスリンの効果が持続的に作用するようにつくられたインスリン製剤です。不足しているインスリンの基礎分泌を補い、空腹時血糖の上昇を抑制します。注射してから効果が出るまでの時間は1~3時間で、インスリンの作用が持続する時間は18~24時間です。
<混合型インスリン製剤>
混合型インスリン製剤は、超速効型や速効型インスリンと中間型インスリンを、いろいろな割合であらかじめ混合したインスリン製剤です。インスリンの基礎分泌、追加分泌の補填を同時に行えるようにつくられた製剤です。混合型インスリン製剤の効果の発現は、「超速効型」または「速効型インスリン製剤」「中間型インスリン製剤」のそれぞれの作用時間にみられますが、作用の持続時間は「中間型インスリン製剤」とほぼ同じになります。
<配合溶解インスリン製剤>
配合溶解インスリン製剤は、超速効型インスリン製剤と持効型溶解インスリン製剤を混ぜてある製剤です。超速効型インスリンと持効型溶解インスリンのそれぞれの作用発現時間に効果が発現します。なお、混合型インスリン製剤の作用時間は「持効型溶解インスリン」とほぼ同じになります。
<持効型溶解インスリン製剤>
持効型溶解インスリン製剤は、健康な人の生理的インスリン基礎分泌パターンに近づけるために、基礎分泌を補うことを目的につくられたインスリン製剤です。不足しているインスリンの基礎分泌を補い、空腹時血糖の上昇を抑制して、1日中の血糖値を全体的に下げる働きがあります。注射してから効果が出るまでの時間は1~2時間で、インスリンの作用が持続する時間はほぼ1日にわたります。
※経口血糖降下薬やインスリン注射については「糖尿病治療に使う薬の紹介」でも解説していますので、詳しく知りたい方はご覧ください。
最新の糖尿病治療薬について
2023年に糖尿病の新しい注射薬「マンジャロ」が発売されました。マンジャロは注射薬ですが、インスリンではありません。専門的には持続性GIP/GLP-1受容体作動薬に分類されており、週に1回の注射が推奨されています。マンジャロは、薬と針がすでにセットされた専用のペンになっているため、患者さんはキャップを外し、ペンを皮膚に当ててボタンを押すだけで簡単に注射が行えます。通常、治療を開始する際は2.5mgから始め、4週間後に5mgに増量します。ただし、治療効果が不十分であれば、その後に7.5mg、10mg、12.5mg、15mgと増量することができます。なお、増量は4週間以上の間隔を空けて行います。
<マンジャロの効果>
マンジャロの臨床試験の一つに、日本人の2型糖尿病患者636名を対象とした「SURPASS J-mono試験」があります。この試験では、食事運動療法のみ、または単一の血糖降下薬を内服しても効果が不十分な636名の患者が参加し、以下のグループに分けられました。
・マンジャロ5mg
・マンジャロ10mg
・マンジャロ15mg
・マンジャロではない薬で治療を受ける
試験開始時の参加者のHbA1c平均値は約8.1%でした。しかし、マンジャロで治療を受けた結果、マンジャロ5mgのグループでは94%、マンジャロ10mgのグループでは97%、マンジャロ15mgのグループでは99%の参加者がHbA1cを7.0未満に下げることができました。さらに、マンジャロで治療を受けたグループのほとんどがHbA1cを6.5%未満に達成しました(マンジャロではない薬で治療を受けたグループではHbA1c 7.0%未満を達成したのは67%でした)。なお、マンジャロ治療を受けた患者さんは、治療前のHbA1cに比べて平均で2.4%〜2.8%低下させることができました。体重に関しても、マンジャロで治療を受けた方では約5kgから10kgの減少が見られました。
糖尿病予防薬の使用方法と注意点
経口血糖降下薬による治療を始めると、血糖コントロールの改善が認められ、食事療法・運動療法をやめてしまう患者さんがいらっしゃいます。しかし、糖尿病の治療の基本は食事療法・運動療法です。薬物療法を開始しても、これらは変わりません。食事療法・運動療法を継続することで体重の増加を防ぎ、お薬の量を抑えることもできますので、無理のない範囲で続けてください。なお、インスリンには副作用があります。主な副作用は「低血糖症状」です。インスリンは血糖値を下げ、良好な血糖コントロールが期待できますが、その裏返しとして低血糖症状が起こることがあります。低血糖症状は、インスリン療法に限らず、糖尿病治療に使用される経口薬でも起こりうる副作用です。そのため、低血糖症状に対する適切な対処方法を理解し、血糖自己測定などで自己管理することが重要です。
糖尿病予防については当院にいつでもご相談ください
糖尿病の治療において、薬物療法は重要な役割を果たしますが、それだけではなく総合的な予防戦略が不可欠です。食事療法や運動療法は、糖尿病の管理において基盤となる要素であり、薬物治療との組み合わせが最も効果的です。さらに、生活習慣の改善やストレス管理、定期的な健康チェックなども含めた包括的なアプローチが、合併症リスクの低減や健康な生活の維持につながります。したがって、治療計画の立案と実行には、患者さんと医療チームの連携が重要です。これにより、糖尿病の予防と管理が総合的にサポートされるため、合併症リスクが低減し、健康な生活が維持されます。なお、糖尿病になっても初期段階では自覚症状がありません。そのため健康診断や、ほかの病気の検査をしている時に偶然見つかるということも多々あります。健康診断で糖尿病の可能性を指摘された方はもちろん、日常生活の乱れを自覚していて、「糖尿病の症状かもしれない…」と気づかれた方は、早めに受診することをお勧めします。糖尿病の症状に心当たりのある方、もしくは検診などで血糖値に異常を指摘された方などいらっしゃいましたら、まずお気軽にご相談ください。
当日の順番予約はこちらから
2025.09.08
夜間高血圧とは?症状や原因、睡眠中の血圧上昇リスクと対策を解説
内科に関する記事です。
この記事では、「夜間高血圧」について解説します。後半部分では、「夜間高血圧が引き起こす深刻な合併症リスク」について解説しておりますので、ぜひ最後までご覧ください。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
夜間高血圧とは
夜間高血圧の種類
夜間高血圧の症状とセルフチェック方法
夜間高血圧が起こる原因
夜間高血圧が引き起こす深刻な合併症リスク
夜間高血圧の治療法|薬物療法の選択
夜間高血圧を改善する生活習慣と予防対策
まとめ
夜間高血圧とは
通常、血圧は夜間に低下するのが正常な生理的反応ですが、夜間に血圧が十分に下がらない、または上昇する状態を「夜間高血圧」と呼びます。この病態は心血管疾患のリスクを大幅に増加させるため、早期発見と適切な管理が重要です。ここでは、「夜間高血圧の定義」「診断基準」「血圧変動パターン」について解説します。
夜間血圧
夜間高血圧とは、睡眠中の血圧が正常範囲を超えて高値を示す病態です。健康な人では、夜間睡眠中に血圧は日中より10-20%低下するのが正常な生理的反応とされています。しかし、夜間高血圧の患者では、この正常な血圧低下が起こらず、むしろ夜間に血圧が上昇することもあります。また、この病態は単独で存在することもあれば、日中の高血圧と併存することもあります。なお、特に注意すべき点は、日中の血圧が正常でも夜間高血圧が存在する場合があることです。夜間高血圧は心筋梗塞、脳卒中、心不全などの重篤な心血管疾患のリスクを著しく増加させるため、24時間血圧測定による早期発見が極めて重要とされています。
夜間血圧120/70mmHg以上という診断基準について
夜間高血圧の診断基準は、夜間睡眠中の平均血圧が収縮期血圧120mmHg以上、または拡張期血圧70mmHg以上とされています。この基準は24時間自由行動下血圧測定により評価され、通常は2-3日間の測定データに基づいて診断されます。なお、診断に際しては睡眠時間の正確な把握が重要であるため、患者には睡眠日記の記録を依頼し、実際の就寝時刻および起床時刻を確認します。そして、測定された血圧データから睡眠中の時間帯における平均血圧を算出し、上述の基準と照合して診断を行います。なお、測定期間中の生活習慣や服薬状況も評価に影響するため、詳細な問診と併せて総合的に判断することが必要です。
夜間血圧の種類
24時間血圧測定により判明した血圧の日内変動パターンは、夜間の「血圧低下率」に基づいて3つの型に分類されます。これらの分類は単なる医学的指標ではなく、心血管疾患のリスク評価や治療方針の決定において極めて重要な意味を持ちます。ここでは、「各パターンの特徴」について解説します。
Dipper型
Dipper型は最も理想的な血圧変動パターンで、夜間睡眠中の血圧が日中の血圧と比較して10%以上低下する状態を指します。この正常な血圧変動は、自律神経系の健全な機能を反映しており、交感神経活動の低下と副交感神経活動の優位により実現されます。なお、健康な成人では、体内時計の働きにより夜間に血圧が自然に低下し、心血管系への負担が軽減されます。この生理的な血圧低下により、心臓は夜間に十分な休息を得ることができ、血管壁への持続的な圧力負荷も軽減されます。そのため、Dipper型の血圧変動を示す人は、心筋梗塞や脳卒中などの心血管疾患の発症リスクが最も低いとされています。また、左心室肥大や動脈硬化の進行も抑制される傾向にあり、長期的な心血管予後が良好であることが多くの研究により確認されています。
Non-dipper型
Non-dipper型は夜間睡眠中の血圧低下が10%未満にとどまる病的な血圧変動パターンです。本来であれば夜間に低下すべき血圧が十分に下がらないため、心血管系への負担が持続し、様々な合併症のリスクが増加します。この異常な血圧変動の背景には、自律神経系の調節機能障害、レニン・アンジオテンシン系の異常活性化、血管内皮機能の低下などが関与しています。また、糖尿病、慢性腎疾患、睡眠時無呼吸症候群、起立性低血圧といった基礎疾患を有する患者に頻繁に認められます。なお、Non-dipper型では、夜間の血圧負荷により左心室肥大が進行しやすく、微小循環障害による臓器障害のリスクも高まります。特に腎機能の悪化や網膜症の進行が問題となることが多く、積極的な治療介入が必要とされる病態です。
Riser型
Riser型は最も重篤な血圧変動パターンで、夜間睡眠中の血圧が日中よりも上昇する異常な状態です。正常な生理的変動とは完全に逆のパターンを示し、夜間高血圧の中でも特に予後が不良とされています。このパターンでは、本来休息すべき夜間に心血管系への負荷が最大となるため、心筋への酸素需要と供給のバランスが崩れやすく、夜間から早朝にかけての心血管イベントの発症リスクが著しく高くなります。また、高齢者、末期腎不全患者、重篤な自律神経障害を有する患者に多く見られ、しばしば難治性高血圧を伴います。なお、Riser型では左心室肥大の進行が最も速く、心不全の発症リスクも高いため、緊急性の高い治療対象となります。さらに、夜間の過度な血圧上昇により脳血管への負担も極めて大きく、脳出血や脳梗塞のリスクが飛躍的に増加するため、厳格な血圧管理が不可欠です。
血圧の日内変動パターンの分類は、単なる医学的指標を超えて、患者の心血管リスクを層別化する重要な評価ツールです。Dipper型が理想的である一方、Non-dipper型やRiser型では段階的にリスクが増加するため、より積極的な治療戦略が求められます。
夜間高血圧の症状とセルフチェック方法
夜間高血圧は「サイレントキラー」と呼ばれるように、初期段階では明確な症状が現れにくい疾患です。しかし、日常生活の中で見逃しがちな微細な変化に注意を払うことで、早期発見の手がかりを得ることができます。ここでは、夜間高血圧の「特徴的な症状」と「セルフチェック方法」について解説します。
見逃しやすい初期症状のサイン
夜間高血圧の初期症状は非特異的で、日常的な不調として見過ごされがちです。最も頻繁に認められる症状は夜間频尿で、通常一晩に2回以上の排尿が続く場合は注意が必要です。これは夜間の血圧上昇により腎血流が増加し、尿産生が促進されるためです。また、早朝の頭痛も重要な症状の一つであり、特に後頭部から首筋にかけての重い痛みが特徴的です。これらの頭痛は、起床後30分から1時間程度で自然に軽快することが多く、単なる寝不足や肩こりと誤解されやすい点が問題となります。さらに、起床時のめまいやふらつき、動悸なども夜間の血圧変動に起因する症状として注意が必要です。なお、更年期症状との鑑別においては、夜間高血圧による症状は時間的なパターンが一定であることが重要な特徴です。更年期障害によるホットフラッシュや動悸は不規則に出現しますが、夜間高血圧に伴う症状は就寝中から早朝にかけて規則的に現れる傾向があります。また、加齢による不調との違いとしては、夜間高血圧では症状が徐々に悪化し、重篤化することで日常生活への影響が増大していく点が挙げられます。
自宅でできる血圧測定のポイント
家庭での夜間血圧測定は、医療機関での24時間血圧測定に代わる重要な評価方法の一つです。測定には上腕式の家庭用血圧計を使用し、手首式の使用は避けることが推奨されます。就寝前の測定は、布団に入る直前ではなく、就寝30分前に行うのが理想的です。測定時の姿勢は座位とし、背もたれのある椅子に深く腰掛け、足裏を床にしっかりとつけるようにします。また、カフは心臓の高さに合わせて上腕に適切に巻きつけることが重要です。さらに、測定前には5分間の安静を保ち、カフェインやアルコールの摂取、入浴は避ける必要があります。なお、早朝の測定は、起床後1時間以内に排尿を済ませたうえで、朝食や服薬の前に実施してください。測定は1回の機会につき2回行い、その平均値を記録します。加えて、測定値だけでなく、睡眠時間、就寝時刻、起床時刻、服薬状況、体調の変化なども併せて記録することで、より正確な評価が可能となります。継続的な測定を行うことで、個人の血圧変動パターンを把握でき、医師との相談時における重要な資料となります。
睡眠を妨げずに血圧をモニタリングするコツと注意点
睡眠中の血圧変動を正確に把握するためには、睡眠の質を維持しながらモニタリングを行うことが重要です。自動血圧計を使用する場合には、測定間隔を2-3時間に設定し、深い睡眠段階での測定を避けるよう配慮します。また、カフの締め付けによる不快感を軽減するためには、適切なサイズの選定と正しい装着方法の習得が必要です。さらに、良好な睡眠環境の整備も重要であるため、室温は18〜22度に保ち、遮光カーテンを使用して外光を遮断してください。加えて、測定音を最小限に抑えるために静音性の高い血圧計を選び、同居するパートナーへの配慮も忘れずに行ってください。なお、注意点として、睡眠時無呼吸症候群や不眠症などの睡眠障害を併存している場合には、それらの治療も並行して行う必要があります。また、夜勤や交代勤務により生活リズムが不規則な場合には、個別の睡眠パターンに応じた測定スケジュールへの調整が求められます。連続して異常値が記録された場合には、速やかに医療機関を受診し、専門的な評価を受けることが重要です。
夜間高血圧が起こる原因
夜間高血圧の発症には複数の要因が複雑に絡み合っています。ここでは、「夜間高血圧を引き起こす様々な要因」について解説します。
夜間高血圧が起こる原因
夜間高血圧の根本的な原因は、正常な血圧の日内変動リズムの破綻にあります。健康な状態では、体内時計の働きにより夜間に交感神経活動が低下し、副交感神経が優位になることで血圧が自然に低下します。しかし、この精密な調節機構が様々な要因により障害されると、夜間の血圧低下が不十分となったり、逆に上昇したりする異常な状態が生じます。具体的には、血圧調節には中枢神経系、自律神経系、内分泌系、腎臓機能が密接に関与しており、これらのいずれかに異常が生じると夜間高血圧が発症します。特に重要なのは、レニン・アンジオテンシン・アルドステロン系の異常活性化、バソプレシンの分泌異常、ナトリウム利尿ペプチドの機能低下などの内分泌学的変化です。また、血管内皮機能の低下により一酸化窒素の産生が減少し、血管拡張能が障害されることも重要な病態生理学的機序です。これらの複合的な異常により、本来であれば夜間に低下すべき血管抵抗が維持され、結果として夜間高血圧が生じることになります。
睡眠時無呼吸症候群や自律神経の働きが夜間血圧に与える影響
睡眠時無呼吸症候群は、夜間高血圧の最も重要な原因の一つです。無呼吸発作によって血中酸素濃度が低下すると、交感神経系が強く刺激され、血管収縮と心拍数の増加が引き起こされます。この反応は無呼吸の終了後も持続するため、睡眠中を通じて血圧が高値を維持することになります。また、無呼吸による間欠的な低酸素血症は化学受容体を刺激し、呼吸中枢および血管運動中枢の両方を活性化させます。さらに、睡眠の分断によって深い睡眠段階が得られず、本来夜間に低下すべき交感神経活動が十分に抑制されません。その結果、無呼吸に伴う胸腔内圧の急激な変化が静脈還流量と心拍出量を変動させ、血圧の不安定性を助長することになります。なお、自律神経機能障害も重要な要因で、糖尿病性神経障害や加齢による自律神経系の変化により、正常な血圧調節が困難となります。特に圧受容体反射の感受性低下は、血圧変動に対する代償機構を減弱させ、夜間の血圧コントロールを困難にします。
糖尿病・慢性腎臓病・心不全などの基礎疾患との関連性
糖尿病は複数のメカニズムを通じて夜間高血圧を引き起こします。以下に各疾患の特徴を示します。
<糖尿病性腎症>
糖尿病性腎症では、腎臓の糸球体や尿細管の障害により腎機能が低下し、体液やナトリウムの排泄が不十分になります。その結果、体内に体液が貯留し循環血液量が増加して血圧が上昇します。また、腎臓の障害に伴いレニン・アンジオテンシン系が活性化されることで血管収縮が促進され、これが夜間の血圧低下を阻害する一因となります。さらに、糖尿病性腎症に伴う炎症や酸化ストレスが血管内皮機能を悪化させ、血管の柔軟性低下も夜間高血圧の進展に寄与します。
<糖尿病性自律神経障害>
糖尿病に起因する自律神経障害は、血圧調節に関わる交感神経および副交感神経のバランスを崩します。これにより、夜間に通常認められる血圧の低下(夜間降圧)が障害され、持続的に高血圧が維持されやすくなります。加えて、インスリン抵抗性や高血糖による交感神経系の過剰活性化が進み、心拍数の増加や血管収縮を引き起こします。また、糖化最終産物(AGEs)が血管内皮細胞に蓄積することで内皮機能が低下し、血管の弾力性が損なわれることも夜間高血圧の悪化に繋がります。
<慢性腎臓病>
慢性腎臓病では、腎機能低下により体液およびナトリウムの排泄が障害されるため、循環血液量が増加し血管内皮機能が低下します。さらに、レニン・アンジオテンシン系の異常活性化により血管収縮が持続し、正常な夜間血圧低下が阻害されます。加えて、腎性貧血に伴う代償的な心拍出量の増加も血圧上昇に寄与します。
<心不全>
心不全患者では、心機能低下に対する代償機構として交感神経系およびレニン・アンジオテンシン系が持続的に活性化されます。これらの神経体液性因子の活性化は夜間も継続するため、正常な血圧低下が得られません。さらに、心房性ナトリウム利尿ペプチドの分泌低下によって体液貯留が助長され、夜間高血圧が悪化する悪循環が形成されます。
糖尿病、慢性腎臓病、心不全はいずれも体液貯留や交感神経系の活性化、血管内皮機能の低下など多様なメカニズムを通じて夜間高血圧の発症に深く関与しています。これらの基礎疾患を適切に管理することが、夜間高血圧の予防・治療において重要となります。
塩分摂取・ストレス・肥満などの生活習慣要因が血圧変動に与える影響
過剰な塩分摂取、慢性的なストレス、肥満は、夜間高血圧を促進する代表的な生活習慣要因です。以下に、それぞれの影響について説明します。
<塩分摂取>
過剰な塩分摂取は夜間高血圧の重要な修正可能危険因子です。ナトリウムの過剰摂取により体液量が増加し、特に夜間の臥位により静脈還流量が増えることで血圧が上昇します。加えて、塩分感受性の高い個体ではナトリウム排泄能力が低下しており、夜間の血圧低下が障害されやすくなります。さらに、高塩分食品は交感神経系を刺激し、血管収縮を促進する作用もあるため、血圧の変動に悪影響を及ぼします。
<ストレス>
慢性的なストレスは視床下部・下垂体・副腎系を活性化し、コルチゾールの分泌増加をもたらすことで血圧を上昇させます。また、ストレスによる交感神経系の持続的刺激は夜間も血管収縮状態を維持し、正常な夜間血圧低下を妨げます。加えて、心理社会的ストレスは睡眠の質を低下させるため、これらが複合的に夜間血圧に悪影響を与えることが知られています。
<肥満>
肥満、特に内臓脂肪型肥満はアディポサイトカインの分泌異常を引き起こし、慢性炎症状態を惹起して血管内皮機能を障害します。さらに、肥満に伴うインスリン抵抗性は交感神経系の活性化およびレニン・アンジオテンシン系の機能亢進を促進します。加えて、肥満は睡眠時無呼吸症候群のリスクを高めるため、間接的に夜間高血圧の発症にも寄与します。
塩分摂取、ストレス、肥満はいずれも異なるメカニズムで夜間高血圧に影響を及ぼしますが、共通して血管収縮の促進や血管内皮機能障害、交感神経系の過剰活性化を通じて血圧変動を悪化させます。これらの生活習慣要因を適切に管理・改善することが、夜間高血圧の予防と治療において非常に重要です。
夜間高血圧が引き起こす深刻な合併症リスク
夜間高血圧は日中高血圧よりも重篤な合併症リスクを有し、特に心血管系への影響が深刻です。心臓への影響では、夜間の持続的な血圧負荷により左心室肥大が急速に進行し、拡張機能障害から心不全へと進展するリスクが高まります。また、夜間から早朝にかけての血圧上昇は冠動脈への負荷を増大させ、心筋梗塞や不安定狭心症の発症リスクを著しく増加させます。さらに、腎臓への影響も重要です。具体的には、夜間の高血圧により糸球体への持続的な圧力負荷がかかり、腎硬化症の進行が加速されます。これにより慢性腎臓病が悪化し、最終的には透析導入が必要となる場合もあります。なお、血管系では、夜間の血圧上昇により血管内皮機能が低下し、動脈硬化の進行が促進されます。特に脳血管では、夜間から早朝の血圧サージにより脳出血や脳梗塞のリスクが飛躍的に増加します。仮面高血圧としての夜間高血圧は、診察室血圧が正常であるため見逃されやすく、患者も医師も高血圧の存在に気づかないまま合併症が進行する危険性があります。この状態では、定期的な血圧測定でも異常が発見されず、心血管疾患の発症により初めて夜間高血圧の存在が判明することが少なくありません。そのため24時間血圧測定による早期発見と積極的な治療介入が、将来的な重篤な合併症の予防において極めて重要となります。
夜間高血圧の治療法|薬物療法の選択
夜間高血圧の薬物療法は、日中高血圧とは異なる治療戦略が必要です。ここでは、「夜間高血圧に対する効果的な薬物療法」について解説します。
ARB・CCB・利尿薬など主要な降圧薬の特徴と使い分け
高血圧治療では、患者の状態や合併症に応じて適切な薬剤を選択することが重要です。ここでは、ARB・CCB・利尿薬など主要な降圧薬の特徴と使い分けについて、分かりやすく解説します。
<ARB(アンジオテンシンII受容体拮抗薬)>
ARBは夜間高血圧の第一選択薬として位置づけられます。レニン・アンジオテンシン系を阻害することで血管拡張作用を発揮し、特に夜間の血圧コントロールに優れた効果を示します。半減期の長い薬剤が多く、24時間にわたる安定した降圧効果が期待できます。また、心保護作用や腎保護作用も有するため、合併症予防の観点からも有用です。
<ACE阻害薬(アンジオテンシン変換酵素阻害薬)>
ACE阻害薬は夜間高血圧に対して優れた効果を示します。レニン・アンジオテンシン系を阻害することで血管拡張作用と利尿作用を発揮し、特に就寝前投与により夜間血圧を効果的に低下させます。エナラプリル、リシノプリル、ペリンドプリルなどが代表的で、心血管保護効果も期待できます。なお、ARB(アンジオテンシンII受容体拮抗薬)と比較して空咳の副作用があるものの、夜間血圧パターンの正常化に有効です。また、腎保護作用も強く、糖尿病性腎症合併例では特に推奨されます。投与は就寝前が基本で、夜間の過度な血圧低下に注意が必要です。
<ARNI(アーニー、エンレスト)>
ARNI(アンジオテンシン受容体ネプリライシン阻害薬)は、ARB(アンジオテンシンII受容体拮抗薬)とネプリライシン阻害薬を組み合わせた新しいクラスの降圧薬であり、代表的な製剤としてサクビトリル・バルサルタン(エンレスト)があります。従来のARB(アンジオテンシンII受容体拮抗薬)の効果に加えて、ネプリライシンの阻害により利尿ペプチド系を活性化し、血管拡張、利尿、抗線維化作用を発揮します。糖尿病性腎症患者においては、ARB(アンジオテンシンII受容体拮抗薬)と比較してより強力な腎保護効果が期待されており、特に心不全を合併する患者では第一選択薬として推奨されています。また、蛋白尿の減少効果がARB単独より優れており、eGFRの低下抑制にも有効性が示されています。ただし、血管浮腫のリスクがARB(アンジオテンシンII受容体拮抗薬)より高く、特にACE阻害薬(アンジオテンシン変換酵素阻害薬)で血管浮腫の既往がある患者では禁忌となります。また、妊娠可能な女性では適応を慎重に検討する必要があります。さらに、投与開始時は腎機能と血清カリウム値の慎重なモニタリングが必要で、特に高齢者や腎機能低下患者では低血圧に注意が必要です。
<βブロッカー(β遮断薬)>
βブロッカーは心拍数減少と心収縮力抑制により降圧効果を示し、糖尿病性腎症患者においては特定の病態で有用な選択肢となります。虚血性心疾患や心不全を合併する糖尿病患者では、心保護効果により予後改善が期待できるため積極的な使用が推奨されます。また、頻脈性不整脈や甲状腺機能亢進症を合併する場合にも有効です。糖尿病患者におけるβブロッカーの使用では、血糖値への影響と低血糖症状のマスキング効果に注意が必要です。特に非選択的βブロッカーは血糖上昇作用があるため、β1選択的薬剤(メトプロロール、ビソプロロール、アテノロールなど)の使用が推奨されます。なお、これらの薬剤は心臓への選択性が高く、糖代謝への影響が少ないという特徴があります。慢性閉塞性肺疾患や気管支喘息の患者では呼吸器症状の悪化リスクがあるため、使用前に十分な評価が必要です。また、腎機能低下患者では薬剤の蓄積により過度の徐脈や低血圧のリスクがあるため、腎機能に応じた用量調整と慎重なモニタリングが重要となります。
<CCB(カルシウム拮抗薬)>
CCBは血管平滑筋の収縮を抑制し、強力な血管拡張作用により降圧効果を発揮します。持効性製剤では夜間から早朝にかけての血圧コントロールに優れ、Non-dipper型やRiser型の患者に特に有効です。ただし、末梢血管拡張により反射性頻脈や浮腫などの副作用に注意が必要です。
<利尿薬>
利尿薬は体液量減少により降圧効果を示し、特に塩分感受性高血圧や体液貯留を伴う夜間高血圧に有効です。サイアザイド系やサイアザイド類似利尿薬は心血管イベント抑制効果も証明されており、積極的に使用されます。ただし、電解質異常や腎機能への影響に注意が必要です。
これらの薬剤は単独または組み合わせて使用され、患者の病態や合併症に応じて最適な治療法を選択することが重要です。
服薬タイミングの調整による夜間血圧コントロールの重要性
夜間高血圧の治療において、服薬タイミングの調整は薬剤選択と同等に重要な要素です。従来の朝服薬では夜間の血圧コントロールが不十分な場合があるため、就寝前服薬や分割服薬による時間治療学的アプローチが注目されています。ARBやCCBの就寝前服薬は、夜間から早朝にかけての血圧を効果的に低下させ、Non-dipper型をDipper型に改善する効果が報告されています。特に長時間作用型の薬剤では、就寝前服薬により夜間の血圧低下を促進しながら、早朝の血圧サージも抑制できます。ただし、就寝前服薬では過度の血圧低下による起立性低血圧のリスクがあるため、慎重な血圧モニタリングが必要です。また、利尿薬の就寝前服薬は夜間頻尿を助長する可能性があるため、一般的には推奨されません。個々の患者の血圧変動パターンと生活リズムを考慮し、最適な服薬スケジュールを設定することが治療成功の鍵となります。なお、24時間血圧測定により治療効果を評価し、必要に応じて服薬タイミングの微調整を行うことも重要です。
糖尿病や腎機能低下がある患者の治療における注意点
糖尿病や腎機能低下を伴う患者の夜間高血圧治療には、特有の注意点があります。ここでは、「糖尿病合併患者」「インスリン治療中の患者」「腎機能低下患者」それぞれのポイントを詳しく解説し、安全かつ効果的な治療法を紹介します。
<糖尿病合併患者の血圧管理>
糖尿病を合併する夜間高血圧患者では、血糖コントロールと血圧管理を並行して行うことが不可欠です。特にARBは糖尿病性腎症の進行を抑制する効果があり、第一選択薬として推奨されます。ただし、腎機能や電解質の定期的な監視が必要です。
<インスリン治療中の患者への配慮>
インスリン治療を受けている患者では、夜間低血糖による反跳性高血圧のリスクがあります。そのため、血糖値の変動が夜間血圧に与える影響を考慮した治療計画が重要です。また、糖尿病性自律神経障害を伴う場合は起立性低血圧のリスクも高く、降圧薬の選択や用量調整に慎重さが求められます。
<腎機能低下患者の薬剤管理>
腎機能が低下している患者では、薬剤の腎排泄が障害されるため用量調整が必要です。特にACE阻害薬やARBでは、腎機能悪化や高カリウム血症のリスクがあるため、投与開始後の腎機能と電解質の綿密な監視が欠かせません。利尿薬使用時には脱水や腎前性腎不全のリスクにも注意が必要です。
糖尿病や腎機能低下を伴う患者の治療では、血糖管理と血圧管理を統合し、薬剤の効果と副作用のバランスを慎重に評価することが重要です。個別化した治療戦略を立てることで、長期的な予後改善が期待されます。
夜間高血圧を改善する生活習慣と予防対策
夜間高血圧の改善には薬物療法と併せて、生活習慣の包括的な見直しが不可欠です。ここでは、「具体的で実践可能な改善方法」について解説します。
1日塩分6g未満を目指す減塩の具体的な方法と食事のコツ
減塩は夜間高血圧改善の最も重要な食事療法で、1日塩分摂取量を6g未満に制限することが推奨されています。具体的な実践方法として、まず調味料の使用量を段階的に減らし、代わりに香辛料や酸味を活用して、味の物足りなさを補ってください(レモン汁、酢、わさび、生姜、にんにくなどの天然調味料は塩分を含まず、料理の風味を豊かにします)。食材選択では、加工食品や外食の頻度を減らし、新鮮な食材を使った手作り料理を心がけます。特に注意すべきは隠れた塩分で、パンや麺類、チーズ、ハム、缶詰などの加工食品には予想以上の塩分が含まれています。食品表示を必ず確認し、ナトリウム量を食塩相当量に換算して把握することが重要です。なお、調理方法の工夫として、だしを効かせた薄味の調理や、食材本来の旨味を生かす蒸し料理、グリル料理を積極的に取り入れてください。また、カリウムを多く含む野菜や果物の摂取を増やすことで、ナトリウムの排泄を促進し、血圧降下効果を高めることができます。さらに、外食時は事前にメニューの塩分量を調べ、可能な限り薄味の料理を選択することも大切です。
ストレス軽減法と良質な睡眠のための環境整備について
慢性的なストレスは交感神経系を持続的に刺激し、夜間の血圧低下を妨げる重要な要因です。効果的なストレス軽減法として、深呼吸法や瞑想、プログレッシブ・マッスル・リラクゼーションなどのリラクゼーション技法を日常的に実践してください。特に就寝前の10-15分間のリラクゼーションは、副交感神経の働きを高め、夜間の血圧コントロールに有効です。また、睡眠環境の整備は夜間高血圧改善の重要な要素であるため、室温を18-22度に保ち、湿度は50-60%に調整してください。さらに、遮光カーテンや アイマスクで光を遮断し、耳栓や静音性の高い寝具で騒音を軽減してください。なお、規則正しい睡眠リズムの確立も大切で、毎日同じ時刻に就寝・起床し体内時計を整えます。就寝前のカフェインやアルコール摂取は避け、軽い読書や音楽鑑賞など静かな活動でリラックスしてください。また、睡眠時無呼吸症候群の疑いがある場合は専門医療機関での検査を受け、適切な治療を行うことが夜間血圧の改善に直結します。
血圧改善に効果的な運動の種類と実践方法を具体的に紹介
以下、血圧改善に効果的な運動の種類と実践方法です。
<有酸素運動>
有酸素運動は夜間高血圧改善の基本となる運動療法です。週に3-5回、1回30-45分の中強度の有酸素運動を継続することで、血圧の日内変動が改善されます。具体的には、早歩きでのウォーキング、水中ウォーキング、サイクリング、軽いジョギングなどが推奨されます。運動強度は最大心拍数の50-70%程度に設定し、運動中に軽く息が弾む程度が適切です。
<レジスタンス運動>
週に2-3回の軽度から中等度のレジスタンス運動も血圧改善に有効です。軽いダンベルやゴムバンドを使用した筋力トレーニングを、各筋群に対して8-12回を2-3セット行います。高強度の筋力トレーニングは血圧を急激に上昇させるリスクがあるため避け、呼吸を止めずに行うことが重要です。
<ストレッチング・ヨガ>
柔軟性向上と同時にリラクゼーション効果も期待できるストレッチングやヨガは、夜間高血圧の改善に特に有効です。就寝前の軽いストレッチングは筋肉の緊張をほぐし、副交感神経の働きを高めます。
運動実施時の注意点として、高血圧患者では運動前後の血圧測定が重要です。収縮期血圧が180mmHg以上の場合は運動を控えてください。また、運動により血圧が正常化した場合でも、薬物療法を自己判断で中止せず、必ず医師と相談することが大切です。継続的な運動習慣により、夜間の血圧コントロールが改善し、心血管疾患のリスク軽減が期待できます。
まとめ
夜間高血圧は「サイレントキラー」として知られる疾患で、日中高血圧よりも重篤な心血管疾患のリスクを有しています。そのため、夜間頻尿や早朝の頭痛といった日常的な症状を見逃さず、Non-dipper型やRiser型などの血圧変動パターンを正確に評価することが重要です。また、特に注意すべき点は、日中の血圧が正常でも夜間高血圧が存在する場合があることです。夜間高血圧は心筋梗塞、脳卒中、心不全などの重篤な心血管疾患のリスクを著しく増加させるため、24時間血圧測定による早期発見が極めて重要となります。さらに、糖尿病や慢性腎臓病などの基礎疾患を合併している患者では、定期的な腎機能と電解質の監視が必要です。医療機関では、これらの基礎疾患の早期診断と適切な管理により、夜間高血圧の発症予防と進行抑制を図ることができます。気になる症状がございましたら、速やかに医療機関を受診してください。なお、当院では、患者一人ひとりの状態に合わせた総合的な治療を提供しています。糖尿病の初期段階から進行した症例まで幅広く対応しておりますので、糖尿病の症状に心当たりのある方、もしくは健康診断などで血圧値の異常を指摘された方などいらっしゃいましたら、お気軽にご相談ください。
当日の順番予約はこちらから
2025.06.25
手足のしびれは糖尿病のサイン?神経障害の症状や原因、治療法や対策を解説
糖尿病・代謝内科に関する記事です。
この記事では、「手足のしびれと糖尿病の関係」について解説します。後半部分では「糖尿病による手足のしびれの治療法と改善方法」について解説しておりますので、ぜひ最後までご覧ください。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
手足のしびれと糖尿病の関係
糖尿病神経障害による手足のしびれの症状と特徴
糖尿病によって手足がしびれる原因
手足のしびれから糖尿病神経障害を診断する検査方法
糖尿病による手足のしびれの治療法と改善方法
手足のしびれを予防する糖尿病管理のポイント
まとめ
手足のしびれと糖尿病の関係
糖尿病患者において手足のしびれは最も早期に現れる症状の一つであり、糖尿病神経障害の典型的な初発症状です。糖尿病の三大合併症には神経障害、腎症、網膜症があり、その中でも神経障害は患者の約半数にみられ、生活の質に大きく影響します。では、なぜ高血糖が神経障害を引き起こすのでしょうか。そのメカニズムは実に複雑です。まず、高血糖状態が長期間持続することで神経細胞内にソルビトールという物質が蓄積し、神経の浮腫を引き起こします。さらに、糖化最終産物の生成により神経の構造タンパク質が変性し、神経伝導速度が低下します。加えて、高血糖は微小血管の機能を障害し、神経への酸素や栄養供給を阻害します。なお、初期症状として、足の指先や手の指先から始まるピリピリとしたしびれや感覚の鈍麻が現れます。これらの症状は夜間に増強することが多く、「靴下を履いたような感覚」や「手袋をしたような感覚」と表現されることもあります。また、症状が進行すると、痛覚や温度覚の低下、最終的には足潰瘍や壊疽のリスクも高まります。そのため、早期発見と適切な血糖コントロールにより、神経障害の進行を遅らせることが可能です。手足のしびれを感じた際は、迅速に医療機関を受診してください。
糖尿病神経障害による手足のしびれの症状と特徴
糖尿病神経障害は糖尿病の三大合併症の一つであり、多くの患者が経験する深刻な問題です。手足のしびれは最も早期に現れる症状として知られており、その特徴的な進行パターンと多様な症状を理解することで、早期発見と適切な対処が可能になります。ここでは、糖尿病神経障害による「手足のしびれ」の具体的な症状と特徴について詳しく解説します。
足の指先から始まり徐々に手足全体に広がる感覚異常
糖尿病神経障害による感覚異常は、典型的に足の指先から始まり、徐々に上行性に進行するという特徴的なパターンを示します。最初は足の親指や人差し指の先端に軽微なピリピリ感やチクチク感が現れ、患者は「針で刺されるような感覚」や「電気が走るような感じ」と表現されることが多いです。そして症状は数か月から数年をかけて足首、ふくらはぎ、膝へと段階的に拡大し、同時に手の指先にも同様の症状が出現します。この進行は「手袋・靴下型」と呼ばれ、末梢から中枢に向かって左右対称に広がることが特徴です。なお、進行に伴い、単なるしびれから持続的な違和感へと症状が変化し、日常生活に支障をきたすようになります。
夜間や安静時に増強するジンジンとした痛みや灼熱感などの多彩な症状
糖尿病神経障害の症状は時間帯や活動状況によって変動し、特に夜間や安静時に増強することが大きな特徴です。患者は「足の裏が焼けるように熱い」「ジンジンと脈打つような痛み」「氷の上を歩いているような冷感」など多彩な表現で症状を訴えます。また、日中の活動時には比較的症状が軽減されるものの、就寝時になると症状が悪化し、睡眠障害を引き起こすことも少なくありません。さらに、軽い接触でも激痛を感じるアロディニアや、通常よりも強い痛みを感じる痛覚過敏なども現れます。これらの症状は持続的なものから間欠的なものまで様々で、患者の生活の質を大きく低下させる要因となります。
進行すると触覚や痛覚が鈍くなり感染症や潰瘍のリスクが高まる
糖尿病神経障害が進行すると、初期の過敏な症状とは対照的に、触覚や痛覚、温度覚が著しく鈍くなる感覚鈍麻の段階に入ります。この段階では、足に小さな傷ができても痛みを感じにくく、気づかないうちに感染症を起こすリスクが大幅に増加します。特に足底部では、靴擦れや異物の刺入、やけどなどの外傷に対する警告信号が機能しなくなるため、重篤な足潰瘍へと進展する危険性があります。また、足の筋力低下や関節の変形も併発し、歩行時の足圧分布が変化することで、特定部位への過度な圧迫が生じやすくなります。これらの要因が重なることで、最終的には下肢切断に至る可能性もある深刻な合併症であり、日常的な足のケアと定期的な医療チェックが不可欠です。
糖尿病によって手足がしびれる原因
糖尿病による手足のしびれは、高血糖状態が神経細胞に与える複数の代謝異常によって引き起こされます。最も重要なメカニズムの一つが、ポリオール代謝経路の亢進です。通常、血糖は主にヘキソキナーゼによって代謝されますが、高血糖状態では代替経路であるアルドース還元酵素が活性化され、グルコースがソルビトールに変換されます。このソルビトールは細胞膜を通過しにくく、神経細胞内に蓄積することで細胞の浸透圧が上昇し、神経の腫脹と機能低下を招きます。さらに、高血糖は糖化最終産物の生成を促進し、神経のミエリン鞘や軸索の構造タンパク質を変性させ、神経伝導速度を著しく低下させます。また、神経栄養因子の減少や微小血管の機能障害により、神経への酸素や栄養供給が阻害されることも重要な要因です。なお、血糖コントロール不良の期間が長期間続くほど、これらの代謝異常は蓄積的に進行し、神経障害の重症度は指数関数的に増加します。特にHbA1cが7%を超える状態が5年以上継続すると、神経障害の発症率は急激に上昇することが知られており、早期からの厳格な血糖管理の重要性が強調されています。
手足のしびれから糖尿病神経障害を診断する検査方法
ここでは、糖尿病神経障害を診断するための「具体的な検査方法」について解説します。
問診検査
糖尿病神経障害の診断において、問診は最も重要な第一段階です。医師は患者から症状の詳細な情報を収集し、糖尿病神経障害に特徴的なパターンを見極めます。具体的には、しびれの出現時期、進行速度、症状の分布、性質について詳しく聞き取ります。「いつ頃から症状が始まったか」「足の指先から始まって徐々に上に広がったか」「夜間に症状が悪化するか」「靴下を履いているような感覚があるか」などの質問により、典型的な「手袋・靴下型」の分布パターンを確認します。また、痛みの性質についても「ジンジンする」「焼けるような」「電気が走るような」といった表現を通じて神経障害性疼痛の特徴を把握します。なお、糖尿病の既往歴、発症時期、治療歴、血糖コントロール状況も重要な情報として収集し、神経障害の発症リスクを評価します。
振動覚検査やアキレス腱反射などの診察
問診に続いて、医師は身体診察により客観的な神経機能の評価を行います。
<振動覚検査>
振動覚検査では、128Hzの音叉を用いて足の親指や手首の骨突起部に当て、振動を感じる時間を測定します。正常では10秒以上振動を感じますが、神経障害があると感覚時間が短縮します。この検査は最も敏感な神経機能評価法の一つとされています。
<触覚検査>
触覚検査では、10gモノフィラメントを足底の特定部位に押し当て、圧覚の有無を確認します。これは足潰瘍のリスク評価にも重要で、感覚が低下している部位は傷に気づきにくく、感染のリスクが高まります。
<アキレス腱反射の検査>
アキレス腱反射の検査では、アキレス腱を打腱器で叩き、足関節の背屈反応を観察します。糖尿病神経障害では深部腱反射が減弱または消失することが多く見られ、早期診断の重要な指標となります。
<温度覚検査>
温度覚検査では、冷たい金属器具と温かい器具を用いて、温度感覚の識別能力を評価します。糖尿病神経障害では温度覚の低下により、やけどや凍傷のリスクが高まることがあります。
これらの検査により、感覚神経の機能低下の程度と分布を客観的に把握でき、治療方針の決定に重要な情報を提供します。
血液検査と神経伝導検査
糖尿病に伴う手足のしびれ(糖尿病神経障害)の評価には、血液検査で糖尿病の有無と血糖コントロールの状況を把握し、そのうえで神経伝導速度検査を用いて神経障害の有無とその重症度を客観的に評価することが重要です。両者を組み合わせることで、糖尿病の診断だけでなく、神経障害の進行度や治療方針の決定にも有用な情報が得られます。
<血液検査>
血液検査では、糖尿病の診断および血糖コントロールの状態を評価します。特に重要なのがHbA1cで、これは過去2〜3か月間の平均血糖値を反映する指標です。HbA1cが6.5%以上で糖尿病と診断され、治療目標としては7.0%未満が良好な血糖コントロールとされています。また、空腹時血糖値126mg/dL以上、または随時血糖値200mg/dL以上も糖尿病の診断基準に含まれます。これらの指標により、糖尿病の早期発見と継続的な血糖管理が可能となります。
<神経伝導検査>
神経伝導速度検査(Nerve Conduction Study: NCS)は、糖尿病神経障害を客観的かつ定量的に評価するための中心的な検査法です。この検査では、電気刺激を与えて神経の信号伝達速度(伝導速度)と反応の大きさ(振幅)を測定します。運動神経では正中神経や尺骨神経、感覚神経では正中神経や腓腹神経などが主に対象とされます。糖尿病神経障害があると、伝導速度の低下(正常の80%以下)や振幅の減少が見られます。特に感覚神経での異常が運動神経よりも先に現れることが多く、初期診断において重要です。なお、重度の場合には伝導ブロックや神経反応の完全消失といった所見も認められ、これにより神経障害の重症度を段階的に評価することができます。
糖尿病に伴うしびれや感覚異常の評価では、血液検査による血糖管理状況の把握と、神経伝導検査による神経機能の客観的測定が両輪となります。これらの情報をもとに、糖尿病の診断とともに神経障害の早期発見・重症度評価が可能となり、適切な治療介入に繋げることが重要です。
糖尿病による手足のしびれの治療法と改善方法
糖尿病による手足のしびれは、適切な治療により症状の改善や進行の抑制が期待できます。ここでは、糖尿病神経障害に対する「効果的な治療法」と「改善方法」について解説します。
根本治療として血糖値を目標範囲内にコントロール
糖尿病神経障害の治療において最も重要なのは、血糖値を目標範囲内に維持する根本治療です。HbA1cを7.0%未満に保つことで、神経障害の進行を大幅に抑制し、軽度の症状であれば改善も期待できます。血糖コントロールには、インスリン療法や経口血糖降下薬の適切な使用が必要です。メトホルミン、SGLT2阻害薬、GLP-1受容体作動薬などの薬剤は、それぞれ異なる作用機序により血糖値を下げ、神経保護効果も報告されています。特にGLP-1受容体作動薬は神経栄養因子の分泌を促進し、直接的な神経保護作用を示すことが知られています。なお、血糖自己測定により日々の血糖変動を把握し、医師と連携しながら薬物療法を調整することも重要です。また、低血糖の回避も神経障害悪化の防止に不可欠であり、適切な目標設定と段階的な改善が求められます。
プレガバリンやデュロキセチンなど神経障害性疼痛に対する薬物療法
糖尿病神経障害による痛みやしびれに対しては、神経障害性疼痛に特化した薬物療法が有効です。第一選択薬としてはプレガバリンが挙げられます。これは神経細胞のカルシウムチャネルに作用し、異常な神経興奮を抑制することで疼痛を軽減します。通常は75mgから開始し、効果と副作用を確認しながら最大600mgまで増量が可能です。また、デュロキセチンも重要な治療薬の一つです。これはセロトニン・ノルアドレナリン再取り込み阻害薬(SNRI)であり、下行性疼痛抑制系を活性化することで慢性疼痛の緩和に寄与します。通常は20mgから開始し、60mgまで増量されることが一般的です。なお、これらの薬剤で効果が不十分な場合には、ガバペンチン、アミトリプチリン、トラマドールなどの他剤への変更や併用療法を検討します。さらに、補助的な治療としてはカプサイシンクリームや局所麻酔薬(リドカイン)含有の軟膏などの外用薬も使用されることがあります。薬物療法の効果判定には通常数週間を要するため、患者には継続的な服薬の重要性を説明するとともに、副作用の出現にも注意しながら経過を観察することが大切です。
食事療法と運動療法による血糖値改善効果
以下、糖尿病における血糖値の改善を目的とした、食事療法および運動療法の具体的な方法と効果について説明します。
<食事療法>
食事療法では、炭水化物の摂取量と質の管理が血糖コントロールの要となります。1日の炭水化物摂取量は体重1kgあたり4〜6g程度に制限することが推奨されており、低GI食品(血糖値の上昇が緩やかな食品)を選ぶことで、血糖値の急激な変動を防ぐことが可能です。また、食事の回数を1日3回から5〜6回に分割し、各回の炭水化物量を均等に分けることで、血糖の安定化が期待されます。さらに、野菜や海藻類など食物繊維を豊富に含む食品を食事の最初に摂取することで、糖質の吸収がゆるやかになり、食後高血糖の抑制に効果があります。
<運動療法>
運動療法では、有酸素運動と筋力トレーニングの併用が最も効果的とされています。具体的には、週150分以上の中強度の有酸素運動(例:早歩き、軽いジョギング、水泳など)と、週2回以上の筋力トレーニングを組み合わせることで、インスリン感受性が改善し、血糖値のコントロールが向上します。特に、食後30分から2時間以内の軽い散歩は、食後血糖値の急上昇を抑えるうえで効果的です。ただし、糖尿病神経障害による感覚鈍麻がある患者では、足の傷や靴擦れに気づきにくいため、適切な靴の選択と毎日のフットケアが重要です。
食事療法と運動療法は、薬物療法と並ぶ糖尿病管理の重要な柱です。炭水化物の量と質を意識した食事と、計画的な運動習慣の継続により、血糖値の安定化が期待できます。特に生活習慣の見直しは、神経障害を含む糖尿病合併症の予防・進行抑制にもつながるため、個々の患者の状態に応じたきめ細かな指導が必要です。
手足のしびれを予防する糖尿病管理のポイント
糖尿病神経障害による手足のしびれを予防するには、日常的な血糖管理が最も重要です。食事療法では、減糖と減塩を意識した食事内容の見直しが必要で、炭水化物の摂取量を1日体重1kgあたり4〜6gに制限し、精製糖質から全粒穀物への変更が効果的です。運動療法では、有酸素運動を中心とした継続的な運動習慣が不可欠です。週150分以上の中強度有酸素運動(ウォーキング、水泳、サイクリングなど)により、インスリン感受性が向上し、血糖値が安定します。また、定期的な検診も大切です。さらに、定期的な検診も大切です。月1回のHbA1c測定により血糖コントロール状況を把握し、目標値7.0%未満の維持を目指してください。また、年1回の合併症検査として、神経伝導検査、眼底検査、腎機能検査を実施することで、神経障害を含む合併症の早期発見と適切な治療介入が可能になります。これらの包括的な管理を継続することで、糖尿病神経障害による手足のしびれの発症リスクを大幅に軽減できます。
まとめ
手足のしびれは、糖尿病神経障害における最も重要な初期症状であり、見逃してはならない警告サインです。しびれは足の指先から始まり、徐々に手足全体へと広がる「手袋・靴下型」の感覚異常として現れることが多く、夜間に増強するジンジンとした痛みは、高血糖による神経細胞のダメージを示しています。このような症状を放置すると、やがて感覚鈍麻から足潰瘍へ進行し、最終的には下肢切断に至る可能性もあります。そのため、絶対に放置してはいけません。糖尿病神経障害は、早期発見と適切な治療により進行を大幅に抑えることが可能です。したがって、手足のしびれを感じた際には、自己判断で様子を見ず、できるだけ早く医療機関を受診してください。なお、当院では、患者一人ひとりの状態に合わせた総合的な治療を提供しています。糖尿病の初期段階から進行した症例まで幅広く対応しておりますので、手足のしびれに心当たりのある方、もしくは健康診断などで血糖値の異常を指摘された方などいらっしゃいましたら、お気軽にご相談ください。
当日の順番予約はこちらから
2025.06.25
2型糖尿病患者の高血圧管理|最新ガイドラインに基づく血圧コントロールと合併症予防
糖尿病・代謝内科に関する記事です。
この記事では「2型糖尿病患者の高血圧管理」について解説します。後半部分では「糖尿病と高血圧に適した降圧薬の選び方」について解説しておりますので、ぜひ最後までご覧ください。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
2型糖尿病の特徴
2型糖尿病と高血圧の併発が危険な理由
糖尿病患者における血圧目標値とガイドライン基準
糖尿病と高血圧に適した降圧薬の選び方
血圧管理で予防できる糖尿病合併症とそのメカニズム
効果的な家庭血圧測定と記録方法
生活習慣改善による血圧・血糖値の同時コントロール
まとめ
2型糖尿病の特徴
2型糖尿病は、インスリンの作用不足によって血糖値が慢性的に高くなる代謝疾患です。日本の糖尿病患者の約95%を占める最も一般的な糖尿病であり、生活習慣病の代表的な疾患として知られています。この疾患の主な特徴は、膵臓からのインスリン分泌低下と、筋肉や肝臓などの組織におけるインスリン抵抗性の両方が関与している点です。遺伝的要因に加えて、肥満、運動不足、食べ過ぎ、ストレスなどの環境要因が複合的に作用して発症します。また、多くの場合、中高年以降に発症し、初期段階では自覚症状が乏しいため、健康診断で発見されることが少なくありません。なお、2型糖尿病では慢性的な高血糖が全身の血管に障害をもたらし、その結果として網膜症、腎症、神経障害のいわゆる三大合併症が進行する可能性があります。さらに、動脈硬化が促進されることで、心筋梗塞や脳梗塞のリスクも高まります。特に高血圧を併発しやすいため、これらの合併症リスクを一層増大させる要因となります。したがって、血糖管理と並行して血圧管理を行うことが治療における重要な柱となります。
2型糖尿病と高血圧の併発が危険な理由
2型糖尿病と高血圧の併発は、単独の疾患よりもはるかに深刻な健康リスクをもたらします。この危険性の根本には、インスリン抵抗性と血管内皮機能障害による動脈硬化の著しい促進があります。インスリン抵抗性は血管の平滑筋細胞に直接作用し、血管壁の肥厚と硬化を引き起こします。同時に、慢性的な高血糖状態は血管内皮細胞を障害し、一酸化窒素の産生低下により血管の拡張能力が著しく低下します。これらの機序により動脈硬化が急速に進行し、血圧上昇がさらに加速されるという悪循環が形成されます。また、この相乗効果により、心筋梗塞や脳梗塞の発症リスクは健常人の3~4倍に増大し、腎機能低下も急激に進行します。特に糖尿病性腎症の進展は高血圧により著しく促進され、末期腎不全に至るリスクが飛躍的に高まります。さらに、網膜症の進行も血圧上昇により加速され、失明のリスクも増大します。このため、2型糖尿病患者における血圧管理は血糖管理と同等の重要性を持ち、より厳格な血圧目標値の設定が必要となります。
糖尿病患者における血圧目標値とガイドライン基準
糖尿病患者における血圧管理は、心血管疾患や腎症などの合併症予防において極めて重要な位置を占めています。現在の日本高血圧学会の推奨では、糖尿病患者の診察室血圧目標値は130/80mmHg未満と、一般的な高血圧患者よりも厳格に設定されています。これは糖尿病患者における心血管リスクの高さを反映したものであり、複数の大規模臨床試験により、この目標値達成が心筋梗塞や脳卒中のリスク低下に有効であることが証明されています(家庭血圧においては125/75mmHg未満が推奨されており、診察室血圧よりもさらに低い設定となっています)。なお、現在、高血圧治療ガイドライン2025の草案が発表されており、2025年7月に6年ぶりの改訂が予定されています。新ガイドラインでは高血圧の基準値140/90mmHgや合併症のない75歳未満の降圧目標130/80mmHg未満は維持される方針ですが、糖尿病合併例に対する具体的な推奨事項の詳細な見直しが行われています。血圧管理においては薬物療法に加えて、減塩、適度な運動、体重管理といった生活習慣の改善が基本となり、患者個々の病態に応じた包括的なアプローチが不可欠です。
糖尿病と高血圧に適した降圧薬の選び方
糖尿病患者における高血圧治療では、単純な血圧降下だけでなく、腎保護効果や血糖代謝への影響を総合的に考慮した薬剤選択が重要です。ここでは、「適切な降圧薬の選び方」について解説します。
糖尿病と高血圧に適した降圧薬の選び方
糖尿病患者の降圧薬選択において最も重要な原則は、血圧降下効果に加えて臓器保護作用を持つ薬剤を優先することです。薬剤選択の基本戦略として、まず患者の腎機能、アルブミン尿の有無、心血管疾患の既往を評価し、個々の病態に最適化された治療方針を立てることが必要です。糖尿病患者では一般的に複数の降圧薬が必要となるため、薬剤間の相乗効果と副作用プロファイルを十分に検討する必要があります。また、血糖代謝に悪影響を与える薬剤は可能な限り避け、逆にインスリン感受性の改善に寄与する薬剤を積極的に選択することで、血圧と血糖の両方を効率的に管理できます。なお、薬剤選択に際しては、患者の年齢、併存疾患、生活習慣などの個別因子も考慮しながら、長期的な予後改善を見据えた包括的な治療アプローチが求められます。
第一選択薬として腎保護作用を有するACE阻害薬・ARB
ACE阻害薬とARB(アンジオテンシンII受容体拮抗薬)は、糖尿病性高血圧患者における第一選択薬として強く推奨されています。これらの薬剤は、レニン・アンジオテンシン系を阻害することで、血圧降下に加えて顕著な腎保護効果を発揮します。具体的には、ACE阻害薬は、糸球体内圧を低下させ、アルブミン尿の減少と腎機能保持に優れた効果を示します。代表的な薬剤にはエナラプリル、リシノプリル、ペリンドプリルがあり、多くの大規模臨床試験でその有効性が証明されています。一方、ARBは空咳の副作用が少なく、患者の忍容性に優れているため、ACE阻害薬が使用できない場合の代替薬として有用です。両薬剤とも、糖尿病性腎症の進行抑制において、血圧降下効果を超えた独立した保護作用を持つことが特徴的です。特に微量アルブミン尿期から顕性腎症期にかけての患者では、これらの薬剤による早期介入が長期予後の改善に直結します。
カルシウム拮抗薬と利尿薬の併用療法における血糖値への影響と注意点
カルシウム拮抗薬は糖尿病患者に対して血糖代謝への悪影響が少なく、ACE阻害薬やARBとの併用において優れた降圧効果を発揮します。特にアムロジピンやニフェジピンCR錠は、血管選択性が高く、糖代謝に中性的な作用を示すため、糖尿病患者に適した選択肢です。一方、利尿薬の使用には慎重な検討が必要です。サイアザイド系利尿薬は血糖値を上昇させる可能性があり、特に高用量での使用時にはインスリン抵抗性の増悪リスクがあります。しかし、低用量での使用であれば血糖への影響は軽微であり、心血管イベント抑制効果が期待できます。なお、併用療法においては、薬剤相互作用と電解質バランスの監視が重要です。特にACE阻害薬と利尿薬の併用では高カリウム血症のリスクがあり、定期的な血液検査による安全性の確認が不可欠です。患者の腎機能と血糖コントロール状態を総合的に評価し、最適な薬剤組み合わせを選択することが治療成功の鍵となります。
血圧管理で予防できる糖尿病合併症とそのメカニズム
糖尿病患者において、適切な血圧管理は合併症の発症・進行を劇的に抑制する重要な治療戦略です。血糖管理とともに血圧を厳格にコントロールすることで、腎症、網膜症、神経障害といった重篤な合併症を効果的に予防し、患者の長期的な生活の質向上が期待できます。
血圧管理で予防できる糖尿病合併症とそのメカニズムについて
糖尿病患者における血圧管理は、微小血管症と大血管症の両方の合併症予防において決定的な役割を果たします。高血圧と高血糖の相乗効果により、血管内皮細胞の機能障害が著しく促進され、全身の臓器に不可逆的な損傷をもたらすためです。具体的には、微小血管症では糖尿病性腎症、網膜症、神経障害が代表的な合併症として挙げられます。これらの病態に共通するメカニズムとしては、血管内皮細胞における一酸化窒素産生の低下、血管透過性の亢進、ならびに血管基底膜の肥厚が認められます。一方、大血管症においては、動脈硬化の進展によって心筋梗塞、脳梗塞、末梢動脈疾患の発症リスクが飛躍的に増大します。加えて、適切な血圧管理は血管壁への機械的ストレスを軽減し、プラークの破綻や血栓形成の抑制にも寄与します。したがって、適切な血圧コントロールは、これらすべての合併症に対して包括的な保護効果をもたらす、糖尿病治療における根幹的なアプローチといえます。
糖尿病性腎症の進行抑制と腎機能保護における血圧コントロールの効果
糖尿病性腎症は、日本における末期腎不全の最大の原因疾患であり、血圧管理がその進行抑制において最も重要な介入手段です。腎症の病態には、糸球体内圧の上昇、メサンギウム細胞の増殖、基底膜の肥厚、ポドサイト障害が複合的に関与しています。また、血圧上昇は糸球体毛細血管への過剰な圧負荷を引き起こし、糸球体硬化症の進展を著しく加速します。特に収縮期血圧140mmHg以上、拡張期血圧90mmHg以上の状態が持続すると、アルブミン尿の出現と腎機能低下が急速に進行します。なお、ACE阻害薬やARBによる血圧管理は、糸球体内圧を選択的に低下させ、アルブミン尿の減少と糸球体濾過率の保持に顕著な効果を示します。これらの薬剤は血圧降下効果を超えた腎保護作用を有し、微量アルブミン尿期からの早期介入により、透析導入のリスクを50%以上削減できることが大規模臨床試験で証明されています。
糖尿病網膜症リスク低減のための収縮期・拡張期血圧管理の重要性
糖尿病網膜症は、糖尿病患者における失明の主要原因であり、血圧管理がその発症・進行予防において極めて重要な位置を占めています。収縮期血圧の上昇は網膜血管への拍動性圧負荷を増大させ、血管壁の肥厚と内腔狭窄を引き起こします。一方、拡張期血圧の上昇は持続的な血管緊張を高め、血管透過性の亢進と血液網膜関門の破綻を促進します。これらの病態により、網膜出血、硬性白斑、軟性白斑といった典型的な網膜症変化が出現します。なお、大規模な疫学研究により、収縮期血圧10mmHgの低下により網膜症の進行リスクが13%減少し、拡張期血圧5mmHgの低下により新生血管緑内障の発症リスクが19%削減されることが明らかになっています。特に血圧130/80mmHg未満の厳格な管理により、重篤な増殖網膜症への進展を効果的に予防でき、患者の視機能保持に大きく貢献します。
効果的な家庭血圧測定と記録方法
糖尿病患者にとって家庭血圧測定は、診察室血圧だけでは把握できない日常の血圧変動を正確に評価し、適切な治療調整を行うために不可欠な管理手段です。正しい測定方法と記録の活用により、血圧管理の質を大幅に向上させることができます。
正確な血圧測定のタイミング
家庭血圧測定において最も重要なのは、一貫した条件下での測定を継続することです。測定タイミングは朝と夜の2回が基本となります。具体的には、朝は起床後1時間以内、排尿後、朝食前、降圧薬服用前に実施します。また、夜間測定は就寝前に行い、入浴や飲酒後は避けることが重要です。なお、各回の測定では2回連続して行い、その平均値を記録してください。このとき、1回目と2回目の値に大きな差がある場合は、さらに1回測定して中央値を採用します。また、測定間隔は1〜2分間空けることで、血管への圧迫による影響を最小限に抑えることができます。週に最低でも5日間の測定を継続し、月単位での血圧変動パターンを把握することが、治療効果の評価において極めて重要です。
測定機器選択のポイント
家庭血圧測定に適した血圧計の選択は、測定精度と継続性の両面から慎重に検討する必要があります。上腕式の自動血圧計は比較的安定した測定が可能とされており、医療現場でも広く使用されています。手首式血圧計は簡便性に優れますが、測定姿勢の影響を受けやすく、精度の面で劣る場合があります。なお、カフのサイズ選択は測定精度に直結する重要な要素です。上腕周囲長を正確に測定し、適切なサイズのカフを使用してください。標準カフは上腕周囲22〜32cmに対応しており、それ以外の場合は専用のカフが必要です。不適切なカフサイズは測定値に大きな誤差をもたらすため、定期的なサイズ確認が求められます。さらに、血圧計の精度維持のために、年に1回は医療機関で使用している血圧計との比較検証を行ってください。また、記録機能やスマートフォン連携機能を備えた機種を選択することで、データ管理の効率化と継続性の向上が期待できます。電池残量の確認や定期的な機器点検により、常に正確な測定が可能な状態を維持することが重要です。
血圧日記の活用方法と主治医との情報共有における注意点
血圧日記は、単なる数値の記録にとどまらず、血圧変動の要因分析や治療効果の評価に不可欠な医療情報です。測定値とともに、測定日時、服薬状況、体調、ストレスレベル、運動量、食事内容などの関連因子も併せて記録することが重要です。これらの情報により、血圧上昇の原因を特定し、生活習慣改善の具体的な指針を導くことが可能となります。なお、主治医との情報共有においては、測定データの信頼性を確保することが最も重要です。測定条件や使用している機器の状態を正確に報告し、数値の改ざんや選択的な記録は絶対に避けてください。また、診察直前の数日間だけを測定するのではなく、日常的かつ継続的な記録が求められます。これにより、治療方針の決定に有用な、より実態に即した血圧の把握が可能となります。血圧日記を通じて医師と患者が協力し、適切な血圧管理を実現することは、糖尿病合併症の予防にもつながる大切な取り組みです。根気強く記録を続けることが、将来の健康を守る第一歩となります。
生活習慣改善による血圧・血糖値の同時コントロール
糖尿病と高血圧を併発する患者において、薬物療法と並行した生活習慣の改善は治療効果を最大化し、合併症予防に不可欠な戦略です。食事療法、運動療法、体重管理を包括的に実践することで、血圧と血糖値の両方を効果的にコントロールし、患者の長期予後を大幅に改善できます。
生活習慣改善による血圧・血糖値の同時コントロールの重要性
生活習慣の改善は、糖尿病と高血圧という両疾患に共通する根本的な病態、すなわち代謝異常およびインスリン抵抗性に直接的に作用し、薬物療法のみでは得がたい包括的な改善効果をもたらします。なかでも注目すべきは、生活習慣の改善によって血糖値と血圧の相互に悪影響を及ぼす関係を断ち切る点です。高血糖状態は血管内皮機能障害を引き起こし、結果として血圧の上昇を促進します。一方で、高血圧は末梢組織のインスリン抵抗性を悪化させ、血糖コントロールをより困難にします。このような悪循環を断ち切ることで、糖尿病と高血圧の双方の管理が飛躍的に向上します。さらに、生活習慣の改善は薬物療法の効果を高めるだけでなく、必要な薬剤数の削減や副作用リスクの軽減にも寄与します。加えて、患者自身が治療に主体的に関与し、自己効力感を獲得することで、長期的な治療継続率の向上にもつながることが、数多くの研究により示されています。
減塩6g/日未満を実現する食事療法と塩分摂取量の管理方法
日本人の平均塩分摂取量は男性10.9g、女性9.3gと過剰であり、糖尿病患者では6g/日未満への減塩が血圧管理において極めて重要です。減塩の第一歩は現在の摂取量把握であり、24時間蓄尿による正確な評価が理想的ですが、簡易的には随時尿による推定も可能です。具体的な減塩方法として、調味料の使用量削減が最も効果的です。醤油、味噌、塩の使用量を段階的に減らし、代わりに酢、レモン汁、香辛料、ハーブを積極的に活用します。出汁の旨味を十分に引き出すことで、少ない塩分でも満足できる味付けが可能になります。また、加工食品や外食の頻度制限も重要な戦略です。ハム、ソーセージ、漬物、インスタント食品は高塩分であるため、できる限り避けるか低塩分製品を選択してください。減塩効果は2〜4週間で血圧降下として現れ、継続により降圧薬の減量も期待できます。
糖尿病と高血圧の両方に効果的な有酸素運動とレジスタンス運動の実践法
以下、有酸素運動とレジスタンス運動の詳細です。
<有酸素運動>
有酸素運動は血糖値と血圧の両方に対して即効性と持続性を併せ持つ最も効果的な介入手段です。運動により筋肉への血流が増加し、インスリン非依存的な糖取り込みが促進されることで血糖値が低下します。同時に血管内皮機能が改善し、一酸化窒素の産生増加により血管拡張作用が高まり血圧が低下します。なお、推奨される運動強度は最大心拍数の50〜70%に相当する中等度の強度であり、具体的には軽く息が弾む程度の早歩き、水中歩行、サイクリングが適しています。そして運動時間は1回30〜60分間、週に150分以上の実施が目標です。運動後の血糖降下効果は24〜48時間持続するため、週3回以上の実施により持続的な血糖改善が得られます。
<レジスタンス運動>
レジスタンス運動は、筋肉量の増加を通じてインスリン感受性を高め、基礎代謝率を上昇させることで、長期的な血糖管理に非常に有効です。筋肉は体内で最大のインスリン感受性組織であり、その量の増加は血糖取り込み能力の向上に直結します。さらに、運動後の過剰酸素消費(EPOC:excess post-exercise oxygen consumption)により、運動終了後も代謝が亢進し、血圧低下効果が持続することも注目すべき点です。レジスタンス運動の実践にあたっては、週2〜3回の頻度で、主要な筋群を対象とした8〜12種目の筋力トレーニングを推奨します。各種目は、8〜15回の反復が可能な負荷で2〜3セット行い、セット間の休息時間は1〜3分程度を目安としてください。なお、始めは自体重を利用したスクワット、腕立て伏せ、プランクといった基本的な動作から開始し、筋力の向上に応じて段階的に負荷を増やすことで、安全かつ効果的に運動を継続することが可能です。
有酸素運動とレジスタンス運動の組み合わせにより、血糖値は平均0.6〜1.0%のHbA1c改善、血圧は収縮期で5〜10mmHg、拡張期で3〜5mmHgの低下が期待できます。運動療法の効果を最大化するには、個人の体力レベルに応じた段階的な負荷増加と、医師との定期的な相談による安全性確保が不可欠です。
体重管理と血圧・血糖値改善の関係
体重管理は、糖尿病および高血圧の両疾患に対して根本的な治療効果をもたらす、最も重要な生活習慣改善の一つです。体重を1kg減量するごとに、収縮期血圧は平均して約1mmHg低下し、HbA1cも0.1%改善することが、大規模な疫学研究により報告されています。例えば、内臓脂肪から分泌されるアディポサイトカインには血管収縮作用および炎症促進作用があり、高血圧や動脈硬化の進展に直接関与します。体重減少によって内臓脂肪が減少すると、逆に抗炎症性を持つアディポネクチンの分泌が増加し、インスリン感受性の改善および血管保護作用が期待されます。なお、適正体重を維持するには、摂取エネルギーと消費エネルギーのバランス調整が基本です。1週間あたり0.5〜1kgの緩やかな体重減少を目標とし、極端なカロリー制限は避けるべきです。また、BMIが25未満、腹囲が男性で85cm未満、女性で90cm未満を達成することで、血圧および血糖コントロールが著しく改善され、薬物療法の効果も向上することが期待されます。安全で効果的な体重管理を実現するためには、体重の継続的なモニタリングと、医師との定期的な相談が不可欠です。
まとめ
インスリン抵抗性や血管内皮機能障害を背景とする動脈硬化の進展を抑制するためには、血圧と血糖の両者を適切にコントロールすることが不可欠です。そのための基盤となるのが生活習慣の改善です。具体的には、食塩摂取量を1日6g未満に抑える食事療法、有酸素運動とレジスタンス運動の組み合わせ、適正体重の維持などが推奨されます。これらの取り組みは、薬物療法の効果を高めるだけでなく、病態そのものの進行を抑制する可能性があるとされています。また、患者が日常生活の中で治療に主体的に関与することにより、治療継続率や自己管理能力の向上が期待されます。実際、生活習慣の改善に成功した患者では、血圧・血糖の安定化のみならず、服薬量の減少や医療費の軽減にもつながるケースが報告されています。さらに、こうした非薬物療法の積極的な導入は、医療資源の最適配分という観点からも重要です。2型糖尿病と高血圧の両方を併存する患者においては、生活習慣改善を柱とした多面的アプローチによって、臓器障害の発症や進行を未然に防ぎ、QOLの維持・向上に寄与することが可能となります。なお、当院では、患者一人ひとりの状態に合わせた総合的な治療を提供しています。糖尿病の初期段階から進行した症例まで幅広く対応しておりますので、糖尿病の症状に心当たりのある方、もしくは健康診断などで血圧値の異常を指摘された方などいらっしゃいましたら、お気軽にご相談ください。
当日の順番予約はこちらから
2025.06.25
糖尿病性腎症と高血圧の関係性|血圧管理で合併症を防ぐ治療法と対策
糖尿病・代謝内科に関する記事です。
この記事では、「糖尿病性腎症と高血圧の関係性」について解説します。後半部分では、「糖尿病性腎症の降圧目標値」について解説しておりますので、ぜひ最後までご覧ください。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
糖尿病性腎症とは
糖尿病性腎症と高血圧の関係について
糖尿病で高血圧が起こる原因
糖尿病性腎症の降圧目標値
糖尿病性腎症に適した降圧薬の選び方
高血圧を下げる生活習慣改善のポイント
早期発見のための検査と症状チェック
まとめ|血圧管理で糖尿病性腎症の進行を防ぐために
糖尿病性腎症とは
糖尿病性腎症は、糖尿病における主要な合併症の一つで、長期間の高血糖状態により腎臓の血管や組織が障害される疾患です。糖尿病患者の約30-40%に発症し、透析導入原因の中でも頻度の高い疾患の一つです。腎臓には約100万個の糸球体が存在し、これらが老廃物の排泄を担っています。しかし、血糖値の高い状態が続くと糸球体が損傷し、尿中にタンパク質が漏れ出るようになります。そして病状が進行すると、糸球体が破壊され、老廃物や水分が体内に蓄積し、腎不全や尿毒症を引き起こす可能性があります。なお、糖尿病性腎症は初期には自覚症状がほとんどなく、気づきにくいのが特徴です。しかし進行すると、微量アルブミン尿や蛋白尿が認められるようになり、さらに悪化すると浮腫、血圧上昇、貧血、疲労感などの症状が現れます。この疾患の予防には、血糖値の厳格な管理が不可欠です。定期的な血糖値の測定に加え、医師の指導に基づく食事療法、運動療法、薬物療法を継続することが求められます。また、高血圧は腎臓への負担を増大させるため、血圧管理も重要です。加えて、定期的な腎機能検査も予防の一環として重要です。糖尿病患者は年に一度、尿検査や血液検査を受けて腎機能の状態を確認することが推奨されます。早期に異常を発見できれば、進行を遅らせる治療が可能となります。
糖尿病性腎症と高血圧の関係について
高血糖状態が持続すると、腎臓の微小血管である糸球体毛細血管に深刻な影響を与えます。具体的には、高血糖により糖化最終産物(AGEs)が蓄積し、腎糸球体基底膜の肥厚と糸球体硬化症が進行します。同時に、血管内皮細胞の機能障害により一酸化窒素の産生が低下し、血管拡張能が減弱します。これらの変化により糸球体内圧が上昇し、腎機能低下が始まります。そして腎機能が低下すると、ナトリウムと水分の排泄能力が減少し、循環血液量が増加して血圧上昇をもたらします。さらに、腎臓からのレニン分泌が増加し、レニン・アンジオテンシン・アルドステロン系が活性化されることで、血管収縮と体液貯留が促進され、高血圧が持続します。この高血圧状態は腎臓への負荷をさらに増大させ、糸球体内圧をより上昇させて腎症の進行を加速させます。また、蛋白尿の出現は腎機能低下の指標となり、この悪循環により最終的に末期腎不全へと進行する可能性があります。したがって、早期からの血糖管理と降圧治療が極めて重要です。
糖尿病で高血圧が起こる原因
糖尿病が高血圧を引き起こすメカニズムは複雑で多面的であり、インスリン抵抗性、血管障害、腎機能への影響が相互に関連しています。ここでは、糖尿病で高血圧が起こる「主要な原因」について解説します。
インスリン抵抗性と肥満による血圧上昇
インスリン抵抗性は糖尿病の根本的な病態の一つであり、高血圧発症の重要な要因となります。インスリン抵抗性により代償性に「高インスリン血症」が生じると、腎臓でのナトリウム再吸収が促進され、体内のナトリウム貯留により血液量が増加します。同時に、高インスリン血症は交感神経系を活性化し、心拍数増加と血管収縮をもたらします。さらに、インスリン抵抗性は内皮由来血管拡張因子である一酸化窒素の産生を抑制し、血管拡張機能を低下させます。多くの糖尿病患者に見られる肥満、特に内臓肥満は、アディポサイトカインの分泌異常を引き起こし、炎症性サイトカインの増加により血管内皮機能がさらに悪化します。これらの複合的な作用により、インスリン抵抗性と肥満は血圧上昇の基盤を形成します。
高血糖による血管障害と糸球体高血圧
持続的な高血糖状態は、血管内皮細胞に直接的な障害をもたらし、血管機能の異常を引き起こします。具体的には、高血糖により糖化最終産物(AGEs)が血管壁に蓄積し、血管の弾性が失われて動脈硬化が進行します。また、高血糖は酸化ストレスを増大させ、血管内皮の一酸化窒素合成酵素の活性を低下させることで、血管拡張能が著しく減弱します。なお、腎臓においては、高血糖により糸球体毛細血管の自律的な血流調節機能が障害され、糸球体内圧が異常に上昇する「糸球体高血圧」が生じます。この状態では、全身血圧の変動が糸球体に直接伝達されやすくなり、糸球体構造への負荷が増大します。さらに、高血糖はレニン・アンジオテンシン系(RAA系)を活性化し、血管収縮および体液貯留を促進することで、全身の血圧上昇にも関与します。
腎症進行に伴う体液・塩分貯留
糖尿病性腎症の進行により腎機能が低下すると、水分およびナトリウムの排泄能力が著しく損なわれます。健常な腎臓では、体内の水分・電解質バランスを精緻に調節していますが、糸球体濾過率(GFR)の低下により余剰な水分およびナトリウムが体内に蓄積します。その結果、循環血液量が増加し、心拍出量の増大を介して血圧が上昇します。さらに、腎機能の低下は腎実質におけるレニン分泌の亢進を引き起こし、レニン・アンジオテンシン・アルドステロン系(RAAS)が過剰に活性化されます。アンジオテンシンIIは強力な血管収縮作用を有し、アルドステロンはナトリウム再吸収を促進することで、体液貯留をさらに助長します。一方で、腎臓から分泌される血管拡張因子であるプロスタグランジンやカリクレインの産生が低下し、血管拡張能の減弱が持続します。これら複数の機序が複合的に作用することで、腎症の進行に伴い血圧のコントロールは次第に困難となります。
糖尿病における高血圧の発症は、インスリン抵抗性、高血糖による血管障害、腎機能低下という複数の病態が相互に関連し合って生じる複雑な現象です。初期段階ではインスリン抵抗性と高血糖による血管内皮機能障害が主体となりますが、病態の進行とともに腎症による体液貯留とレニン・アンジオテンシン系の活性化が加わり、より難治性の高血圧となります。これらのメカニズムを理解することで、早期からの包括的な治療戦略の重要性が明らかになります。血糖管理、体重管理、ACE阻害薬(アンジオテンシン変換酵素阻害薬)やARB(アンジオテンシンII受容体拮抗薬)による降圧治療を組み合わせ、各病態に対応した多面的なアプローチが必要です。また、定期的な腎機能評価により腎症の進行を早期に発見し、適切な治療介入を行うことで、心血管疾患などの重篤な合併症の予防が可能となります。
糖尿病性腎症の降圧目標値
糖尿病性腎症において適切な血圧管理は、腎機能の保持と心血管疾患の予防において極めて重要です。腎症の進行段階に応じて降圧目標値が設定されており、早期からの厳格な血圧コントロールが腎症の進行抑制と予後改善に直結します。ここでは、糖尿病性腎症における「降圧目標値」について解説します。
初期段階での血圧目標130/80mmHg未満の重要性
糖尿病性腎症の初期段階、すなわち微量アルブミン尿期(30-299mg/g・Cr)では、血圧目標を130/80mmHg未満に設定することが推奨されています。この目標値は、大規模な臨床試験において腎機能低下の進行抑制効果が証明されており、特に糸球体高血圧の是正に重要な役割を果たします。また、初期段階での厳格な血圧管理により、糸球体内圧の上昇を抑制し、糸球体基底膜への機械的ストレスを軽減することができます。これにより糸球体硬化の進行を遅延させ、アルブミン尿の増加を防ぐことが可能となります。なお、この段階での適切な血圧コントロールは、腎機能の可逆的改善をもたらす場合もあり、後の顕性腎症への進行リスクを大幅に減少させます。さらに、心血管疾患のリスクも同時に軽減されるため、糖尿病患者の総合的な予後改善に寄与します。
顕性蛋白尿期以降では125/75mmHg未満への厳格管理
顕性蛋白尿期(300mg/g・Cr以上)に進行した糖尿病性腎症では、より厳格な血圧目標である125/75mmHg未満が推奨されています。この段階では既に糸球体硬化が進行し、腎機能低下が顕著になっているため、さらなる腎保護効果を得るためには厳しい血圧管理が必要となります。顕性蛋白尿期では、レニン・アンジオテンシン系の活性化により血圧上昇が持続し、これが腎症の進行をさらに加速させる悪循環を形成します。なお、厳格な125/75 mmHg未満の目標設定により、この悪循環を断ち切り、残存腎機能の保護を図ることが可能となります。さらに、ACE阻害薬(アンジオテンシン変換酵素阻害薬)やARB(アンジオテンシンII受容体拮抗薬)を中心とした降圧治療により、蛋白尿の減少と腎機能低下の進行抑制が期待されます。ただし、過度の降圧により腎血流量が低下し、急性腎障害のリスクが高まるため、慎重なモニタリングが不可欠です。
家庭血圧測定の意義と診察室血圧との使い分け
糖尿病性腎症の血圧管理において、家庭血圧測定は診察室血圧測定と同等またはそれ以上の重要性を持ちます。家庭血圧は日常生活における実際の血圧レベルを反映し、白衣高血圧や仮面高血圧の診断に有用です。糖尿病患者では自律神経障害により血圧変動が大きくなることが多く、診察室での単発測定では適切な評価が困難な場合があります。なお、家庭血圧の目標値は診察室血圧より5mmHg低く設定されており、腎症初期では125/75mmHg未満、顕性蛋白尿期では120/70mmHg未満となります。朝夕の測定により夜間高血圧や早朝高血圧の評価が可能となり、これらは腎症進行の独立したリスク因子として重要です。また、服薬アドヒアランスの評価や降圧薬の効果判定にも有用で、治療方針の決定において不可欠な情報を提供します。24時間血圧計による評価も併用することで、より精密な血圧管理が実現できます。
糖尿病性腎症に適した降圧薬の選び方
糖尿病性腎症における降圧薬の選択は、単なる血圧低下だけでなく腎保護効果を重視する必要があります。ここでは、糖尿病性腎症に最適な「降圧薬の選択方針」について解説します。
糖尿病性腎症に適した降圧薬の選び方
糖尿病性腎症における降圧薬選択の基本原則は、腎保護効果を有する薬剤を優先することです。最も重要な考慮点は、糸球体内圧の低下と蛋白尿の減少効果であり、これらを満たす薬剤がレニン・アンジオテンシン系阻害薬です。単剤では目標血圧に到達困難な場合が多いため、作用機序の異なる薬剤の組み合わせが必要となります。なお、薬剤選択において、患者の腎機能レベルは重要な判断基準となります。eGFR 30mL/min/1.73m²以上では標準的な用量で開始可能ですが、それ以下では腎機能悪化のリスクを考慮した慎重な投与が必要です。また、血清カリウム値の上昇リスクがあるため、定期的なモニタリングが不可欠です。併存する心血管疾患、糖尿病のコントロール状況、患者の服薬アドヒアランスも薬剤選択に影響する重要な因子となります。
第一選択薬|ACE阻害薬・ARBによる腎保護効果
ACE阻害薬(アンジオテンシン変換酵素阻害薬)とARB(アンジオテンシンII受容体拮抗薬)は、糖尿病性腎症の第一選択薬として位置づけられています。これらの薬剤は、アンジオテンシンIIの作用を阻害することで、輸出細動脈の拡張を優位に促し、糸球体内圧を効果的に低下させます。この機序により血圧低下効果を超える腎保護効果が得られ、蛋白尿の顕著な減少が期待されます。大規模臨床試験では、ACE阻害薬(アンジオテンシン変換酵素阻害薬)とARB(アンジオテンシンII受容体拮抗薬)が腎機能低下の進行抑制、透析導入の延期、そして心血管イベントの減少に効果があることが証明されています。特に微量アルブミン尿期からの投与開始により、顕性腎症への進行を大幅に抑制することが可能です。なお、ACE阻害薬(アンジオテンシン変換酵素阻害薬)では約10-15%の患者に空咳の副作用がみられ、この場合はARB(アンジオテンシンII受容体拮抗薬)への変更が推奨されます。さらに、両薬剤とも高カリウム血症のリスクがあるため、投与開始後1〜2週間で血清クレアチニンおよびカリウム値の確認が重要です。
ARNI(アーニー、エンレスト)
ARNI(アンジオテンシン受容体ネプリライシン阻害薬)は、ARB(アンジオテンシンII受容体拮抗薬)とネプリライシン阻害薬を組み合わせた新しいクラスの降圧薬であり、代表的な製剤としてサクビトリル・バルサルタン(エンレスト)があります。従来のARB(アンジオテンシンII受容体拮抗薬)の効果に加えて、ネプリライシンの阻害により利尿ペプチド系を活性化し、血管拡張、利尿、抗線維化作用を発揮します。糖尿病性腎症患者においては、ARB(アンジオテンシンII受容体拮抗薬)と比較してより強力な腎保護効果が期待されており、特に心不全を合併する患者では第一選択薬として推奨されています。また、蛋白尿の減少効果がARB単独より優れており、eGFRの低下抑制にも有効性が示されています。ただし、血管浮腫のリスクがARB(アンジオテンシンII受容体拮抗薬)より高く、特にACE阻害薬(アンジオテンシン変換酵素阻害薬)で血管浮腫の既往がある患者では禁忌となります。また、妊娠可能な女性では適応を慎重に検討する必要があります。さらに、投与開始時は腎機能と血清カリウム値の慎重なモニタリングが必要で、特に高齢者や腎機能低下患者では低血圧に注意が必要です。
βブロッカー(β遮断薬)
βブロッカーは心拍数減少と心収縮力抑制により降圧効果を示し、糖尿病性腎症患者においては特定の病態で有用な選択肢となります。虚血性心疾患や心不全を合併する糖尿病患者では、心保護効果により予後改善が期待できるため積極的な使用が推奨されます。また、頻脈性不整脈や甲状腺機能亢進症を合併する場合にも有効です。糖尿病患者におけるβブロッカーの使用では、血糖値への影響と低血糖症状のマスキング効果に注意が必要です。特に非選択的βブロッカーは血糖上昇作用があるため、β1選択的薬剤(メトプロロール、ビソプロロール、アテノロールなど)の使用が推奨されます。なお、これらの薬剤は心臓への選択性が高く、糖代謝への影響が少ないという特徴があります。慢性閉塞性肺疾患や気管支喘息の患者では呼吸器症状の悪化リスクがあるため、使用前に十分な評価が必要です。また、腎機能低下患者では薬剤の蓄積により過度の徐脈や低血圧のリスクがあるため、腎機能に応じた用量調整と慎重なモニタリングが重要となります。
併用薬|カルシウム拮抗薬と利尿薬の使い分け
レニン・アンジオテンシン系阻害薬単剤で目標血圧に到達しない場合、カルシウム拮抗薬または利尿薬の併用を検討します。以下、それぞれの特徴と使い分けについて詳しく解説します。
<カルシウム拮抗薬>
カルシウム拮抗薬の中でも、ジヒドロピリジン系は血管拡張作用により降圧効果が高く、糖代謝に悪影響を与えないため糖尿病患者に適しています。特にアムロジピンやニフェジピン徐放錠は、24時間持続する降圧効果により早朝高血圧の改善にも有効です。これらの薬剤はレニン・アンジオテンシン系阻害薬との併用により、異なる機序による相加的な降圧効果が期待できます。なお、副作用として下肢浮腫や歯肉増生がありますが、一般的に忍容性は良好です。
<利尿薬>
利尿薬については、チアジド系またはチアジド様利尿薬が第一選択となります。これらは体液量減少による降圧効果を示し、ACE阻害薬やARBとの併用により相加的な効果が期待できます。特に体液貯留傾向のある患者や塩分感受性高血圧の患者に有効です。ただし、血糖や尿酸値の上昇、低ナトリウム血症、低カリウム血症などの電解質異常のリスクがあるため、定期的な血液検査によるモニタリングが必要です。なお、腎機能が高度に低下している場合(eGFR 30mL/min/1.73m²未満)では、チアジド系利尿薬の効果が減弱するため、ループ利尿薬の使用を検討します。
併用薬の選択においては、患者の浮腫や体液貯留の程度、心機能、電解質バランス、副作用のリスクを総合的に評価することが重要です。カルシウム拮抗薬は降圧効果が高く忍容性に優れる一方、利尿薬は体液管理に優れるという特徴があります。したがって、患者の病態に応じて最適な併用薬を選択し、定期的なモニタリングにより安全で効果的な治療を継続することが求められます。
高血圧を下げる生活習慣改善のポイント
糖尿病性腎症を合併する高血圧患者において、生活習慣の改善は薬物療法と同等の重要性を持ちます。適切な食事療法、運動療法、体重管理により、降圧効果だけでなく腎保護効果も期待できます。しかし、腎機能低下を考慮した制約もあるため、個別化されたアプローチが必要です。ここでは、糖尿病性腎症患者における「効果的で安全な生活習慣改善のポイント」について解説します。
減塩療法|6g未満を目指す食事指導
糖尿病性腎症を合併する高血圧患者では、1日の食塩摂取量を6g未満に制限することが推奨されています。減塩は体液貯留の改善により降圧効果をもたらし、同時に腎臓への負担軽減にも寄与します。日本人の平均食塩摂取量は約10gであるため、大幅な食生活の見直しが必要となります。なお、効果的な減塩のためには、調味料の使用量を段階的に減らし、だしや香辛料、酸味を活用して味付けの工夫を行ってください。具体的には、加工食品や外食には多量の塩分が含まれているため、これらの摂取頻度を減らし、新鮮な食材を使った手作り料理を心がけることが重要です。また、カリウムを多く含む野菜や果物の摂取は、ナトリウムの排泄を促進し降圧効果を高めますが、腎機能低下がある場合は高カリウム血症のリスクを考慮して摂取量を調整する必要があります。
糖尿病性腎症におけるタンパク質制限との両立
糖尿病性腎症の進行期では、腎機能を保護するためにタンパク質の摂取制限が必要となり、一般的には体重1kgあたり0.8-1.0g程度に制限されます。この制限と減塩療法を両立させるには、質の高いタンパク質源の選択と調理法の工夫が重要です。具体的には、魚類、鶏肉、卵、大豆製品などの良質なタンパク質を適量摂取し、同時に塩分を抑えた調理法を取り入れることが推奨されます。また、タンパク質制限によって食事の満足感が低下しがちですが、野菜や穀類を中心とした食事構成によってカロリー不足を補い、栄養バランスを維持することが求められます。さらに、リンの過剰摂取にも注意が必要であり、加工肉やインスタント食品の摂取は控えるようにします。管理栄養士と連携し、患者の嗜好や生活スタイルを考慮した個別化された食事療法を継続することで、減塩とタンパク質制限の両立が可能となります。
運動療法と体重管理の注意点
糖尿病性腎症を合併する高血圧患者における運動療法は、腎機能レベルを考慮した安全な範囲で実施する必要があります。軽度から中等度の腎機能低下(eGFR 30mL/min/1.73m²以上)では、週3-5回、1回30-60分の有酸素運動が推奨されます。具体的には、ウォーキング、軽いジョギング、サイクリング、水中歩行などの低強度から中強度の運動が適しており、最大心拍数の50-70%程度の強度で行ってください。なお、高度な腎機能低下がある場合には、運動強度をさらに制限し、理学療法士や運動指導士の監督下で、個別化されたプログラムを実施することが望ましいとされています。また、体重管理においては急激な減量が腎機能の悪化を招く可能性があるため、月に1-2kg程度の緩やかな減量を目標としてください。さらに、運動前後の血圧測定や脱水の予防、過度な疲労の回避も重要です。めまい、息切れ、動悸などの症状が現れた場合には、直ちに運動を中止してください。定期的な腎機能の検査により運動の安全性を評価し、病状の進行に応じて運動プログラムを柔軟に見直すことが求められます。
早期発見のための検査と症状チェック
糖尿病性腎症と高血圧は初期段階では自覚症状に乏しく、発見が遅れると不可逆的な腎機能低下を招く可能性があります。ここでは、糖尿病性腎症の早期発見に必要な「検査項目」と「症状」について解説します。
定期的な尿検査と血圧測定の重要性
糖尿病患者における糖尿病性腎症のスクリーニングには、年1回以上の尿中アルブミン測定および血清クレアチニンを用いたeGFRの算出が不可欠です。なかでも、尿中アルブミン排泄量は腎症の最も早期に現れる指標であり、微量アルブミン尿(30-299mg/g・Cr)の段階で発見することにより、適切な治療介入を通じて顕性腎症への進行を予防することが可能となります。また、アルブミン測定は一般に随時尿によって行われますが、より正確な評価を行うためには、24時間蓄尿あるいは早朝第一尿での測定が推奨されます。なお、血圧測定においては、診察室血圧だけでなく家庭血圧の併用が重要です。糖尿病患者では自律神経障害により血圧変動が大きく、診察室での単発測定のみでは正確な評価が困難なことがあります。そのため、家庭血圧は朝夕2回ずつ、1週間以上継続して測定し、平均値で評価することが望まれます。さらに、24時間血圧測定(ABPM)によって夜間高血圧や早朝高血圧の把握が可能となり、血圧管理の精度が高まり、腎症進行リスクの適切な評価に資することができます。
微量アルブミン尿や蛋白尿の意味と対処法
微量アルブミン尿は糖尿病性腎症の最も早期の徴候であり、この段階での発見と治療開始が腎症の進行抑制において極めて重要です。正常では、尿中アルブミン排泄量は30mg/g・Cr未満ですが、30-299mg/g・Crの微量アルブミン尿期では糸球体の軽度障害が既に始まっています。この段階では血糖管理の強化とACE阻害薬(アンジオテンシン変換酵素阻害薬)またはARB(アンジオテンシンII受容体拮抗薬)の導入により、腎機能の改善や正常化が期待できる場合があります。一方で、顕性蛋白尿期(300 mg/g・Cr以上)に進行すると、糸球体硬化が進行し、腎機能低下が顕著になります。この段階では、蛋白尿の程度が腎機能低下の速度と相関するため、蛋白尿の減少を治療目標として設定することが重要です。特に、蛋白尿が50%以上減少することで、腎機能低下の進行を著しく抑制できるとされています。そのため、定期的な尿検査により蛋白尿の推移をモニタリングし、増加傾向が認められる場合には治療の強化を検討する必要があります。また、蛋白尿が急激に増加した場合には、他の腎疾患の合併が疑われることがあり、このようなケースでは腎生検による確定診断が求められることもあります。
受診すべき症状と緊急性の判断基準
糖尿病性腎症の進行に伴い現れる症状には、浮腫、息切れ、倦怠感、食欲不振、悪心・嘔吐などがあります。これらの症状は腎機能低下による体液貯留や尿毒症の徴候として現れるため、出現した場合は速やかな医療機関受診が必要です。特に急激な体重増加(1週間で2kg以上)や下肢浮腫の出現は心不全や腎機能急性悪化の可能性があり、緊急性が高い症状として認識すべきです。なお、血圧に関連する症状では、頭痛、めまい、視野異常、胸痛などの高血圧緊急症の徴候に注意が必要です。収縮期血圧が180mmHg以上または拡張期血圧が120mmHg以上で、これらの症状を伴う場合は高血圧緊急症として直ちに救急受診が必要となります。また、尿量の急激な減少(1日400mL未満)、血尿の出現、発熱を伴う側腹部痛なども腎機能急性悪化や尿路感染症の可能性があるため、早急な医療機関受診が推奨されます。定期受診時には血圧手帳や症状日記を持参し、医師と情報共有することが適切な治療方針決定に重要です。
まとめ|血圧管理で糖尿病性腎症の進行を防ぐために
糖尿病性腎症における血圧管理は、腎機能保持と心血管疾患予防において極めて重要な治療戦略です。高血糖により生じる血管障害と腎機能低下による体液貯留が相互に影響し合い、高血圧の発症と腎症の進行を加速させる悪循環を形成するため、早期からの包括的なアプローチが不可欠となります。腎症初期では130/80mmHg未満、顕性蛋白尿期では125/75mmHg未満という病期別の厳格な血圧管理により、糸球体内圧の低下と蛋白尿の減少が期待できます。また、ACE阻害薬(アンジオテンシン変換酵素阻害薬)やARB(アンジオテンシンII受容体拮抗薬)を第一選択薬とし、必要に応じてカルシウム拮抗薬や利尿薬を併用することで、降圧効果と腎保護効果の両立が実現されます。さらに、生活習慣改善も薬物療法と同等の重要性を持ちます。1日6g未満の減塩療法、腎機能レベルに応じたタンパク質制限、安全な範囲での運動療法と体重管理により、降圧効果の向上と腎機能保護が図られるため、根気強く継続することが求められます。なお、当院では、患者一人ひとりの状態に合わせた総合的な治療を提供しています。糖尿病の初期段階から進行した症例まで幅広く対応しておりますので、糖尿病の症状に心当たりのある方、もしくは健康診断などで血圧値の異常を指摘された方などいらっしゃいましたら、お気軽にご相談ください。
当日の順番予約はこちらから
2025.06.25
糖尿病患者の高血圧治療と降圧目標について|ガイドラインに基づく血圧管理方法も解説
内科に関する記事です。
この記事では「糖尿病患者の高血圧治療と降圧目標」について解説します。後半部分では「血圧を下げる生活習慣改善のポイント」について解説しておりますので、ぜひ最後までご覧ください。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
降圧目標とは
糖尿病患者の高血圧治療が重要な理由
糖尿病患者の降圧目標値について
適切な降圧治療で防げる糖尿病合併症
糖尿病患者の効果的な血圧測定と記録法
糖尿病患者に適した降圧薬の選び方
血圧を下げる生活習慣改善のポイント
まとめ:降圧目標達成で合併症リスクを減らすために
降圧目標とは
降圧目標とは、高血圧患者において心血管疾患や脳血管疾患などの合併症を予防するために設定される、治療によって到達すべき血圧値の指標です。これは単に血圧を下げることを目的とするのではなく、患者の生命予後を改善し、生活の質を向上させることを最終的な目標としています。一般的に収縮期血圧130mmHg未満、拡張期血圧80mmHg未満が基本的な降圧目標として設定されますが、患者の年齢、併存疾患、臓器障害の有無によって個別化が必要です。特に糖尿病患者では、細小血管症や大血管症のリスクが高いため、より厳格な血圧管理が推奨される場合があります。なお、降圧目標の設定には、患者の個別性を十分に考慮することが重要です。高齢者では過度の降圧による臓器血流低下のリスクを、若年者では将来の心血管リスクを総合的に評価し、最適な目標値を決定します。また、患者の生活背景や治療への理解度も考慮し、実現可能で持続可能な目標設定を行うことが治療成功の鍵となります。
糖尿病患者の高血圧治療が重要な理由
糖尿病と高血圧はともに生活習慣病として知られていますが、これらが合併した場合の影響は単純な足し算以上に深刻となります。ここでは、糖尿病患者における「高血圧治療の重要性」について解説いたします。
糖尿病と高血圧の合併による心血管リスク増加のメカニズム
糖尿病患者が高血圧を合併すると、心血管疾患のリスクは相乗的に増加します。高血糖状態では血管内皮細胞の機能が障害され、血管の拡張能力が低下し動脈硬化が促進されます。同時に高血圧による血管壁への持続的な圧力負荷が加わることで、血管壁の肥厚と硬化がさらに加速されます。また、糖尿病では血液粘度の増加や血小板凝集能の亢進により血栓形成傾向が高まっており、高血圧による血流の乱れがこれらの病態を悪化させます。さらに、両疾患は共通して酸化ストレスの増加と慢性炎症を引き起こし、血管内皮の損傷を通じて動脈硬化の進行を著しく加速させるのです。
適切な血圧管理が合併症予防に必要な根拠
大規模臨床試験により、糖尿病患者における厳格な血圧管理の有効性が実証されています。UKPDS試験では、糖尿病患者において収縮期血圧を10mmHg低下させることで、糖尿病関連死亡を15%、心筋梗塞を11%、脳卒中を13%減少させることが示されました。また、HOT試験では拡張期血圧を80mmHg未満に管理することで、心血管イベントが有意に減少することが確認されています。さらに、糖尿病性腎症の進行抑制においても血圧管理は極めて重要で、ACE阻害薬やARBを用いた血圧管理により、微量アルブミン尿の進行や腎機能低下を効果的に抑制できることが多数の研究で証明されています。
両疾患の相互作用と血管への影響
糖尿病と高血圧は相互に病態を悪化させる悪循環を形成します。高血糖は腎臓での糖再吸収を増加させ、体液貯留により血圧上昇を招きます。一方、高血圧は腎血流を減少させ、糖尿病性腎症の進行を加速し、さらなる血圧上昇をもたらします。なお、血管レベルでは、糖化最終産物の蓄積が血管壁の弾性を低下させ、高血圧による圧負荷と相まって血管硬化を促進します。また、両疾患はレニン・アンジオテンシン系の活性化を通じて、血管収縮と組織のリモデリングを引き起こし、臓器障害を進行させます。この複雑な病態連鎖を断ち切るためには、血糖管理と並行した積極的な血圧管理が不可欠なのです。
糖尿病患者の降圧目標値について
糖尿病患者における適切な血圧管理は、心血管疾患や腎症などの合併症予防において極めて重要な位置を占めています。ここでは、日本高血圧学会のガイドラインに基づく糖尿病患者の「具体的な降圧目標値」について解説いたします。
日本高血圧学会ガイドライン(JSH2019)の推奨目標値
JSH2019では、糖尿病患者の降圧目標として診察室血圧130/80mmHg未満、家庭血圧125/75mmHg未満を推奨しています。この目標設定は、糖尿病患者が非糖尿病患者と比較して心血管疾患リスクが2倍から4倍高いという疫学的事実に基づいています。従来の140/90mmHg未満という一般的な高血圧患者の目標値よりも厳格な設定となっており、これは糖尿病という疾患の特殊性を考慮した結果です。ただし、75歳以上の高齢糖尿病患者については、過度の降圧による臓器血流低下のリスクを考慮し、140/90mmHg未満という緩和された目標値が設定されています。また、蛋白尿を伴う糖尿病性腎症患者では、腎保護の観点からより厳格な管理が推奨される場合があります。
診察室血圧130/80mmHg未満の設定根拠と臨床データ
この厳格な降圧目標の設定根拠は、複数の大規模臨床試験によって支持されています。ACCORD-BP試験では、2型糖尿病患者において収縮期血圧を120mmHg未満に管理した群で、標準治療群(140mmHg未満)と比較して非致死性脳卒中が41%減少することが示されました。また、HOT試験の糖尿病患者サブグループ解析では、拡張期血圧を80mmHg未満に管理することで心血管イベントが51%減少し、特に心筋梗塞のリスクが大幅に低下することが確認されています。さらに、ADVANCE試験では、ペリンドプリル・インダパミド配合剤による積極的降圧により、大血管症および細小血管症の両方で有意な改善が認められ、130/80mmHg未満という目標値の妥当性が実証されています。
家庭血圧125/75mmHg未満を目指す重要性
家庭血圧測定は診察室血圧よりも日常の血圧変動をより正確に反映し、心血管予後との相関も強いことが知られています。糖尿病患者では自律神経障害により血圧変動が大きくなりやすく、診察室では正常でも家庭血圧が高値を示す仮面高血圧の頻度が高いことが報告されています。なお、J-HOP研究では、家庭血圧が診察室血圧よりも心血管イベント予測において優れていることが示されており、特に糖尿病患者では家庭血圧125/75mmHg未満を維持することで、腎機能悪化の抑制効果が期待できます。また、患者自身による血圧モニタリングは治療への参加意識を高め、服薬アドヒアランスの向上にもつながるため、血圧管理における重要なツールとして位置づけられています。
適切な降圧治療で防げる糖尿病合併症
糖尿病患者において適切な血圧管理は、様々な合併症の発症・進行を効果的に防ぐ重要な治療戦略です。血糖管理と並行した積極的な降圧治療により、腎症、網膜症、心血管疾患などの深刻な合併症を予防できることが多くの臨床研究で実証されています。ここでは、降圧治療による「合併症予防効果」について解説いたします。
腎症進行抑制と血圧コントロールの関係
糖尿病性腎症は糖尿病の最も重篤な合併症の一つであり、適切な血圧管理はその進行抑制において決定的な役割を果たします。腎臓では糸球体内圧の上昇が腎機能悪化の主要因となりますが、血圧コントロールにより糸球体内圧を低下させることで腎保護効果が得られます。RENAAL試験では、ARBによる治療で血圧を平均144/82mmHgから140/78mmHgに低下させることで、腎症進行リスクが25%減少し、透析導入リスクが28%低下することが示されました。また、IDNT試験では、糖尿病性腎症患者においてイルベサルタンによる治療により、血清クレアチニン倍増リスクが33%、末期腎不全リスクが23%減少することが確認されています。特にACE阻害薬やARBは、降圧効果に加えて腎保護作用を有しており、微量アルブミン尿段階からの早期介入が重要とされています。
糖尿病網膜症リスク低減のための血圧管理
糖尿病網膜症は糖尿病患者の失明原因として最も頻度が高く、血圧管理による予防効果が期待される合併症です。網膜血管は細小血管であり、高血圧による血管壁への圧負荷が直接的に血管内皮障害を引き起こし、血管透過性の亢進や新生血管の形成を促進します。UKPDS試験では、厳格な血圧管理(平均144/82mmHg対154/87mmHg)により、網膜症の進行が34%抑制され、視力低下リスクが47%減少することが示されました。また、ADVANCE試験でも、ペリンドプリル・インダパミド配合剤による降圧治療で、新規糖尿病網膜症の発症が21%減少し、既存網膜症の進行も有意に抑制されることが確認されています。特に収縮期血圧130mmHg未満の維持は、網膜症の発症・進行予防において重要な目標値とされており、定期的な眼底検査と並行した血圧管理が推奨されています。
脳卒中・心筋梗塞予防における血圧管理の重要性
糖尿病患者の心血管疾患リスクは非糖尿病患者の2-4倍高く、適切な血圧管理による予防効果は極めて大きいものです。ADVANCE試験では、積極的降圧治療により主要心血管イベントが9%、心血管死亡が18%減少し、特に脳卒中リスクが21%低下することが示されました。また、HOT試験の糖尿病患者サブグループでは、拡張期血圧を90mmHgから80mmHg未満に管理することで、心血管イベントが51%減少し、心筋梗塞による死亡リスクが67%低下することが確認されています。ACCORD-BP試験では、収縮期血圧120mmHg未満への厳格管理により非致死性脳卒中が41%減少し、総脳卒中リスクも有意に低下しました。これらの結果は、糖尿病患者において130/80mmHg未満という厳格な降圧目標の妥当性を支持する重要な根拠となっており、早期からの積極的な血圧管理が生命予後の改善に直結することを示しています。
糖尿病患者の効果的な血圧測定と記録法
糖尿病患者における血圧管理では、正確な測定と継続的な記録が治療成功の鍵となります。診察室での測定だけでなく、日常生活における血圧変動を把握することで、より効果的な治療方針を立てることができます。ここでは、糖尿病患者に適した「血圧測定法」と「記録方法」について解説いたします。
診察室血圧と家庭血圧の両方を活用する意義
糖尿病患者では診察室血圧と家庭血圧の両方を測定することで、より包括的な血圧評価が可能となります。診察室血圧は標準化された環境での測定値として治療判断の基準となりますが、白衣高血圧や仮面高血圧の存在により、日常の血圧状態を正確に反映しない場合があります。特に糖尿病患者では自律神経障害により血圧変動が大きくなりやすく、仮面高血圧の頻度が高いことが知られています。なお、家庭血圧測定により、早朝高血圧や夜間高血圧などの診察室では発見できない血圧異常を検出でき、これらは心血管イベントの強い予測因子となります。また、治療効果の評価においても、家庭血圧は薬物治療による24時間の降圧効果をより正確に反映し、服薬タイミングの最適化や薬剤選択に重要な情報を提供します。両者を組み合わせることで、個々の患者に最適化された血圧管理が実現できるのです。
正確な家庭血圧測定のポイントと記録方法
正確な家庭血圧測定のためには、適切な測定環境と方法の遵守が不可欠です。測定は静かな環境で、椅子に座り背もたれに背中をつけて5分間安静にした後に行います。カフは心臓と同じ高さに位置させ、上腕式血圧計を使用することが推奨されます。測定タイミングは起床後1時間以内と就寝前の2回とし、各回2度測定してその平均値を記録します。なお、記録には測定日時、血圧値、脈拍数に加えて、服薬状況、体調、ストレス状況なども併記することで、血圧変動の要因分析が可能となります。最近では血圧計とスマートフォンアプリを連携させることで、自動的にデータが蓄積され、グラフ化やトレンド分析も容易に行えるようになっています。
血糖値と血圧の同時管理で得られる効果
血糖値と血圧を同時に管理することで、相乗的な治療効果が期待できます。両者は密接に関連しており、高血糖は血管内皮機能を障害し血圧上昇を招く一方、高血圧は腎血流を低下させ血糖コントロールを悪化させる悪循環を形成します。同時管理により、患者は自身の病態をより包括的に理解し、生活習慣改善への動機づけが強化されます。実際に、血糖値と血圧の関連性を記録により可視化することで、食事内容や運動量が両方の指標に与える影響を実感でき、セルフケア能力の向上につながります。また、医療者側も両方のデータを総合的に評価することで、薬物治療の最適化や合併症リスクの早期発見が可能となります。特にACE阻害薬やARBなどは血圧と血糖の両方に好影響を与えるため、同時管理により薬剤選択の精度も向上し、治療効果の最大化が図れるのです。
糖尿病患者に適した降圧薬の選び方
糖尿病患者の降圧治療では、単に血圧を下げるだけでなく、腎保護効果や心血管保護効果を考慮した薬剤選択が重要となります。患者の併存疾患、腎機能、年齢などを総合的に評価し、個別化された治療戦略を立てることが求められます。ここでは、糖尿病患者における「降圧薬の適切な選択方法」について解説いたします。
腎保護作用のあるRA系抑制薬(ACE阻害薬・ARB)の効果
ACE阻害薬とARB(アンジオテンシン受容体拮抗薬)は、糖尿病患者における第一選択薬として位置づけられています。これらの薬剤はレニン・アンジオテンシン系を抑制することで、降圧効果に加えて強力な腎保護作用を発揮します。糸球体輸出細動脈を選択的に拡張させることで糸球体内圧を低下させ、蛋白尿の減少と腎機能保持効果をもたらします。RENAAL試験では、ロサルタンにより腎症進行リスクが25%減少し、IDNT試験ではイルベサルタンで末期腎不全リスクが23%低下することが示されました。また、MICRO-HOPE試験ではラミプリルが心血管イベントを25%減少させ、糖尿病患者での心血管保護効果も確認されています。なお、両薬剤の効果に大きな差はありませんが、ACE阻害薬では乾性咳嗽の副作用が10-15%に認められるため、咳嗽が問題となる場合はARBへの変更が推奨されます。
カルシウム拮抗薬や利尿薬の併用と注意点
RA系抑制薬単剤で目標血圧に到達しない場合、カルシウム拮抗薬や利尿薬との併用が推奨されます。カルシウム拮抗薬は強力な降圧効果を有し、特にジヒドロピリジン系は末梢血管拡張により効果的な血圧低下をもたらします。アムロジピンやニフェジピン徐放剤は糖尿病患者でも安全に使用でき、ASCOT試験では心血管イベント抑制効果も確認されています。ただし、短時間作用型は血圧の急激な変動を引き起こす可能性があるため避けるべきです。なお、利尿薬については、サイアザイド系およびサイアザイド類似利尿薬が有効ですが、血糖値や電解質への影響に注意が必要です。これらの薬剤は血糖値を軽度上昇させる可能性があるため、血糖管理状況を慎重にモニタリングしながら使用します。また、低カリウム血症は糖尿病患者では不整脈リスクを高めるため、定期的な電解質チェックが不可欠です。利尿薬使用時はACE阻害薬やARBとの併用により、カリウム保持効果が期待できます。
糖尿病患者に配慮した降圧薬選択の考え方
糖尿病患者の降圧薬選択では、血圧降下効果だけでなく、代謝への影響、腎機能、併存疾患を総合的に評価することが重要です。第一選択はRA系抑制薬とし、腎機能や蛋白尿の程度に応じてACE阻害薬またはARBを選択します。目標血圧達成のため多くの患者で併用療法が必要となり、その際はカルシウム拮抗薬または利尿薬を第二選択として追加します。β遮断薬は血糖値に対する影響や低血糖症状のマスキング作用があるため、心疾患合併例以外では慎重に使用します。なお、高齢者では起立性低血圧のリスクを考慮し、緩徐な降圧を心がけ、過度の降圧による臓器血流低下を避けます。また、患者の服薬アドヒアランス向上のため、1日1回投与の長時間作用型製剤や配合剤の活用も重要な選択肢となります。定期的な腎機能検査、電解質測定、血糖値モニタリングにより、薬剤の効果と安全性を継続的に評価し、必要に応じて治療の調整を行うことが糖尿病患者の降圧治療成功の鍵となります。
血圧を下げる生活習慣改善のポイント
糖尿病患者における血圧管理では、薬物療法と並行して生活習慣改善が不可欠です。適切な食事療法、運動療法、体重管理により、降圧効果だけでなく血糖コントロールの改善も期待できます。ここでは、糖尿病患者が実践すべき具体的な「生活習慣改善方法」について解説いたします。
減塩(6g/日未満)の具体的な実践方法
減塩は最も効果的な非薬物療法の一つであり、塩分摂取量を6g/日未満に制限することで収縮期血圧を2-8mmHg低下させることができます。実践には段階的なアプローチが重要で、まず現在の塩分摂取量を把握することから始めます。日本人の平均塩分摂取量は約10gであるため、まず8g程度への減塩から開始し、徐々に目標値に近づけていきます。具体的な方法として、調理時の塩や醤油を半分に減らし、代わりに酢、レモン汁、香辛料、ハーブを活用して味付けを工夫します。なお、加工食品や外食には多量の塩分が含まれているため、食品表示を確認し、ナトリウム量400mg(塩分1g相当)以下の商品を選択してください。また、カリウムを豊富に含む野菜や果物の摂取を増やすことで、ナトリウムの排泄を促進し降圧効果を高めることができます。ただし、糖尿病性腎症で腎機能が低下している患者では、カリウム摂取制限が必要な場合があるため、医師との相談が必要です。
糖尿病と高血圧の両方に効果的な運動療法
運動療法は血圧と血糖値の両方を改善する理想的な治療法です。有酸素運動を週3回以上、1回30分以上行うことで収縮期血圧を4-9mmHg低下させ、同時にHbA1cを0.6-0.7%改善できることが報告されています。推奨される運動は中強度の有酸素運動で、最大心拍数の50-70%程度の強度が適切です。具体的には早歩き、水中歩行、サイクリング、軽いジョギングなどが挙げられます。なお、運動開始前には血糖値を測定し、70mg/dL未満の場合は補食を摂取してから開始してください。また、レジスタンストレーニング(筋力トレーニング)も週2-3回取り入れることで、インスリン感受性の改善と基礎代謝の向上が期待できます。さらに、運動後の血糖値低下作用は12-24時間続くため、定期的な運動習慣の確立が重要です。運動療法開始時は医師と相談の上、心電図検査や運動負荷試験を行い、安全性を確認してから段階的に強度を上げていくことが推奨されます。
食事内容の見直しと体重管理の重要性
体重管理は、血圧および血糖値の両方に大きな影響を与える重要な要素です。体重を1kg減少させることで収縮期血圧は約1mmHg低下し、BMIを1kg/m²減少させることでHbA1cが0.1〜0.2%改善するとされています。糖尿病患者の理想体重はBMI22kg/m²程度とされていますが、現実的な目標としては、現在の体重の5〜10%減量から開始することが推奨されます。食事療法では、総エネルギー摂取量の適正化に加え、食事内容の質的改善が重要です。DASH食(野菜、果物、全粒穀物、低脂肪乳製品を中心とした食事パターン)は、血圧を8〜14mmHg低下させる効果があり、同時に血糖コントロールの改善にも寄与します。また、飽和脂肪酸の摂取を制限し、不飽和脂肪酸を中心とした脂質摂取に切り替えることや、食物繊維が豊富な食品の選択により、血管機能の改善と血糖値の安定化が期待されます。なお、アルコール摂取は、男性で日本酒1合、女性ではその半量以下に制限し、過度の飲酒は血圧上昇や血糖コントロール悪化の原因となるため注意が必要です。食事記録をつけることで自身の食習慣を客観的に把握し、継続的な改善につなげることが可能です。
まとめ:降圧目標達成で合併症リスクを減らすために
糖尿病患者における適切な血圧管理は、深刻な合併症を予防し、長期的な生活の質を維持するための重要な治療戦略です。降圧目標の達成により、腎症、網膜症、心血管疾患などのリスクを大幅に軽減できることが数多くの臨床研究で実証されています。ここでは、効果的な血圧管理を実現するための「包括的なアプローチ」について解説いたします。
糖尿病患者の血圧管理が合併症予防に重要な理由
糖尿病と高血圧の合併は、単独疾患の場合と比較して合併症リスクを指数関数的に増加させます。高血糖による血管内皮障害と高血圧による血管壁への持続的圧負荷が相互に作用し、動脈硬化の進行を著しく加速させるためです。特に細小血管症である腎症と網膜症では、血圧管理の効果が顕著に現れます。UKPDS試験では、収縮期血圧を10mmHg低下させることで糖尿病関連死亡が15%、脳卒中が13%減少し、ADVANCE試験では主要心血管イベントが9%、心血管死亡が18%減少することが示されました。また、腎保護の観点では、血圧を130/80mmHg未満に管理することで糸球体内圧が低下し、蛋白尿の進行が抑制されます。これらの効果は血糖管理と独立しており、HbA1cが良好にコントロールされている患者でも血圧管理による追加的な合併症予防効果が得られることが重要な特徴です。早期からの積極的な血圧管理により、不可逆的な臓器障害を予防し、患者の長期予後を大幅に改善できるのです。
目標達成のための医療機関との連携ポイント
降圧目標の確実な達成には、患者と医療機関の密接な連携が不可欠です。まず、家庭血圧測定の実施と正確な記録が基本となります。診察時には血圧手帳や測定データを持参し、医師と血圧変動パターンを共有することで、最適な治療調整が可能となります。服薬アドヒアランスの維持も重要な要素であり、薬剤の効果や副作用について十分な理解を深め、疑問点は積極的に質問することが推奨されます。なお、定期受診では、血圧値だけでなく腎機能検査、眼底検査、心電図検査などの合併症スクリーニングを確実に受けることで、早期発見・早期治療につなげます。また、生活習慣の変化や体調変化があった際は、予定外でも医療機関に相談することが重要です。薬剤調整は段階的に行われるため、目標達成まで数回の受診が必要な場合があります。患者自身も血圧管理の重要性を理解し、治療に積極的に参加する姿勢を持つことで、医療者との良好なパートナーシップが構築され、治療効果の最大化が図れます。
クリニックでの糖尿病・高血圧総合管理の特徴
内科クリニックでの総合管理は、個々の患者に最適化された包括的ケアを提供する特徴があります。血糖値と血圧の両方を同時にモニタリングすることで、相互関係を考慮した治療方針を立てることができます。例えば、ACE阻害薬やARBは血圧と血糖の両方に好影響を与えるため、これらの薬剤を中心とした治療戦略が構築されます。また、管理栄養士による栄養指導では、減塩と糖質管理を組み合わせた食事療法が提供され、運動療法についても血糖値と血圧の両方を考慮した個別プログラムが作成されます。さらに、定期検査では、HbA1cと血圧値の推移を総合的に評価し、必要に応じて薬剤調整や生活指導の強化を行います。なお、当院では、患者一人ひとりの状態に合わせた総合的な治療を提供しています。糖尿病の初期段階から進行した症例まで幅広く対応しておりますので、糖尿病の症状に心当たりのある方、もしくは健康診断などで血圧値の異常を指摘された方などいらっしゃいましたら、お気軽にご相談ください。
当日の順番予約はこちらから
2025.06.10
糖尿病と高血圧の薬物療法|血管を守る効果的な治療の進め方
内科に関する記事です。
この記事では「糖尿病と高血圧の薬物療法」について解説します。後半部分では「糖尿病と高血圧の薬をうまく使いこなすコツ」について解説しておりますので、ぜひ最後までご覧ください。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
糖尿病と高血圧が重なると危険な理由
糖尿病患者の血圧管理目標と測定の大切さ
適切な血圧コントロールで守れる大切な臓器機能
糖尿病患者に効果的な降圧薬の選び方
糖尿病と高血圧の両方に効く新世代の薬剤
状態別・タイプ別の薬物療法アプローチ
糖尿病と高血圧の薬をうまく使いこなすコツ
まとめ:血管を守る薬物療法を成功させるために
糖尿病と高血圧が重なると危険な理由
まずは「糖尿病と高血圧が重なると危険な理由」について解説します。
糖尿病と高血圧の併存メカニズムと相互影響
糖尿病と高血圧の併存は偶然ではなく、密接な病態生理学的関連性があります。高血糖状態が続くと、血液中の糖分が血管壁に蓄積し、血管の弾性を低下させて血圧上昇を招きます。同時に、糖尿病による腎機能低下は体内の水分・塩分調節機能を障害し、さらなる血圧上昇の原因となります。一方、高血圧は血管内皮機能を悪化させ、インスリン抵抗性を増強させることで血糖コントロールを困難にします。この悪循環により、両疾患は相互に症状を悪化させ、治療抵抗性を示すようになります。なお、メタボリックシンドロームの基盤となる内臓脂肪蓄積も、両疾患の発症と進行に深く関与しています。
両疾患による血管ダメージと動脈硬化促進の仕組み
糖尿病と高血圧の併存は、血管系に対して相加的かつ相乗的な損傷効果をもたらします。高血糖は血管内皮細胞を直接障害し、一酸化窒素の産生を減少させて血管拡張能力を低下させます。同時に、糖化反応により生成される終末糖化産物(AGEs)が血管壁に蓄積し、炎症反応を惹起して動脈硬化を促進します。高血圧による持続的な血管壁への機械的ストレスは、これらの変化をさらに加速させます。結果として、大血管では粥状動脈硬化が進行し、小血管では硝子様変性や血管壁肥厚が生じます。このような血管病変は全身の臓器に影響を及ぼし、特に心臓、脳、腎臓、網膜などの重要臓器における微小循環障害を引き起こし、不可逆的な機能低下をもたらします。
薬物療法と生活改善の組み合わせによる治療効果
糖尿病と高血圧の併存例では、単一疾患への治療アプローチでは限界があり、包括的な治療戦略が必要です。例えば、薬物療法では血糖降下薬とACE阻害薬またはARBを中心とした降圧薬の組み合わせが基本となります。また、SGLT2阻害薬やGLP-1受容体作動薬など、心血管保護効果を有する新しい糖尿病治療薬の活用も重要です。しかし、薬物療法だけでは不十分であるため、食事療法による適切なカロリー制限と塩分制限、定期的な有酸素運動による体重管理とインスリン感受性改善が不可欠です。さらに、禁煙や節酒といった生活習慣の是正も血管保護効果を高めます。患者教育を通じた自己管理能力の向上と、医療チームによる継続的なサポートにより、薬物療法と生活改善の相乗効果を最大化することができます。
糖尿病と高血圧の併存は、単なる疾患の重複以上に深刻な健康リスクをもたらします。両疾患は相互に悪影響を及ぼし合い、血管系に不可逆的な損傷を与えて致命的な合併症の発症率を著しく高めます。しかし、病態の理解に基づいた適切な薬物療法と生活習慣改善の組み合わせにより、疾患の進行を抑制し、合併症の予防が可能です。早期発見・早期治療の重要性を認識し、患者と医療従事者が協力して包括的な治療に取り組むことが、健康な生活の維持につながります。
糖尿病患者の血圧管理目標と測定の大切さ
糖尿病患者にとって血圧管理は血糖コントロールと同様に重要な治療の柱です。ここでは、糖尿病患者の「血圧管理目標」と「測定の大切さ」について解説します。
診察室血圧目標(130/80mmHg未満)と設定根拠
糖尿病患者の診察室血圧目標は130/80mmHg未満に設定されており、これは一般的な高血圧患者の目標値140/90mmHg未満よりも厳格な基準となっています。この厳しい目標設定には明確な医学的根拠があります。大規模臨床試験HOT研究では、糖尿病患者において拡張期血圧を80mmHg未満に管理することで、心血管イベントの発生率が有意に減少することが証明されました。また、収縮期血圧130mmHg未満の維持により、糖尿病性腎症の進行抑制効果も確認されています。ただし、75歳以上の高齢者や冠動脈疾患を有する患者では、過度の降圧により臓器血流が低下するリスクもあるため、個々の患者状態を十分評価した上で、140/90mmHg未満という緩和された目標を適用する場合もあります。
家庭血圧測定の重要性と目標値(125/75mmHg未満)
家庭血圧測定は糖尿病患者の血圧管理において診察室血圧よりも重要な指標とされています。診察室では緊張や白衣高血圧により実際よりも高い値が測定されることが多く、日常生活での真の血圧レベルを把握するには家庭血圧が不可欠です。糖尿病患者の家庭血圧目標値は125/75mmHg未満で、診察室血圧よりも5mmHg低く設定されています。この目標値は、家庭血圧が心血管予後をより正確に予測することから決定されました。なお、測定は朝と夜の2回、起床後1時間以内と就寝前に各2回ずつ行い、その平均値を記録します。また、測定前には5分間の安静を保ち、カフェイン摂取や入浴は避けることが重要です。継続的な家庭血圧測定により、薬物療法の効果判定や生活習慣改善の成果を客観的に評価できます。
血圧と血糖値の記録方法と自己管理のコツ
効果的な自己管理には、血圧と血糖値の系統的な記録が欠かせません。血圧手帳や血糖測定器のメモリー機能、スマートフォンアプリなどを活用して、測定値と測定時刻、体調や服薬状況を一元管理することをお勧めします。また、記録の際は、血圧については朝晩の平均値と最高・最低値を、血糖値については食前・食後の変動パターンを把握することが重要です。さらに、異常値が続く場合は、食事内容や運動量、ストレス状況なども併せて記録し、変動要因を分析します。なお、月に一度は記録をグラフ化して傾向を視覚的に確認し、目標値からの乖離があれば主治医と相談して治療方針を調整してください。自己管理は決して一人で行うものではなく、医療チーム全体でサポートすることが成功の秘訣です。
適切な血圧コントロールで守れる大切な臓器機能
高血圧と高血糖の相乗効果により、腎臓、心臓、眼などの臓器では微小血管から大血管まで広範囲にわたる血管障害が進行し、不可逆的な機能低下を招きます。しかし、適切な血圧コントロールにより、これらの臓器合併症の発症を大幅に遅延させ、既存の病変の進行を著明に抑制することが可能です。ここでは、血圧管理の重要性について解説します。
腎機能保護と厳格な血圧管理の関係性
糖尿病性腎症は透析導入の最大の原因であり、その進行を阻止するには厳格な血圧管理が不可欠です。腎臓の糸球体は高血圧によって直接的な圧負荷を受け、糸球体硬化症や間質線維化が促進されます。特に、糸球体内圧の上昇は糸球体基底膜の肥厚およびメサンギウム細胞の増殖を引き起こし、濾過機能の段階的な低下をもたらすため、注意が必要です。なお、RENAAL研究では、ARBによる降圧治療により腎機能低下の速度が30〜40%抑制されることが実証されており、血圧の目標値は130/80mmHg未満、蛋白尿を伴う場合にはさらに厳格な125/75mmHg未満が推奨されています。ACE阻害薬やARBは血圧降下作用に加え、糸球体内圧を選択的に低下させる腎保護効果を有するため、第一選択薬として位置づけられています。早期からの積極的な介入により、透析導入を数年から十数年遅延させることが可能です。
心血管イベント予防のための血圧管理
糖尿病患者の心血管疾患による死亡率は、非糖尿病者の2〜4倍高く、血圧管理はその予防の要となります。高血圧は左室肥大、冠動脈硬化、頸動脈硬化を促進し、心筋梗塞や脳卒中のリスクを指数関数的に増大させます。UKPDS研究では、収縮期血圧を10mmHg低下させることで、心血管死亡率が15%、脳卒中発症率が44%減少することが示されました。また、ACCORD研究では、収縮期血圧を120mmHg未満に厳格に管理することで、心血管複合エンドポイントに有意な改善が認められています。なお、β遮断薬は心拍数の減少と心筋酸素消費量の低下により心保護効果を発揮し、カルシウム拮抗薬は冠血管拡張作用によって狭心症症状を改善します。さらに、利尿薬は体液貯留を是正し、心不全の予防に寄与します。多剤併用による段階的な降圧アプローチによって、心血管イベントの一次および二次予防効果を最大化することが可能です。
糖尿病網膜症の進行を抑える血圧レベル
糖尿病網膜症は成人の失明原因の上位を占める深刻な合併症ですが、適切な血圧管理により進行抑制が可能です。網膜血管は脳血管と同様に自動調節能を有する細動脈ですが、高血圧により血管壁の肥厚と内腔狭小化が生じ、網膜血流の不均一分布が生じます。その結果、網膜虚血により血管内皮増殖因子(VEGF)の分泌が亢進し、新生血管の形成と血管透過性の亢進が起こります。UKPDS研究では、拡張期血圧10mmHgの低下により網膜症進行リスクが13%減少することが証明されました。特に、既に網膜症を有する患者では、収縮期血圧130mmHg未満の維持により新生血管緑内障や硝子体出血などの重篤な合併症の発症を有意に抑制できます。なお、血圧管理と血糖管理の両方を適切に行うことで、網膜症による視力障害の進行を最小限に抑え、患者の生活の質を長期間維持することが可能となります。
糖尿病患者に効果的な降圧薬の選び方
糖尿病患者の降圧薬選択は、単純な血圧低下だけでなく、腎機能保護、心血管保護、血糖代謝への影響など多角的な観点から慎重に決定する必要があります。ここでは、「糖尿病患者に効果的な降圧薬の選び方」について解説します。
ACE阻害薬とARBの腎保護作用と選択基準
ACE阻害薬とARB(アンジオテンシンII受容体拮抗薬)は、糖尿病患者の第一選択降圧薬として位置づけられています。両薬剤ともレニン・アンジオテンシン系を阻害することで、糸球体内圧を選択的に低下させ、腎保護効果を発揮します。ACE阻害薬は、アンジオテンシン変換酵素を阻害してアンジオテンシンIIの生成を抑制し、同時にブラジキニンの分解を阻害することで血管拡張作用を増強します。一方、ARBはアンジオテンシンII受容体を直接阻害し、より選択的な作用を示します。なお、選択基準として、乾性咳嗽の副作用が問題となる場合はARBを、費用対効果を重視する場合はACE阻害薬を選択することが一般的です。また、微量アルブミン尿や蛋白尿が認められる場合には、腎保護効果がより明確に証明されているARBが推奨されます(血清クレアチニンが2mg/dL未満で、高カリウム血症のリスクが低い患者に適応となります)。
カルシウム拮抗薬と利尿薬の特徴と使い分け
カルシウム拮抗薬は血管平滑筋の収縮を抑制することで血管拡張をもたらし、強力な降圧効果を発揮する薬剤です。ジヒドロピリジン系は末梢血管拡張作用が強く、特に収縮期高血圧に効果的で、高齢糖尿病患者の第一選択薬として頻用されます。また、冠血管拡張作用により狭心症を併発している患者にも有効です。副作用として下肢浮腫や歯肉増生がありますが、ARBとの併用により浮腫は軽減される傾向があります。なお、利尿薬は体液量減少により降圧効果を示し、特に食塩感受性高血圧や心不全を合併する患者に適しています。サイアザイド系利尿薬は軽度の血糖上昇作用がありますが、低用量使用では臨床的に問題となることは稀です(インダパミドなどの新しい利尿薬は代謝への影響が少なく、糖尿病患者により適しています)。
β遮断薬使用時の注意点と適応条件
β遮断薬は糖尿病患者において慎重な使用が求められる降圧薬ですが、適切な適応のもとでは有用な薬剤です。主な適応は心筋梗塞既往、慢性心不全、頻脈性不整脈を併発する糖尿病患者です。カルベジロールやビソプロロールなどの第三世代β遮断薬は、血管拡張作用を併せ持ち、インスリン抵抗性への影響が少ないため糖尿病患者により適しています。なお、使用時の注意点として、低血糖症状のマスキング効果があるため、患者への十分な教育が必要です。特に、発汗以外の低血糖症状(動悸、振戦)が抑制されるため、血糖自己測定の重要性を強調する必要があります。また、末梢循環障害により下肢の冷感や間欠性跛行が悪化する可能性があるため、糖尿病性末梢動脈疾患を有する患者では慎重投与となります。気管支喘息や慢性閉塞性肺疾患の合併例では原則禁忌ですが、心選択性の高いβ遮断薬は使用可能な場合があります。
糖尿病と高血圧の両方に効く新世代の薬剤
近年の糖尿病治療薬の進歩は目覚ましく、血糖降下作用に加えて心血管保護効果や血圧低下作用を併せ持つ新世代の薬剤が相次いで登場しています。ここでは、「糖尿病と高血圧の両方に効く新世代の薬剤」について解説します。
SGLT2阻害薬の血圧低下作用とメカニズム
SGLT2阻害薬は腎臓の近位尿細管でのグルコース再吸収を阻害する新しい作用機序の糖尿病治療薬ですが、血糖降下作用と同時に有意な血圧低下効果を示します。その降圧メカニズムは多面的で、まず糖尿による浸透圧利尿作用により体液量が減少し、前負荷軽減による血圧低下が生じます。さらに、ナトリウム利尿作用により体内の塩分貯留が改善され、食塩感受性高血圧に特に効果的です。また、体重減少効果により肥満に伴う高血圧の改善も期待できます。EMPA-REG OUTCOME試験では、エンパグリフロジン投与により収縮期血圧が平均3〜5mmHg低下し、心血管死亡率が38%減少することが示されました。興味深いことに、この降圧効果は利尿薬とは異なり、レニン・アンジオテンシン系の活性化を伴わないため、ACE阻害薬やARBとの相性が良く、相加的な心腎保護効果が期待できます。なお、腎機能低下例でも使用可能で、慢性腎疾患の進行抑制効果も確認されています。
GLP-1受容体作動薬の心血管保護効果
GLP-1受容体作動薬は、インクレチンホルモンの作用を増強することで血糖依存性のインスリン分泌促進とグルカゴン分泌抑制をもたらす薬剤ですが、その効果は血糖コントロールにとどまりません。LEADER試験やSUSTAIN-6試験などの大規模心血管アウトカム試験により、リラグルチドやセマグルチドが心血管イベントを有意に抑制することが実証されました。その機序は複合的で、体重減少による肥満関連高血圧の改善、内皮機能改善による血管保護作用、抗炎症作用による動脈硬化抑制などが関与しています。また、胃内容排出遅延により食後血糖上昇が抑制され、血糖変動による血管内皮障害も軽減されます。加えて、週1回製剤の登場により患者の利便性が大幅に向上し、治療継続率の改善も期待されています。なお、血圧への直接的な影響は軽度ですが、心拍数のわずかな増加を伴うことがあるため、不整脈を有する患者では慎重な観察が必要です。膵炎の既往がある患者には禁忌ですが、適切な患者選択により安全に使用できます。
配合剤のメリットと服薬継続のしやすさ
糖尿病と高血圧を併発する患者では多剤併用療法が必要となることが多く、服薬アドヒアランスの低下が治療効果を制限する大きな要因となっています。この問題を解決する手段として、異なる作用機序を持つ薬剤を1錠に配合した配合剤の開発が進んでいます。ARBとカルシウム拮抗薬の配合剤は既に広く使用されており、相加的な降圧効果と副作用の相殺効果(ARBによる浮腫軽減)により、優れた治療成績を示します。さらに最近では、SGLT2阻害薬とDPP-4阻害薬の配合剤、GLP-1受容体作動薬とインスリンの配合製剤なども登場し、治療選択肢が拡充されています。配合剤使用により服薬錠数を半減できることが多く、患者の服薬負担軽減と治療継続率向上に大きく貢献します。また、薬剤費の削減効果も期待でき、医療経済学的観点からも有用です。ただし、個別調整の柔軟性に制限があるため、治療初期は単剤から開始し、安定後に配合剤への切り替えを検討するアプローチが推奨されます。
状態別・タイプ別の薬物療法アプローチ
糖尿病と高血圧の治療において「一律の治療法」は存在せず、患者一人ひとりの身体状況、年齢、合併症、生活環境に応じた医療が求められます。ここでは、「状態別・タイプ別の薬物療法アプローチ」について解説します。
腎機能低下患者の薬剤選択と注意点
慢性腎臓病を併発する糖尿病患者では、腎機能の程度に応じた慎重な薬剤選択が必要です。eGFRが60mL/min/1.73m²未満の中等度腎機能低下例では、メトホルミンの減量や中止を検討し、腎排泄型薬剤の用量調整が必須となります。SGLT2阻害薬はeGFR 30以上で使用可能ですが、開始後に一時的なeGFR低下を認めることがあるため、定期的な腎機能モニタリングが重要です。降圧薬については、ACE阻害薬やARBは腎保護効果があるものの、血清クレアチニンが「30%以上」上昇した場合は減量や中止を考慮します。高カリウム血症のリスクが高いため、定期的な電解質チェックが欠かせません。なお、カルシウム拮抗薬は腎機能に関係なく使用できるため、腎機能低下例の第一選択薬となることが多いです。また、利尿薬はeGFR 30未満ではループ利尿薬に変更し、脱水による腎機能悪化に注意が必要です。
高齢者の血圧管理目標と薬剤調整の考え方
75歳以上の高齢糖尿病患者では、過度の降圧による臓器血流低下や起立性低血圧のリスクを考慮し、個別化されたアプローチが必要です。血圧管理目標は、75歳未満では130/80mmHg未満であるのに対し、75歳以上では140/90mmHg未満と緩和されています。ただし、忍容性が良好な場合には130/80mmHg未満を目指すことも可能です。薬剤選択においては、ARBやカルシウム拮抗薬が第一選択となることが多く、ACE阻害薬による咳嗽は高齢者でより問題となりやすいため注意が必要です。なお、利尿薬は脱水リスクが高いため慎重に投与し、β遮断薬は徐脈や気管支収縮のリスクから避けられることが多いです。また、薬剤開始時は最小有効量から開始し、2週間ごとの緩やかな増量を原則としてください。多剤併用時には薬物相互作用や副作用の累積効果に注意し、定期的な薬剤の見直しを行ってください。認知機能低下がある場合には、服薬支援体制の整備と簡素化された処方レジメンの導入が重要です。
肥満を伴う患者の効果的な治療戦略
BMI 25以上の肥満を伴う糖尿病・高血圧患者では、体重減少効果を有する薬剤の積極的活用が治療成功の鍵となります。SGLT2阻害薬は糖尿による体重減少効果(平均2〜3kg)に加え、内臓脂肪減少による血圧改善効果も期待できるため、肥満例の第一選択薬として位置づけられます。GLP-1受容体作動薬は食欲抑制と胃内容排出遅延により、より強力な体重減少効果(平均3〜5kg)を示し、肥満関連高血圧の改善に有効です。従来薬では、メトホルミンの体重中性効果により体重増加を避けることができ、DPP-4阻害薬も体重に対して中性的です。一方、インスリンやSU薬、チアゾリジン薬は体重増加リスクがあるため、肥満例では慎重な使用が求められます。また、降圧薬では、利尿薬による体液減少効果やACE阻害薬・ARBによる代謝改善効果が有用です。生活習慣介入との組み合わせにより、薬物療法単独以上の相乗効果が期待でき、5〜10%の体重減少により血圧は5〜20mmHg低下することが報告されています。
糖尿病と高血圧の薬をうまく使いこなすコツ
薬剤の効果を最大限に引き出し、副作用を最小限に抑えるためには、ただ処方された薬を飲むだけではなく、薬剤の特性を理解し、適切な服薬方法を身につけることが重要です。ここでは、「糖尿病と高血圧の薬をうまく使いこなすコツ」をご紹介します。
複数薬剤の相互作用と効果的な組み合わせ
糖尿病と高血圧の治療では、血糖降下薬と降圧薬の併用が基本となりますが、薬剤の組み合わせにより相乗効果や相殺効果が生じることを理解する必要があります。ACE阻害薬やARBは血糖値にほぼ影響を与えず、むしろインスリン感受性を改善する傾向があるため、糖尿病患者に理想的な降圧薬です。一方、利尿薬は軽度の血糖上昇を起こす可能性がありますが、低用量使用では臨床的に問題となることは稀です。なお、β遮断薬は低血糖症状をマスクする可能性があるため、血糖自己測定の重要性が増します。SGLT2阻害薬とACE阻害薬の併用では、相加的な腎保護効果が期待できる一方、脱水による腎機能悪化のリスクもあるため、水分摂取と定期的な検査が重要です。さらに、服薬タイミングも重要で、朝食前の空腹時血糖を重視する場合は就寝前のインスリンや長時間作用型薬剤を、食後血糖を重視する場合は食直前の薬剤服用を徹底してください。薬剤の特性を理解し、生活パターンに合わせた服薬スケジュールを確立することが成功の鍵です。
副作用への対処法と自己管理のポイント
薬物療法の継続には、副作用の早期発見と適切な対処が不可欠です。低血糖は糖尿病治療の最も重要な副作用で、冷汗、動悸、手の震え、空腹感などの症状を感じたら、直ちにブドウ糖10〜20gまたは砂糖入りジュースを摂取し、血糖値を測定します。症状が改善しない場合は追加摂取し、重篤な場合は緊急医療機関を受診してください。ACE阻害薬による乾性咳嗽は服薬開始から数週間以内に出現することが多く、持続する場合はARBへの変更を検討してください。なお、カルシウム拮抗薬による足首の浮腫は、足を心臓より高く上げる、弾性ストッキングの着用、減塩などで軽減できますが、改善しない場合は医師に相談してください。また、利尿薬使用時は脱水症状に注意し、めまいや立ちくらみがある場合は水分補給を心がけてください。また、SGLT2阻害薬では尿路感染症や陰部のかゆみに注意が必要で、清潔保持と適切な水分摂取が予防に重要です。副作用ダイアリーをつけ、症状の程度と持続期間を記録することで、医師との相談時により具体的な情報提供が可能になります。
定期的な検査と受診の重要性
薬物療法の安全性と有効性を確保するためには、定期的な検査による客観的評価が欠かせません。HbA1cは過去2〜3ヶ月の血糖コントロール状況を反映し、3ヶ月ごとの測定により治療効果を判定します。目標値は一般的に7.0%未満ですが、高齢者や合併症を有する場合は個別に設定されます。腎機能検査では血清クレアチニンとeGFRにより薬剤の用量調整や継続可否を判断し、尿蛋白により腎症の進行を評価します。肝機能検査は一部の薬剤で必要となり、特にチアゾリジン薬やスタチン併用時は注意深い監視が求められます。なお、血圧は家庭血圧を中心に毎日測定し、月平均値により治療調整を行います。脂質検査、眼底検査、心電図検査なども定期的に実施し、合併症の早期発見に努めます。また、受診時には血圧手帳、血糖測定記録、症状ダイアリーを持参し、医師との情報共有を充実させます。検査結果の意味を理解し、目標値からの乖離があれば積極的に治療調整の相談を行うことで、最適な薬物療法を維持できます。
まとめ:血管を守る薬物療法を成功させるために
適切な薬物療法により、心筋梗塞、脳卒中、腎不全、失明といった生命に関わる合併症の発症を大幅に遅延または予防することが可能です。ここでは、「糖尿病と高血圧の治療が血管保護に重要な理由」や「効果的な薬物療法の継続ポイント」について解説します。
糖尿病と高血圧の治療が血管保護に重要な理由
糖尿病と高血圧は、それぞれが独立して血管障害を引き起こす疾患ですが、両者が合併することで血管への損傷は相乗的に増大し、動脈硬化の進行が著しく加速されます。高血糖は血管内皮細胞を直接障害し、炎症反応を惹起して血管壁の肥厚と弾性低下を招きます。同時に、糖化反応により生成される終末糖化産物(AGEs)が血管壁に蓄積し、不可逆的な血管の老化を促進します。高血圧による持続的な機械的ストレスは、これらの変化をさらに加速し、血管内膜の損傷と粥状動脈硬化の形成を促進します。その結果、心臓、脳、腎臓、網膜などの重要臓器への血流が障害され、心筋梗塞、脳卒中、腎不全、糖尿病網膜症などの致命的な合併症が発症します。しかし、適切な血糖・血圧管理により、これらの血管障害の進行を大幅に抑制できることが多くの臨床研究で実証されており、早期からの積極的な治療介入が患者の長期予後を決定する重要な要因となります。
効果的な薬物療法の継続ポイント
薬物療法の成功には、患者の治療に対する理解と積極的な参加が不可欠です。まず、処方された薬剤の作用機序と治療目標を十分に理解し、なぜその薬が必要なのかを納得して服薬することが重要です。また、副作用への不安は治療継続の大きな障害となるため、起こりうる副作用とその対処法を事前に理解し、軽微な副作用については適切な自己管理を行い、重篤な症状については速やかに医療機関に相談する体制を整えてください。なお、定期的な血糖・血圧測定による客観的な治療効果の確認は、治療継続への動機維持に重要な役割を果たします。また、生活習慣の改善と薬物療法を組み合わせることで相乗効果が得られ、薬剤の減量や副作用軽減につながる場合もあります。医師との信頼関係を築き、疑問や不安を率直に相談できる環境を作ることが、長期にわたる治療成功の基盤となります。
板谷内科クリニックでの糖尿病・高血圧治療
糖尿病・高血圧治療は、個々の患者の病態と生活背景に応じた包括的なアプローチを特徴としています。初診時には、詳細な病歴聴取と身体診察、包括的な検査により患者の全体像を把握し、個別化された治療計画を策定します。また、薬物選択においては、最新のエビデンスに基づき、患者の年齢、腎機能、合併症、併用薬、生活様式を総合的に考慮して、最適な組み合わせを決定します。さらに、定期的な診察では、検査結果の詳細な説明と治療効果の評価を行い、必要に応じて薬剤の調整や治療方針の見直しを実施しています。糖尿病や高血圧の症状に心当たりのある方、もしくは健康診断などで血圧値の異常を指摘された方などいらっしゃいましたら、お気軽にご相談ください。
当日の順番予約はこちらから
2025.06.10
高血圧・糖尿病・高脂血症のトリプルリスク|生活習慣病の重なりが招く危険性と対策
内科に関する記事です。
この記事では、「高血圧・糖尿病・高脂血症のトリプルリスク」について解説します。後半部分では、「高血圧・糖尿病・高脂血症への対策」について解説しておりますので、ぜひ最後までご覧ください。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
高血圧・糖尿病・高脂血症とは?生活習慣病の危険な三重奏
3つの生活習慣病の症状と放置リスク
3つの生活習慣病の原因
高血圧・糖尿病・高脂血症への対策
高血圧・糖尿病・高脂血症の適切な治療とコントロール
まとめ:3つの生活習慣病から血管と健康を守るために
高血圧・糖尿病・高脂血症とは?生活習慣病の危険な三重奏
現代社会において、高血圧、糖尿病、高脂血症は代表的な生活習慣病として多くの方が罹患しています。これらの疾患は単独でも健康に重大な影響を与えますが、複数が同時に発症することで、心血管疾患のリスクが飛躍的に高まることが医学的に証明されています。まずは、これら3つの疾患の「基本的な理解」と重複することの危険性について解説いたします。
3つの生活習慣病の基本定義と診断基準
以下、3つの生活習慣病の基本定義と診断基準です。
<高血圧>
高血圧は、血管内の圧力が持続的に正常値を上回る状態を指します。日本高血圧学会の診断基準では、収縮期血圧が140mmHg以上、または拡張期血圧が90mmHg以上の場合に高血圧と診断されます。血圧は心臓が血液を送り出す際の圧力であり、この値が高い状態が続くと血管壁に過度な負担がかかり、動脈硬化の進行を促進します。なお、初期症状はほとんどなく「サイレントキラー」とも呼ばれますが、放置すると脳卒中、心筋梗塞、腎不全などの重篤な合併症を引き起こす可能性があります。
<糖尿病>
糖尿病は、血液中のブドウ糖濃度が慢性的に高値を示す代謝疾患です。空腹時血糖値126mg/dL以上、または75gブドウ糖負荷試験2時間値200mg/dL以上、HbA1c6.5%以上のいずれかを満たす場合に診断されます。糖尿病は、インスリンの分泌不足や作用不全により、細胞がブドウ糖を適切に利用できなくなることで発症します。なお、高血糖状態が持続すると、血管内皮細胞が障害され、微小血管症として糖尿病網膜症、腎症、神経症を、大血管症として動脈硬化性疾患を合併するリスクが高まります。
<高脂血症>
高脂血症は、血液中の脂質濃度が異常に高い状態を指し、現在では脂質異常症と呼ばれています。LDLコレステロール140mg/dL以上、HDLコレステロール40mg/dL未満、中性脂肪150mg/dL以上のいずれかに該当する場合に診断されます。特にLDLコレステロールは「悪玉コレステロール」と呼ばれ、血管壁に蓄積して動脈硬化の直接的な原因となります。一方、HDLコレステロールは「善玉コレステロール」として血管壁からコレステロールを除去する働きがあるため、この値が低いことも問題となります。
これら3つの疾患は、いずれも血管系に重大な影響を与える共通点があります。高血圧は血管壁への物理的ストレス、糖尿病は血管内皮の糖化による機能障害、高脂血症は血管壁へのコレステロール蓄積という、それぞれ異なるメカニズムで血管を傷害します。診断基準を理解し、定期的な検査による早期発見と適切な治療が、将来の重篤な合併症を予防するために極めて重要です。
「トリプルリスク」の概念と重複による危険性
高血圧、糖尿病、高脂血症が複数同時に存在する状態は、医学的に「メタボリックシンドローム」の一部として捉えられ、単独の疾患よりもはるかに危険な状態となります。これらの疾患は相互に影響し合い、悪循環を形成することで動脈硬化の進行を加速させます。例えば、高血糖は血管内皮機能を障害し、血圧上昇を促進します。同時に高脂血症があると、傷ついた血管壁にコレステロールが沈着しやすくなり、動脈硬化がより急速に進行します。なお、統計的には、3つの疾患すべてを有する患者の心血管疾患発症リスクは、健常者と比較して10倍以上高くなるとされており、この複合的リスクへの対策が現代医療における重要な課題となっています。
3つの生活習慣病の症状と放置リスク
ここでは、3つの疾患の「症状の特徴」と適切な治療を行わずに放置した場合の「健康リスク」について解説いたします。
3つの疾患の主な症状
以下、3つの疾患の主な症状です。
<高血圧>
高血圧は「サイレントキラー」と呼ばれるほど、初期段階では自覚症状がほとんどありません。軽度の頭痛、めまい、肩こり、倦怠感などの症状が現れることもありますが、これらは日常生活におけるストレスや疲労と区別がつきにくく、多くの患者が見過ごしてしまいがちです。血圧が著しく上昇した場合には、激しい頭痛、視覚障害、吐き気、動悸、息切れなどが現れることがありますが、この段階ではすでに血管や臓器に相当な負担がかかっています。つまり、症状がないからといって血圧が正常であるとは限らないのです。高血圧においては、定期的な血圧測定による早期発見が極めて重要です。
<糖尿病>
糖尿病の初期症状として、多尿、多飲、多食、体重減少という「3多1少」の症状が知られていますが、2型糖尿病では血糖値が徐々に上昇するため、これらの症状が明確に現れないことも多くあります。疲労感、皮膚の乾燥、傷の治りが遅い、頻繁な感染症、視力の低下などが見られることもありますが、加齢による変化と誤解されやすいのが現状です。なお、血糖値が極端に高くなると、意識障害や昏睡状態に陥る危険性もあります。また、神経障害による手足のしびれや痛み、網膜症による視力障害、腎症による浮腫などの合併症が初期症状として現れる場合もあります。
<高脂血症>
高脂血症は最も症状が現れにくい疾患の一つです。血液中のコレステロールや中性脂肪の値が高くても、通常は自覚症状がありません。極めて重篤な場合には、皮膚や腱にコレステロールが沈着してできる黄色腫、角膜周辺に現れる角膜輪などの身体的変化が見られることがありますが、これらは相当進行した状態でのみ現れます。また、急性膵炎を引き起こすほど中性脂肪値が高い場合には、激しい腹痛や嘔吐などの症状が現れることがあります。しかし、大多数の患者では血液検査でのみ発見されるため、定期的な健康診断が不可欠です。
これら3つの生活習慣病に共通する最も危険な特徴は、症状が現れにくいことです。自覚症状がないまま病気が進行し、気づいたときにはすでに重篤な合併症を発症している場合も少なくありません。特に中年以降では、これらの疾患が複数同時に存在することが多く、相互に影響し合って病状を悪化させる可能性があります。したがって、高血圧、糖尿病、高脂血症を予防するには、定期的な健康診断による数値の把握と、生活習慣の改善が重要となります。
血管障害から生じる動脈硬化や心筋梗塞・脳梗塞のリスク
高血圧、糖尿病、高脂血症を放置することで最も深刻な問題となるのは、全身の血管系に生じる障害です。これらの疾患は、それぞれ異なるメカニズムで血管を傷害し、動脈硬化を促進します。例えば、高血圧は血管壁に持続的な圧力をかけることで血管を肥厚させ、糖尿病は高血糖による血管内皮の糖化反応を通じて血管の柔軟性を損ないます。そして、高脂血症は、血管壁へのコレステロールの沈着によってプラークを形成します。これらの変化が進行すると、心臓の冠動脈では心筋梗塞、脳血管では脳梗塞や脳出血、腎臓では腎不全、下肢では閉塞性動脈硬化症などの重篤な合併症を引き起こす可能性があります。なお、統計的には、これら3つの疾患を併せ持つ患者は、心血管疾患による死亡リスクが健常者の約15倍に達するとされており、早期発見と適切な治療による血管保護が生命予後を大きく左右する重要な要因となります。
3つの生活習慣病の原因
高血圧、糖尿病、高脂血症といった生活習慣病の発症には、遺伝的要因と環境的要因が複雑に関与しています。ここでは、3つの「生活習慣病の原因」について解説いたします。
3つの生活習慣病の原因
以下、3つの生活習慣病の原因です。
<高血圧>
高血圧の発症には、本態性高血圧と二次性高血圧という二つの大きな分類があります。全体の約90%を占める本態性高血圧では、遺伝的素因に加えて、過剰な塩分摂取、肥満、運動不足、過度な飲酒、喫煙、ストレスなどの生活習慣要因が重要な役割を果たします。特に日本人は塩分感受性が高く、1日の塩分摂取量が6g以下の推奨値を大幅に上回る10~12gの摂取が一般的であることが問題となっています。また、内臓脂肪の蓄積により分泌されるアディポサイトカインの作用や、交感神経系の活性化、レニン・アンジオテンシン系の亢進なども血圧上昇に寄与します。一方、二次性高血圧は腎疾患、内分泌疾患、血管疾患などの基礎疾患が原因となります。
<糖尿病>
2型糖尿病の発症には、インスリン分泌能の低下とインスリン抵抗性の増大という二つの病態が関与します。遺伝的にインスリン分泌能が低い日本人では、軽度の肥満でも糖尿病を発症しやすい特徴があります。主要な原因として、過食による慢性的な高血糖状態、特に精製糖質や脂質の過剰摂取、運動不足による筋肉でのブドウ糖利用低下、内臓脂肪蓄積によるアディポネクチン分泌低下とTNF-α分泌増加、慢性的なストレスによるコルチゾール分泌亢進などが挙げられます。また、加齢に伴うインスリン分泌細胞の機能低下、睡眠不足、喫煙なども発症リスクを高める要因となります。なお、1型糖尿病は自己免疫機序によるβ細胞破壊が主因となります。
<高脂血症>
高脂血症の原因は、原発性と続発性に分類されます。原発性では遺伝的な脂質代謝酵素の異常や受容体の機能不全が関与し、家族性高コレステロール血症などが代表例です。しかし、大多数を占める続発性では、食事由来のコレステロールや飽和脂肪酸の過剰摂取、糖質の過剰摂取による中性脂肪合成促進、運動不足によるHDLコレステロール低下とLDLコレステロール上昇、肥満による脂質代謝異常などが主要因となります。また、アルコールの過剰摂取は中性脂肪を著明に上昇させ、甲状腺機能低下症、糖尿病、腎疾患、肝疾患などの基礎疾患も脂質異常症を引き起こす要因となります。現代の食生活における動物性脂肪や加工食品の摂取増加が、この疾患の増加に大きく寄与しています。
これら3つの生活習慣病の原因は相互に関連し合っており、一つの不適切な生活習慣が複数の疾患発症リスクを同時に高めることが特徴です。特に内臓脂肪の蓄積、インスリン抵抗性の増大、慢性炎症状態の形成は、3疾患すべての共通した病態基盤となっています。遺伝的素因は変更できませんが、食事療法、運動療法、禁煙、節酒、ストレス管理などの生活習慣改善により、発症リスクを大幅に軽減することが可能です。重要なのは、これらの疾患が長期間の生活習慣の積み重ねによって発症するため、若年期からの予防的アプローチが極めて効果的であるということです。
内臓脂肪型肥満とメタボリックシンドロームの関連
内臓脂肪型肥満は、高血圧、糖尿病、高脂血症の発症において中心的な役割を果たす病態です。内臓脂肪細胞から分泌される生理活性物質アディポサイトカインのバランス異常が、これら3疾患の発症機序に深く関与しています。正常な脂肪細胞からはアディポネクチンという善玉ホルモンが分泌され、インスリン感受性の改善、抗炎症作用、血管保護作用を発揮します。しかし、内臓脂肪が蓄積すると、TNF-α、IL-6、レジスチンなどの悪玉ホルモンの分泌が増加し、アディポネクチンの分泌が低下します。この結果、インスリン抵抗性が惹起され、血糖値上昇、血圧上昇、脂質代謝異常が同時に進行します。なお、メタボリックシンドロームの診断基準において、男性では腹囲85cm以上、女性では90cm以上が必須項目とされているのは、内臓脂肪の蓄積が健康リスクにおいて重要な指標であることを反映しています。
インスリン抵抗性と3疾患の発症・悪化メカニズム
インスリン抵抗性は、高血圧、糖尿病、高脂血症の共通した病態基盤として重要な概念です。インスリンは本来、ブドウ糖の細胞内取り込み促進だけでなく、血管拡張作用、ナトリウム排泄促進作用、脂肪分解抑制作用など多面的な生理作用を有しています。インスリン抵抗性が生じると、代償的にインスリン分泌が増加し高インスリン血症となりますが、この状態は交感神経系を活性化し、レニン・アンジオテンシン系を刺激して血圧を上昇させます。同時に、肝臓でのブドウ糖産生抑制が不十分となり血糖値が上昇し、脂肪組織での脂肪分解が亢進してFFA(遊離脂肪酸)が増加し、肝臓での中性脂肪合成とVLDL産生が促進されます。このように、インスリン抵抗性は単一のメカニズムで3疾患を同時に発症・悪化させる中核的な病態となっています。
年齢・性別による発症パターンの違いとリスク因子
生活習慣病の発症には、年齢や性別による明確な特徴があります。男性では30代から発症リスクが急激に上昇し、特に内臓脂肪型肥満の影響が顕著に現れます。一方、女性では、閉経前はエストロゲンの血管保護作用により発症率が低く抑えられていますが、閉経後にはリスクが急激に増加し、60代以降では男性と同等か、それ以上の発症率となります。なお、高血圧においては、若年男性では拡張期血圧の上昇が目立ち、高齢者では収縮期血圧の上昇が特徴的です。糖尿病については、日本人は遺伝的にインスリン分泌能が欧米人より低いため、比較的軽度の肥満でも発症しやすく、痩せ型糖尿病の割合も高くなっています。また、高脂血症では、男性は中性脂肪高値型が多く、女性では閉経後にLDLコレステロール高値型が増加する傾向があります。これらの性差・年齢差を踏まえた個別化された予防および治療戦略の構築が重要です。
高血圧・糖尿病・高脂血症への対策
高血圧、糖尿病、高脂血症といった生活習慣病の治療において、薬物療法と並んで極めて重要な役割を果たすのが生活習慣の改善です。これらの疾患は長年の生活習慣の積み重ねによって発症するため、根本的な改善には生活様式の見直しが不可欠となります。ここでは、「効果的な生活習慣改善法」について詳しく解説いたします。
食事療法
食事療法は生活習慣病治療の基盤となる最も重要な介入方法です。高血圧に対しては、1日の塩分摂取量を6g未満に制限することが推奨されており、減塩により収縮期血圧を2~8mmHg低下させることが可能です。具体的には、出汁や香辛料、酸味を活用した調理法の工夫、加工食品や外食の制限が重要となります。糖尿病では、総エネルギー摂取量の適正化とともに、炭水化物の質と量の管理が重要です。精製糖質を避け、食物繊維を豊富に含む玄米や全粒粉製品を選択し、食後血糖値の急激な上昇を抑制します。高脂血症に対しては、飽和脂肪酸の摂取を総エネルギーの7%未満に制限し、魚類に含まれるEPAやDHAなどのオメガ3脂肪酸の積極的摂取が推奨されます。また、3疾患すべてに共通して、野菜や果物の摂取増加、適正体重の維持、規則正しい食事時間の確保が重要な要素となります。
運動療法
運動療法は薬物療法に匹敵する治療効果を持つ強力な介入手段です。有酸素運動は心肺機能を向上させ、インスリン感受性を改善し、血圧を低下させる効果があります。週150分以上の中強度有酸素運動により、収縮期血圧を4~9mmHg、HbA1cを0.6~0.7%低下させることができます。具体的には、早歩き、水泳、サイクリングなどを1回30分以上、週5日以上実施することが推奨されます。また、レジスタンス運動も重要で、筋肉量の増加により基礎代謝が向上し、血糖値の改善に寄与します。週2~3回、主要筋群を対象とした筋力トレーニングを行うことで、筋肉でのブドウ糖取り込みが促進され、インスリン抵抗性の改善が期待できます。なお、運動開始前には必ず医師の評価を受け、個人の体力や合併症の有無を考慮した運動処方を受けることが安全性の観点から極めて重要です。
ストレス管理
慢性的なストレスは、交感神経系の持続的な活性化により血圧上昇を引き起こし、コルチゾール分泌亢進によりインスリン抵抗性を増大させ、生活習慣病の発症と悪化に直接的に関与します。効果的なストレス管理には、まず個人のストレス源を特定し、可能な範囲で環境調整を行うことが重要です。特に深呼吸法は、副交感神経を活性化し、血圧や心拍数を低下させる即効性があります。十分な睡眠時間の確保も重要で、7~8時間の質の良い睡眠により、ストレスホルモンの分泌が正常化されます。また、趣味活動への参加、社会的サポートの活用、必要に応じた専門カウンセリングの受診なども、長期的なストレス管理において有効な手段となります。
高血圧・糖尿病・高脂血症の適切な治療とコントロール
高血圧、糖尿病、高脂血症の治療において、生活習慣の改善と並んで重要な役割を果たすのが薬物療法です。ここでは、各疾患の「薬物療法」の基本原則について解説いたします。
各疾患の薬物治療基本と開始タイミング
以下、各疾患の薬物治療と開始タイミングです。
<高血圧>
高血圧の薬物治療は、生活習慣改善を3か月間実施しても目標血圧に到達しない場合、または初診時の血圧が180/110mmHg以上の場合に開始されます。第一選択薬として、ACE阻害薬、ARB、カルシウム拮抗薬、利尿薬、β遮断薬の5系統が推奨されています。ACE阻害薬とARBはレニン・アンジオテンシン系を抑制し、心血管保護効果が高く、糖尿病や慢性腎疾患合併例で特に有用です。カルシウム拮抗薬は血管拡張作用により確実な降圧効果を示し、高齢者や脳血管疾患既往例に適しています。なお、利尿薬は体液量を減少させ、特に心不全合併例で効果的です。単剤で目標血圧に到達しない場合は、作用機序の異なる薬剤を組み合わせた配合錠の使用により、相乗効果と服薬アドヒアランスの向上が期待できます。
<糖尿病>
2型糖尿病の薬物治療は、生活習慣改善を2~3か月実施してもHbA1cが7.0%未満に改善しない場合に開始されます。メトホルミンは第一選択薬として位置づけられ、インスリン抵抗性を改善し、体重増加や低血糖のリスクが低いことが特徴です。腎機能や造影剤使用時には注意が必要ですが、心血管疾患の予防効果も報告されています。なお、メトホルミン単独で効果不十分な場合は、DPP-4阻害薬、SGLT-2阻害薬、SU薬、インスリンなどを併用します。また、インスリン分泌能が著しく低下した場合や、急性期の血糖コントロールが必要な際にはインスリン療法を導入します。
<高脂血症>
高脂血症の薬物治療開始基準は、心血管疾患リスクの層別化によって決定されます。すでに冠動脈疾患や脳血管疾患を有する二次予防の症例では、LDLコレステロールを120mg/dL未満に抑えることが目標とされ、HMG-CoA還元酵素阻害薬であるスタチン系薬剤が第一選択となります。スタチンは肝臓でのコレステロール合成を阻害し、LDLコレステロールを20~60%低下させる強力な効果を持ちます。一方、一次予防の症例では、糖尿病、慢性腎疾患、動脈硬化性疾患の家族歴などのリスク因子を総合的に評価し、治療の適応を判断します。スタチン単独で目標値に到達しない場合には、エゼチミブやPCSK9阻害薬などの併用が検討されます。なお、中性脂肪高値例では、フィブラート系薬剤やEPA製剤が適応となります。
各疾患の薬物治療において重要なのは、画一的な治療ではなく、個々の患者の病態と背景に応じた個別化治療です。薬物治療は生活習慣改善の代替手段ではなく、相補的な関係にあることを患者に十分説明し、継続的な生活習慣改善の重要性を強調する必要があります。適切な薬剤選択により、効果的で安全な治療が実現できます。
複数薬剤服用時の注意点と相互作用
生活習慣病患者の多くは複数の疾患を併せ持つため、多剤併用による薬物相互作用への注意が必要です。特に重要な相互作用として、ACE阻害薬やARBとカリウム保持性利尿薬の併用による高カリウム血症、スタチン系薬剤とフィブラート系薬剤の併用による横紋筋融解症のリスク上昇があります。糖尿病治療薬では、β遮断薬がインスリンやSU薬による低血糖症状をマスクする可能性があり、SGLT-2阻害薬と利尿薬の併用では脱水のリスクが増大します。また、高齢者では肝機能や腎機能の低下により薬物代謝が遅延し、副作用が出現しやすくなるため、より慎重な薬剤選択と用量調整が必要です。なお、定期的な血液検査による肝機能、腎機能、電解質の監視と、患者への副作用症状の説明と早期受診の指導が重要となります。服薬アドヒアランスの向上のため、配合錠の使用や服薬タイミングの統一も有効な対策です。
治療目標値の設定と定期的フォローアップの重要性
各疾患の治療目標値は、患者の年齢、合併症、臓器障害の程度により個別に設定する必要があります。高血圧では、一般的に130/80mmHg未満、糖尿病合併例や慢性腎疾患例では125/75mmHg未満を目標とします。ただし、75歳以上の高齢者では140/90mmHg未満、認知症や要介護状態では150/90mmHg未満と、より緩やかな目標設定が推奨されます。糖尿病では、一般的にHbA1c7.0%未満を目標としますが、低血糖リスクの高い高齢者では7.5~8.0%未満、若年者や合併症のない例では6.5%未満も考慮されます。そして高脂血症では、一次予防でLDLコレステロール120mg/dL未満、二次予防では100mg/dL未満を基本とします。なお、定期的フォローアップでは、月1回の血圧・血糖値測定、3か月毎のHbA1c・脂質検査、年1回の合併症スクリーニングを実施し、治療目標の達成状況と副作用の有無を継続的に評価することが治療成功の鍵となります。
まとめ:3つの生活習慣病から血管と健康を守るために
高血圧、糖尿病、高脂血症という3つの生活習慣病は、現代社会において多くの人々が直面する健康課題です。これらの疾患は、長年の生活習慣の積み重ねによって発症するため、根本的な改善には生活様式の見直しが不可欠です。生活習慣の改善を継続するには、完璧を目指すのではなく、小さな変化から始めることが重要です。例えば、食事では一品ずつ減塩メニューを取り入れ、運動では階段の利用や一駅分歩くことから始め、ストレス管理では深呼吸や短時間の瞑想を日常生活に組み込むなど、無理のない範囲で実践することが継続の鍵となります。また、かかりつけ医との連携は生活習慣病管理における重要な要素です。定期的な受診により数値の変化を客観的に把握し、個人に適した治療目標を設定することで、モチベーションの維持と適切な治療調整が可能となります。さらに、年に一度の健康診断も重要です。健康診断は早期発見の貴重な機会であるため、年に一度は必ず医療機関を受診することが推奨されます。なお、当院では血圧測定から専門的な治療まで、患者一人ひとりの状態に合わせた総合的な医療サービスを提供しています。高血圧の症状に心当たりのある方、もしくは健康診断などで血圧値の異常を指摘された方などいらっしゃいましたら、お気軽にご相談ください。
当日の順番予約はこちらから
2025.06.10
高血圧性脳症とは?症状や原因、治療法を解説
内科に関する記事です。
この記事では「高血圧性脳症」について解説します。後半部分では「高血圧性脳症の効果的な治療法」について解説しておりますので、ぜひ最後までご覧ください。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
高血圧性脳症とは?知っておきたい基本知識
高血圧性脳症の初期症状の特徴
高血圧性脳症を引き起こす原因
高血圧性脳症のリスクが高い方の特徴
高血圧性脳症の診断方法と検査
高血圧性脳症の効果的な治療法
入院管理と経過観察のポイント
高血圧性脳症の予防と再発防止の生活習慣
日常生活での効果的な血圧管理法
高血圧を改善する食事と運動の工夫
まとめ:高血圧性脳症から身を守るために
高血圧性脳症とは?知っておきたい基本知識
まずは「高血圧性脳症の定義」と適切な対応の重要性についてお伝えします。
高血圧性脳症の定義・緊急性
高血圧性脳症は、急激な血圧上昇によって脳血管の自己調節能が破綻し、過剰な血流が脳内に流入することで脳浮腫を引き起こす病態です。一般的に収縮期血圧が180mmHg以上、拡張期血圧が120mmHg以上の高血圧を伴い、頭痛、嘔吐、意識障害、痙攣発作などの神経症状が現れます。症状の進行は急速であり、数時間から数日の経過で重篤な神経障害を引き起こす可能性があるため、高血圧緊急症のひとつとして即座の医療介入が必要です。なお、高血圧性脳症は、放置すれば不可逆的な脳障害や生命の危機につながるため、発症を疑った場合は直ちに医療機関を受診してください。
通常の高血圧との違いと放置した場合のリスク
通常の高血圧は慢性的に血圧が高い状態が続く疾患であり、多くの場合は自覚症状に乏しく「サイレントキラー」とも呼ばれます。一方、高血圧性脳症は急激な血圧上昇と明確な神経症状を特徴とする急性疾患です。通常の高血圧が長期間かけて血管や臓器にダメージを与えるのに対し、高血圧性脳症は短時間で脳血管の自己調節能を超え、脳浮腫や出血を引き起こします。放置すれば脳ヘルニアや脳卒中を発症し、永続的な神経障害や死亡に至る危険性があります。また、腎臓や心臓など他の臓器にも急性障害を引き起こす全身性の合併症を伴うことが多く、多臓器不全に進展するリスクもあるため、緊急の降圧治療が不可欠です。
早期発見・早期治療の重要性
高血圧性脳症の予後は早期発見と適切な治療開始までの時間に大きく左右されます。初期症状として頭痛、視覚障害、嘔気・嘔吐、混乱などが現れますが、これらは他の疾患でも見られる非特異的症状であるため、血圧測定を含めた総合的な評価が重要です。なお、診断後は直ちに集中治療室での厳密な血圧管理が必要となり、通常は点滴による降圧薬投与が行われます。ただし、急激な血圧低下は脳血流を減少させ脳虚血を招く恐れがあるため、血圧は段階的かつ慎重に下げる必要があります。治療開始が遅れると不可逆的な神経障害のリスクが高まるため、危険因子(腎疾患、妊娠高血圧症候群、膠原病など)を持つ方は定期的な血圧測定と早期受診の意識が重要です。
高血圧性脳症の初期症状の特徴
高血圧性脳症は迅速な医療介入が必要な緊急疾患です。その初期症状を見逃さないことが、重篤な脳障害を防ぐ鍵となります。ここでは、早期発見につながる「特徴的な症状」とその進行について解説します。
初期症状
以下、高血圧性脳症の主な初期症状です。
・激しい頭痛(後頭部に強く出現することが多い)
・持続的な吐き気や嘔吐
・視覚障害(かすみ目、一過性の視力低下、複視)
・光に対する過敏性
・めまいや平衡感覚の障害
・耳鳴りや難聴
・精神状態の変化(混乱、不安、興奮)
・顔面や手足のしびれ感
・顔面紅潮
これらの症状は急激な血圧上昇により脳血管の自己調節能が破綻し、脳浮腫が生じることで発現します。特に朝方に悪化する頭痛は典型的な症状であり、通常の頭痛薬では改善しにくい特徴があります。これらの症状を複数認める場合、特に高血圧の既往がある方は早急に医療機関を受診することが望ましいです。
緊急性の高い症状と危険性について
高血圧性脳症は、初期症状から進行するにつれて、より緊急性の高い症状が現れます。具体的には、軽度の意識混濁から始まり、応答の遅れ、不適切な言動を経て、昏睡状態に至ることもあります。また、痙攣発作は脳細胞の過剰興奮を反映し、全身性の強直間代性痙攣として現れることが多く、呼吸停止や誤嚥のリスクを伴います。さらに、急激な血圧上昇により網膜出血や剥離が生じ、突然の視力喪失を引き起こすことがあります。これらの症状が現れた場合、一刻も早く救急搬送を要請し、専門的な集中治療が必要です。
症状進行の速さと早期受診の必要性
高血圧性脳症の特徴の一つは、症状の進行速度にあります。初期症状から重篤な症状への移行は、数時間から24時間程度と非常に速く、適切な治療開始が遅れるほど予後は悪化します。進行の速さには個人差がありますが、基礎疾患(腎疾患、自己免疫疾患など)を有する患者や妊婦(子癇前症を合併する場合)では、特に急速に悪化することがあります。また、症状の進行に伴い脳浮腫が増悪し、脳の重要な機能を担う領域が障害されると、呼吸・循環中枢の機能不全を来し、生命の危機に直結します。なお、血圧の急激な上昇(一般に拡張期血圧120mmHg以上)と神経症状を認めた場合は、たとえ症状が軽度であっても、直ちに医療機関を受診することが、後遺症なく回復するための最重要ポイントとなります
高血圧性脳症を引き起こす原因
ここでは、「高血圧性脳症を引き起こす原因」について解説します。
発症の主因となる血圧値と急激な上昇
高血圧性脳症の発症には、血圧の絶対値とその上昇速度の両方が重要です。一般的に収縮期血圧180mmHg以上、拡張期血圧120mmHg以上の著しい高血圧状態で発症リスクが高まります。しかし、絶対値だけでなく、通常の血圧からの急激な上昇幅も重要な要素です。特に、平時の血圧が正常範囲にある人が突然160/100mmHg程度まで上昇した場合でも発症することがあります。これは脳血管の自己調節能が急激な変化に対応できないためです。なお、脳血管は通常、血圧変動に対して収縮や拡張を行い、脳血流を一定に保つ自己調節能を有していますが、血圧の急激な上昇はこの機能を超え、過剰な血流が脳組織に流入し、血液脳関門の破綻と脳浮腫を引き起こします。
具体的な発症のきっかけ
以下、高血圧性脳症を引き起こす具体的なきっかけです。
・降圧薬の突然の中断や用量の大幅な減量
・薬物乱用(コカイン、アンフェタミン、エクスタシーなど)
・過度の身体的ストレス(重労働、激しい運動)
・強い精神的ストレス(急性不安発作、パニック発作)
・NSAIDs(非ステロイド性抗炎症薬)の過剰摂取
・高血圧を悪化させる薬剤の使用(ステロイド、経口避妊薬など)
・食事関連因子(極端な塩分摂取、チラミン含有食品と単胺酸化酵素阻害薬の併用)
・手術後の急性期
・妊娠高血圧腎症(特に妊娠後期)
・腎動脈狭窄症の進行
これらの要因は急激な血圧上昇を引き起こし、脳血管の自己調節能を超えた状態に導きます。特に降圧薬の自己中断は最も一般的な誘因であり、長期服用による反跳現象により数日以内に危険な状態に至ることがあります。なお、複数の要因が重なることで発症リスクはさらに高まります。
ハイリスク群について
高血圧性脳症は誰にでも発症し得ますが、特定の集団ではそのリスクが顕著に高まります。例えば、慢性腎臓病患者は体液量や血圧の調節機能に障害があるため、特に高リスクとされます。中でも透析患者は、体液過剰や電解質異常により急激な血圧上昇をきたしやすい傾向があります。また、高齢者では血管の弾力性が低下しており血圧変動の影響を受けやすく、さらに複数の薬剤を使用していることが多いため、薬剤相互作用のリスクも増大します。さらに、自己免疫疾患(全身性エリテマトーデスや強皮症など)を有する患者は、血管炎や腎障害を伴うことが多く、血圧調節機構に異常を来しやすいとされています。なお、妊娠中の女性、特に妊娠後期や高血圧・腎疾患の既往がある場合には、子癇前症を契機として高血圧性脳症に進展するリスクが高く、特別な注意が必要です。
高血圧性脳症のリスクが高い方の特徴
ここでは、「高血圧性脳症のリスクが高い方の特徴」と予防的なアプローチについて解説します。
ハイリスク患者の特徴
高血圧性脳症のリスクが最も高いのは、長期間にわたり血圧コントロールが不十分な患者です。特に収縮期血圧が160mmHg以上、拡張期血圧が100mmHg以上の状態が継続している場合、脳血管の自己調節能が慢性的に障害され、急激な血圧変動に対する耐性が低下します。また、治療中断や不規則な服薬パターンを持つ患者も高リスク群に含まれます。降圧薬の突然の中断は反跳性高血圧をもたらし、短期間で危険な状態に至ることがありますので、ご注意ください。なお、腎機能障害患者、特にeGFR 30ml/分/1.73m²未満の中等度から重度の腎不全患者では、体液量調節障害と血管反応性の変化により、血圧の変動幅が大きくなりやすく、高血圧性脳症の発症リスクが一般人口の5〜10倍に上昇します。さらに、透析患者においても、透析間の体重増加が多い場合は特に注意が必要です。
妊娠関連高血圧の危険性
妊娠中、特に妊娠20週以降に発症する妊娠高血圧症候群は高血圧性脳症の重要なリスク因子です。妊娠高血圧腎症(子癇前症)では、胎盤由来の血管作動性物質の増加により血管内皮障害が生じ、血圧上昇と全身性の浮腫を引き起こします。この状態が進行すると、脳血管の透過性が亢進して、脳浮腫を引き起こし、子癇(痙攣発作)に至る可能性があります。特に初産婦、35歳以上の高齢初産婦、多胎妊娠、既往の妊娠高血圧症候群、慢性高血圧や腎疾患、糖尿病、肥満などの基礎疾患を持つ妊婦ではリスクが高まります。なお、血圧が140/90mmHg以上、尿蛋白が陽性、顔面や手の浮腫、視覚障害、持続する頭痛などの症状が現れた場合は、早急に産科医を受診することが重要です。妊娠高血圧腎症から高血圧性脳症への進展は母児両方の生命を脅かす緊急事態となります。
生活習慣や薬物関連のリスク因子
生活習慣や薬物使用も高血圧性脳症のリスクを高める重要な因子です。過度のアルコール摂取は一時的な血圧上昇を引き起こし、慢性的な多量飲酒は持続的な高血圧の原因となります。特に断酒後の離脱症状として、急激な血圧上昇が生じることがあります。また、薬物関連では、コカイン、アンフェタミン、エクスタシーなどの違法薬物は交感神経系を強く刺激し、急激な血圧上昇を引き起こします。さらに、一部の市販薬や処方薬も血圧上昇作用を持ちます。特に非ステロイド性抗炎症薬(NSAIDs)、副腎皮質ステロイド、一部の抗うつ薬、経口避妊薬、漢方薬や健康食品の中にも血圧を上昇させるものがあります。これらを服用している方、特に基礎に高血圧を持つ患者では、医師に相談した上で使用することが重要です。
高血圧性脳症の診断方法と検査
ここでは、高血圧性脳症の診断方法と検査のポイントについて解説します。
初期診断の手順と重要な検査項目
高血圧性脳症の診断は以下の手順と検査項目に基づいて進められます。
・詳細な病歴聴取(高血圧の既往、降圧薬の服薬状況、薬物使用歴)
・繰り返しの血圧測定(両腕で、可能であれば体位変換時も)
・神経学的所見の評価(意識レベル、瞳孔反射、腱反射、バビンスキー反射など)
・眼底検査(高血圧性網膜症、乳頭浮腫の有無)
・血液検査(電解質、腎機能、肝機能、血算、凝固系)
・尿検査(蛋白尿、血尿の有無)
・心電図検査(高血圧による心負荷所見の有無)
・胸部X線検査(肺水腫、心拡大の評価)
初期診断の中心は著しい高血圧(通常、拡張期血圧120mmHg以上)と神経症状の組み合わせです。特に眼底検査で高血圧性網膜症グレードIII〜IV(出血、滲出液、乳頭浮腫)を認める場合は高血圧性脳症を強く疑います。また、腎機能障害の程度を評価することも治療方針決定に重要です。
画像検査(CT、MRI)の意義とPRESの特徴的所見について
画像検査は高血圧性脳症の確定診断と他の神経疾患の除外に不可欠です。頭部CTは出血性病変の迅速な除外に有用ですが、高血圧性脳症の初期変化の検出感度は限られています。一方、MRIは高感度であり、特にFLAIR画像とT2強調画像が診断に有用です。高血圧性脳症は現在、可逆性後部白質脳症症候群(PRES)と呼ばれることも多く、その特徴的所見は後頭葉・頭頂葉を中心とする両側性で対称性の白質・皮質下浮腫です。この変化は血液脳関門の破綻による血管原性浮腫を反映しています。なお、浮腫はDWI(拡散強調画像)で等信号か軽度高信号を示し、ADC(みかけの拡散係数)マップでは高信号を呈することが多く、これは細胞毒性浮腫を主体とする脳梗塞との重要な鑑別点となります。また、脳血管造影やMRAでは血管攣縮や狭窄所見を認めることがあります。適切な治療により、これらの画像所見は通常1〜2週間で改善します。
鑑別すべき類似疾患と区別のポイント
高血圧性脳症と症状が類似する疾患は多岐にわたります。まず、脳梗塞では局所神経徴候が明確であり、MRIのDWIにおいて早期から細胞毒性浮腫を反映した高信号域が認められる点が、鑑別の重要な手がかりとなります。一方、脳出血は頭部CTで容易に診断が可能で、出血部位に対応した神経脱落症状を呈します。さらに、髄膜炎や脳炎では発熱が先行することが多く、髄液検査で細胞数や蛋白の増加が認められるため、病歴や検査所見により高血圧性脳症と鑑別可能です。このように、類似疾患との鑑別には、臨床経過と検査所見を踏まえた総合的な判断が求められます。
高血圧性脳症の効果的な治療法
高血圧性脳症は生命を脅かす緊急疾患であり、適切かつ迅速な治療介入が患者の予後を大きく左右します。ここでは、高血圧性脳症の「効果的な治療戦略」について解説します。
高血圧性脳症の効果的な治療法
高血圧性脳症は絶対的な医療緊急事態であり、一刻の猶予も許されない状況です。発症後できるだけ早く、理想的には「ゴールデンアワー」と呼ばれる最初の1時間以内に専門的治療を開始することが、後遺症なく回復するための鍵となります(自宅での様子見や市販薬による対処は禁忌であり、症状を認めた時点で直ちに救急要請してください)。治療は通常、集中治療室で行われ、持続的な血圧モニタリング、神経症状の頻回評価、呼吸・循環管理が不可欠です。脳保護の観点から、頭位挙上(30度程度)、適切な鎮静、痙攣発作への迅速な対応も重要です。なお、合併する症状として呼吸不全や心不全を伴う場合は、それらに対する呼吸・循環サポートも同時に行われます。治療開始が遅れるほど永続的な脳障害のリスクが高まるため、「疑わしきは救急車」という姿勢が重要です。
適切な降圧治療の原則と注意点
高血圧性脳症治療の要は適切な降圧管理であり、経静脈的に投与可能で効果発現が迅速かつ用量調節しやすい薬剤が選択されます。治療目標は、初期1時間で平均動脈圧を25%程度(または拡張期血圧を100-110mmHg程度まで)緩やかに下げることです。急激な血圧低下は脳灌流圧の低下から脳虚血を招く危険があるため避けなければなりません。一般的に使用される薬剤としては、ニカルジピンやラベタロールが第一選択となることが多く、持続点滴による微調整が可能です。長期高血圧の既往がある患者では脳の自己調節能の上方シフトが生じているため、より慎重な降圧が必要です。降圧開始後も神経症状の悪化がないか厳重に監視し、悪化傾向があれば降圧速度を緩めます。なお、初期治療で安定した後、24-48時間かけて患者の通常の血圧範囲まで徐々に下げ、その後経口薬へ移行します。
脳浮腫や症状に対する治療法
血圧管理に加え、脳浮腫と神経症状に対する支持療法も重要です。脳浮腫に対しては、浸透圧利尿薬(マンニトールなど)が使用されることがありますが、腎機能障害がある場合は使用に注意が必要です。重度の脳浮腫で頭蓋内圧亢進が疑われる場合は、頭蓋内圧モニタリングを行いながら治療することもあります。そして、痙攣発作を伴う場合は、ジアゼパムやフェニトインなどの抗痙攣薬を投与します。なお、予防的な抗痙攣薬投与の有効性については議論が分かれますが、痙攣発作の既往がある場合や画像で広範な浮腫を認める場合には検討されます。重症例では人工呼吸管理や低体温療法が検討されることもありますが、エビデンスは限定的です。不安や興奮が強い場合は、脳代謝を抑え安静を保つ目的で適切な鎮静も考慮されます。これらの対症療法は患者の状態に合わせて個別化されるべきです。
使用される降圧薬の種類と投与方法
高血圧性脳症の急性期には、作用発現が速く、用量調節が容易な静注用降圧薬が第一選択となります。カルシウム拮抗薬のニカルジピンは、脳血管を選択的に拡張し、脳灌流を維持する特性から最も頻用されます。通常0.5-15mg/時で持続静注し、5-15分ごとに血圧を測定しながら細かく用量調整を行います。α・β遮断薬のラベタロールも有用で、初回10-20mgの静注後、10-80mgを10-15分ごとに追加、または1-2mg/分で持続静注します。なお、血管拡張薬のニトロプルシドは即効性に優れますが、脳内圧上昇作用や急激な降圧のリスク、チオシアン酸中毒の危険性があるため、現在は救命的状況に限られています。ずれの薬剤も集中治療室での持続的な血圧モニタリング下で投与され、状態が安定した後に経口降圧薬への切り替えが図られます。
適切な降圧目標と過度の降圧による危険性
治療目標は、最初の1時間で平均動脈圧を20-25%程度、または拡張期血圧を100-110mmHgまで緩やかに下げることです。決して血圧を急激に正常化してはなりません。なぜなら、慢性高血圧患者では脳の自己調節能の作動範囲が高血圧側に移動しており、通常範囲まで急激に血圧を下げると脳灌流圧が低下し、脳虚血や梗塞を引き起こす危険があるためです。特に高齢者や長期高血圧の既往がある患者では注意が必要です。降圧開始後は15分ごとに血圧測定と神経学的評価を行い、症状の悪化(意識レベル低下、瞳孔異常、麻痺の出現など)があれば、降圧速度を緩めるか一時的に血圧を上昇させます。なお、最初の24-48時間は集中治療室での厳密な管理が必要であり、その後数日かけて安全に通常の血圧域まで調整していきます。
随伴症状(痙攣など)への対応法について
高血圧性脳症では、痙攣発作が約30〜40%の症例で出現し、適切な対応が求められます。発作が出現した場合には、まずジアゼパム5〜10mgを静脈内投与して速やかに痙攣を抑制します。続いて、再発予防としてフェニトイン15〜20mg/kgを15〜20mg/分の速度で緩徐に静注します。さらに、血中濃度を考慮した上で、通常は5mg/kg/日の維持量を投与します。一方、難治性痙攣に対しては、レベチラセタムやバルプロ酸ナトリウムの静注、あるいは全身麻酔薬の使用も検討されます。また、意識障害を伴う症例では、気道保護の観点から気管挿管が必要となることもあります。加えて、悪心・嘔吐に対しては制吐薬(メトクロプラミドなど)が、頭痛に対しては非NSAIDs系鎮痛薬が選択されます。なお、脳浮腫が顕著な場合には、頭位挙上(30度)と高浸透圧療法(マンニトール0.25〜1g/kg)の併用が考慮されますが、腎機能が低下している症例では慎重な投与が求められます。このように、こうした随伴症状への迅速かつ適切な対応は、神経学的予後の改善に寄与します。
入院管理と経過観察のポイント
ここでは、入院管理から回復期までの重要ポイントについて解説します。
集中治療室での管理の必要性と観察項目
高血圧性脳症患者は、まず集中治療室での管理が原則となります。血圧の急激な変動が脳灌流に重大な影響を与えるため、持続的動脈圧モニタリングが必須です。降圧目標は初期24時間で平均動脈圧を25%程度、または収縮期血圧160mmHg以下に慎重に低下させることが推奨されます。また、神経学的観察として、意識レベル(GCS)、瞳孔径・対光反射、四肢麻痺の有無、腱反射亢進などを1〜2時間ごとに評価します。さらに頭痛、悪心・嘔吐、視覚障害などの症状変化も注意深く観察します。なお、発作性の症状に対しては抗痙攣薬の準備を整え、脳浮腫に対しては頭位挙上30度と適切な輸液管理を行います。バイタルサインは継続的にモニタリングし、異常値への迅速な対応が重要です。
経過観察の方法と改善指標について
高血圧性脳症の経過観察において最も重要な指標は、神経症状の改善と血圧コントロールの安定化です。通常、適切な降圧療法により24〜48時間以内に症状の改善が認められます。症状改善の順序としては、頭痛や悪心などの一般症状が先に軽減し、その後に視覚障害や意識障害などの神経学的所見が改善していく傾向があります。改善の評価には、定期的な神経学的診察と画像検査が有用です。MRIでのPRES(posterior reversible encephalopathy syndrome)所見の消退が確認できれば、治療の有効性が示唆されます。そして血液検査では、腎機能や電解質バランスをモニタリングし、降圧薬の副作用や高血圧の原因となる内分泌疾患の評価も継続します。また、24時間血圧測定により日内変動の正常化を確認することも重要です。これらの指標に基づき、治療計画を随時調整していきます。
急性期から回復期への治療移行について
急性期管理から回復期への移行は、症状の安定化と血圧コントロールの確立を確認してから進めます。通常、神経症状の明らかな改善と48時間以上にわたる血圧の安定化が認められれば、持続的静注降圧薬から経口降圧薬への切り替えを検討します。この移行期には血圧の急激な変動に注意し、少なくとも24時間は頻回の血圧測定を継続します。経口薬は長時間作用型を選択し、複数の作用機序を組み合わせた多剤併用療法が推奨されます。なお、退院前には24時間自由行動下血圧測定を実施し、日常生活における血圧変動を評価します。また、高血圧の原因が二次性高血圧である場合は、その治療計画も並行して進めることが重要です。退院時には自宅での血圧測定方法と記録の指導を行います。
高血圧性脳症の予防と再発防止の生活習慣
高血圧性脳症は一度発症すると再発リスクが高く、生命に関わる緊急事態です。適切な生活習慣の改善と薬物療法の継続によって予防と再発防止が可能になります。ここでは、日常生活で実践すべき具体的な対策と自己管理の重要性について解説します。
効果的な生活習慣改善策
高血圧性脳症の予防において、塩分摂取制限は最も効果的な非薬物療法の一つです。日本人の平均的な塩分摂取量は約10g/日ですが、高血圧患者では6g/日未満を目標とすべきです。この目標を達成するためには、調味料を計量する習慣を身につけるとともに、加工食品や外食の頻度を控えることが重要です。加えて、適度な有酸素運動も推奨されており、具体的には、毎日30分程度の中強度の運動(速歩や水泳など)が血圧低下に有効とされています。さらに、過度の飲酒(男性では30ml/日、女性では15ml/日を超える純アルコール量)を避け、禁煙を実践することも重要です。なお、ストレスの管理も予防の一環として不可欠であり、そのためには、十分な睡眠を確保し、適切なリラクゼーション法を習得することが勧められます。
降圧薬の正しい服用方法と自己中断の危険性
高血圧性脳症の既往がある患者にとって、降圧薬の適切な服用は再発防止の要です。処方された降圧薬は、たとえ症状がなくても自己判断で中断せず、医師の指示通りに継続服用することが絶対条件です。特に高血圧性脳症の再発リスクは、服薬の自己中断後に急激に高まることが知られています。薬の服用方法としては、効果の持続性を考慮して同じ時間帯に服用することが望ましく、忘れにくい生活リズムに組み込むことが有効です。また、複数の降圧薬が処方されている場合は、薬剤ごとの作用と副作用を理解し、服用スケジュールを守ることが重要です。副作用が出現した場合も自己判断で中止せず、必ず医師に相談してください。突然の服薬中止は危険なリバウンド現象(急激な血圧上昇)を招く可能性があり、これが高血圧性脳症の再発につながることがありますので、注意してください。
自己血圧測定の重要性と異常時の対応
自己血圧測定は医療機関での測定よりも日常の血圧状態を正確に反映するため、治療効果の判定に極めて有用です。測定は朝(起床後1時間以内、排尿後、朝食前、服薬前)と晩(就寝前)の1日2回、各時点で2回測定し、その平均値を記録します。測定時は5分間の安静後、正しい姿勢(背筋をまっすぐに、足を組まない、腕の高さを心臓と同じにする)で行います。目標血圧値は家庭血圧で135/85mmHg未満ですが、個々の患者によって医師から指示された目標値があればそれに従います。なお、収縮期血圧が180mmHg以上、または拡張期血圧が110mmHg以上の場合は、頭痛、めまい、視覚異常などの症状がなくても直ちに医療機関を受診すべきです。また、普段より30mmHg以上高い測定値が続く場合も早めに受診を検討してください。
日常生活での効果的な血圧管理法
高血圧は「サイレントキラー」と呼ばれるように、自覚症状がないまま臓器障害を進行させることがあります。効果的な血圧管理には、正確な測定と記録、医療者との適切な情報共有、そして日常生活での細やかな注意が不可欠です。ここでは、ご自身で実践できる血圧管理の具体的な方法について解説します。
家庭血圧測定の正しい方法と記録の重要性
正確な測定のためには、上腕式の自動血圧計を使用し、原則として朝晩の決まった時間に測定します。具体的には、朝は起床後1時間以内、排尿後、朝食前、服薬前に、夜は就寝前に測定するのが理想的です。また、測定時には5分間の安静を保った上で、背もたれのある椅子に深く腰掛け、足を組まず、測定する腕を心臓の高さと同じ位置に保つことが求められます。さらに、カフ(腕帯)は素肌に直接巻き、適切な大きさのものを使用することが重要です。加えて、測定値は必ず記録し、1〜2週間の平均値を評価することで、一時的な変動に左右されない安定した血圧管理が可能となります。なお、日本高血圧学会のガイドラインでは、家庭血圧の正常値は135/85mmHg未満とされていますが、糖尿病や慢性腎臓病を合併している場合には、より厳格な管理目標が設定されることがあります。
血圧手帳活用法と医師との情報共有について
血圧手帳は単なる記録ツールではなく、自己管理と医療連携の重要な架け橋です。記録する際は、日付、時刻、測定値(上の血圧と下の血圧)に加え、服薬状況、体調、特別なイベント(飲酒、睡眠不足、ストレスなど)も併記すると、血圧変動の要因分析に役立ちます。グラフ化機能付きの手帳やスマートフォンアプリを活用すれば、長期的な傾向を視覚的に把握できます。なお、診察時には必ず血圧手帳を持参し、「家庭での平均血圧」「朝晩の差」「日々の変動幅」などに注目して医師に説明してください。また、降圧薬の効果や副作用、生活習慣改善の成果などについても、具体的な数値をもとに相談することで、より個別化された治療方針が立てられます。医師からのフィードバックや指示事項も手帳に記録しておくと、次回の診察がより効果的になります。
血圧変動要因と日常での注意点
血圧はさまざまな要因によって変動します。まず、気温の影響が大きく、特に冬季の寒冷時や入浴後の急激な温度変化には注意が必要です。次に、食事においては塩分摂取が直接的に血圧を上昇させるため、調味料の計量や栄養成分表示の確認を習慣化することが勧められます。また、アルコールに関しては適量(日本酒であれば1合程度)であれば大きな問題はありませんが、過剰摂取は血圧上昇を招くため注意が必要です。さらに、運動については急激な無酸素運動よりも、ウォーキングなどの有酸素運動の方が血圧に対して好ましい影響を与えます。加えて、精神的ストレスも重要な変動要因であり、十分な睡眠や趣味の時間の確保などを通じてストレスを軽減することが大切です。なお、季節の変わり目や旅行時など環境の変化がある場合には、血圧が不安定になりやすいため、より頻繁に血圧を測定し、異常な上昇傾向が見られた際には早めに医療機関へ相談することが望まれます。
高血圧を改善する食事と運動の工夫
高血圧は、適切な食事と運動によって大きく改善できる疾患です。薬物療法に頼るだけでなく、日常の習慣を見直すことで、血圧を自然に下げ、薬の減量や中止も可能になる場合があります。ここでは、効果的な食事法と運動法、そして総合的な生活習慣改善のポイントを紹介します。
血圧改善に有効な食品と栄養素
高血圧改善の食事療法の基本は減塩です。目標とする塩分摂取量は1日6g未満ですが、平均的な日本人の摂取量は10g前後と言われています。減塩のコツとしては、調味料を計量する習慣をつけること、だしを効かせて塩分を控えめにすること、麺類の汁を残すことなどが挙げられます。また、カリウムを多く含む食品はナトリウムの排泄を促進するため積極的に摂りたい栄養素です。バナナ、トマト、ほうれん草、じゃがいも、アボカドなどが良い供給源となります。さらに、DHA・EPAを含む青魚や、ポリフェノールを豊富に含むベリー類、食物繊維が豊富な全粒穀物も血圧低下に効果的です。DASH食(Dietary Approaches to Stop Hypertension)と呼ばれる、野菜、果物、低脂肪乳製品を多く取り入れた食事パターンも、科学的に効果が実証されています。
推奨される運動の種類
高血圧の改善に最も推奨される運動は有酸素運動です。ウォーキング、ジョギング、サイクリング、水泳などが代表的で、特に歩行は手軽に始められるため最初の一歩として最適です。運動強度としては、「ややきつい」と感じる程度(心拍数が最大心拍数の50〜70%程度)が適切です。頻度は週に3〜5回、1回30分以上を目標としますが、最初は短時間から始め、徐々に延ばしていくことが継続のコツです。また、10分間の運動を1日3回行うなど、分割して実施しても効果があります。なお、運動を始める前後にはストレッチなどのウォーミングアップ・クールダウンを行い、急激な血圧変動を避けることが重要です。また、高強度の無酸素運動(重量挙げなど)は一時的に血圧を上昇させる可能性があるため、専門家の指導のもとで行うことをお勧めします。
生活習慣改善のポイント
高血圧管理においては、食事や運動に加えて、包括的な生活習慣の改善が重要です。まず、喫煙は血管を収縮させて血圧を上昇させるだけでなく、動脈硬化を促進するため、禁煙は必須です。飲酒に関しては、エタノール換算で男性は1日あたり20〜30mL(日本酒1合程度)、女性はその半量までに制限することが推奨されます。また、良質な睡眠も血圧の管理において重要です。1日7〜8時間の睡眠時間を確保するよう心がけましょう。さらに、ストレスの適切な管理も不可欠です。瞑想、深呼吸、趣味の時間など、自分に合ったリラクゼーション法を見つけ、定期的に実践することが勧められます。なお、体重管理も有効であり、BMIが25を超える場合には、体重の5〜10%の減量を目標とすることが望まれます。
まとめ:高血圧性脳症から身を守るために
高血圧性脳症の予防には、継続的な血圧管理が最も重要です。塩分の制限、適度な運動、体重管理などの生活習慣の改善と、処方された降圧薬の確実な服用が基本となります。また、家庭での定期的な血圧測定と記録は自己管理の要であり、異常値の早期発見につながります。高血圧性脳症の症状は急速に進行し、数時間から数日の経過で重篤な神経障害を引き起こす可能性があるため、高血圧緊急症のひとつとして即時の医療介入が必要です。放置すれば不可逆的な脳障害や生命の危機に至る可能性があるため、発症が疑われる場合は直ちに医療機関を受診してください。なお、当院では血圧測定から専門的な治療まで、患者一人ひとりの状態に合わせた総合的な医療サービスを提供しています。高血圧の症状に心当たりのある方、もしくは健康診断などで血圧値の異常を指摘された方などいらっしゃいましたら、お気軽にご相談ください。
当日の順番予約はこちらから
2025.06.10
板谷内科クリニック関連リンク
-
ドクターズファイル
身体の症状・悩みに合わせ、全国のクリニック・病院、ドクターの情報を調べることができる地域医療情報サイトです。千葉市若葉区を含め様々な地域の病院を調べることができます。
-
アイチケット広場
全国1500施設以上で利用している「アイチケットの診療予約システム」をメンバー登録せずに利用できます。千葉市若葉区の病院はもちろん、千葉県全体の診療予約が可能です。
-
医療情報ネット(ナビイ)
医療情報ネットは厚生労働省・都道府県が運営する全国の病院や診療所等を検索することができるサイトです。
-
EPARKクリニック・病院
EPARKクリニック・病院は、日本全国およそ15万件の病院・クリニックを検索&ネット受付ができるヘルスケア総合検索サイトです。千葉市の内科病院だけでも300件以上の登録があります。


 クリニック紹介
クリニック紹介
 診療のご案内
診療のご案内




 043-234-0220
043-234-0220