-
- 板谷内科クリニックブログ
- 糖尿病患者の高血圧治療と降圧目標について|ガイドラインに基づく血圧管理方法も解説
糖尿病患者の高血圧治療と降圧目標について|ガイドラインに基づく血圧管理方法も解説
2025.06.10
この記事では「糖尿病患者の高血圧治療と降圧目標」について解説します。後半部分では「血圧を下げる生活習慣改善のポイント」について解説しておりますので、ぜひ最後までご覧ください。
【目次】
降圧目標とは
糖尿病患者の高血圧治療が重要な理由
糖尿病患者の降圧目標値について
適切な降圧治療で防げる糖尿病合併症
糖尿病患者の効果的な血圧測定と記録法
糖尿病患者に適した降圧薬の選び方
血圧を下げる生活習慣改善のポイント
まとめ:降圧目標達成で合併症リスクを減らすために
降圧目標とは

降圧目標とは、高血圧患者において心血管疾患や脳血管疾患などの合併症を予防するために設定される、治療によって到達すべき血圧値の指標です。これは単に血圧を下げることを目的とするのではなく、患者の生命予後を改善し、生活の質を向上させることを最終的な目標としています。一般的に収縮期血圧130mmHg未満、拡張期血圧80mmHg未満が基本的な降圧目標として設定されますが、患者の年齢、併存疾患、臓器障害の有無によって個別化が必要です。特に糖尿病患者では、細小血管症や大血管症のリスクが高いため、より厳格な血圧管理が推奨される場合があります。なお、降圧目標の設定には、患者の個別性を十分に考慮することが重要です。高齢者では過度の降圧による臓器血流低下のリスクを、若年者では将来の心血管リスクを総合的に評価し、最適な目標値を決定します。また、患者の生活背景や治療への理解度も考慮し、実現可能で持続可能な目標設定を行うことが治療成功の鍵となります。
糖尿病患者の高血圧治療が重要な理由

糖尿病と高血圧はともに生活習慣病として知られていますが、これらが合併した場合の影響は単純な足し算以上に深刻となります。ここでは、糖尿病患者における「高血圧治療の重要性」について解説いたします。
糖尿病と高血圧の合併による心血管リスク増加のメカニズム
糖尿病患者が高血圧を合併すると、心血管疾患のリスクは相乗的に増加します。高血糖状態では血管内皮細胞の機能が障害され、血管の拡張能力が低下し動脈硬化が促進されます。同時に高血圧による血管壁への持続的な圧力負荷が加わることで、血管壁の肥厚と硬化がさらに加速されます。また、糖尿病では血液粘度の増加や血小板凝集能の亢進により血栓形成傾向が高まっており、高血圧による血流の乱れがこれらの病態を悪化させます。さらに、両疾患は共通して酸化ストレスの増加と慢性炎症を引き起こし、血管内皮の損傷を通じて動脈硬化の進行を著しく加速させるのです。
適切な血圧管理が合併症予防に必要な根拠
大規模臨床試験により、糖尿病患者における厳格な血圧管理の有効性が実証されています。UKPDS試験では、糖尿病患者において収縮期血圧を10mmHg低下させることで、糖尿病関連死亡を15%、心筋梗塞を11%、脳卒中を13%減少させることが示されました。また、HOT試験では拡張期血圧を80mmHg未満に管理することで、心血管イベントが有意に減少することが確認されています。さらに、糖尿病性腎症の進行抑制においても血圧管理は極めて重要で、ACE阻害薬やARBを用いた血圧管理により、微量アルブミン尿の進行や腎機能低下を効果的に抑制できることが多数の研究で証明されています。
両疾患の相互作用と血管への影響
糖尿病と高血圧は相互に病態を悪化させる悪循環を形成します。高血糖は腎臓での糖再吸収を増加させ、体液貯留により血圧上昇を招きます。一方、高血圧は腎血流を減少させ、糖尿病性腎症の進行を加速し、さらなる血圧上昇をもたらします。なお、血管レベルでは、糖化最終産物の蓄積が血管壁の弾性を低下させ、高血圧による圧負荷と相まって血管硬化を促進します。また、両疾患はレニン・アンジオテンシン系の活性化を通じて、血管収縮と組織のリモデリングを引き起こし、臓器障害を進行させます。この複雑な病態連鎖を断ち切るためには、血糖管理と並行した積極的な血圧管理が不可欠なのです。
糖尿病患者の降圧目標値について

糖尿病患者における適切な血圧管理は、心血管疾患や腎症などの合併症予防において極めて重要な位置を占めています。ここでは、日本高血圧学会のガイドラインに基づく糖尿病患者の「具体的な降圧目標値」について解説いたします。
日本高血圧学会ガイドライン(JSH2019)の推奨目標値
JSH2019では、糖尿病患者の降圧目標として診察室血圧130/80mmHg未満、家庭血圧125/75mmHg未満を推奨しています。この目標設定は、糖尿病患者が非糖尿病患者と比較して心血管疾患リスクが2倍から4倍高いという疫学的事実に基づいています。従来の140/90mmHg未満という一般的な高血圧患者の目標値よりも厳格な設定となっており、これは糖尿病という疾患の特殊性を考慮した結果です。ただし、75歳以上の高齢糖尿病患者については、過度の降圧による臓器血流低下のリスクを考慮し、140/90mmHg未満という緩和された目標値が設定されています。また、蛋白尿を伴う糖尿病性腎症患者では、腎保護の観点からより厳格な管理が推奨される場合があります。
診察室血圧130/80mmHg未満の設定根拠と臨床データ
この厳格な降圧目標の設定根拠は、複数の大規模臨床試験によって支持されています。ACCORD-BP試験では、2型糖尿病患者において収縮期血圧を120mmHg未満に管理した群で、標準治療群(140mmHg未満)と比較して非致死性脳卒中が41%減少することが示されました。また、HOT試験の糖尿病患者サブグループ解析では、拡張期血圧を80mmHg未満に管理することで心血管イベントが51%減少し、特に心筋梗塞のリスクが大幅に低下することが確認されています。さらに、ADVANCE試験では、ペリンドプリル・インダパミド配合剤による積極的降圧により、大血管症および細小血管症の両方で有意な改善が認められ、130/80mmHg未満という目標値の妥当性が実証されています。
家庭血圧125/75mmHg未満を目指す重要性
家庭血圧測定は診察室血圧よりも日常の血圧変動をより正確に反映し、心血管予後との相関も強いことが知られています。糖尿病患者では自律神経障害により血圧変動が大きくなりやすく、診察室では正常でも家庭血圧が高値を示す仮面高血圧の頻度が高いことが報告されています。なお、J-HOP研究では、家庭血圧が診察室血圧よりも心血管イベント予測において優れていることが示されており、特に糖尿病患者では家庭血圧125/75mmHg未満を維持することで、腎機能悪化の抑制効果が期待できます。また、患者自身による血圧モニタリングは治療への参加意識を高め、服薬アドヒアランスの向上にもつながるため、血圧管理における重要なツールとして位置づけられています。
適切な降圧治療で防げる糖尿病合併症

糖尿病患者において適切な血圧管理は、様々な合併症の発症・進行を効果的に防ぐ重要な治療戦略です。血糖管理と並行した積極的な降圧治療により、腎症、網膜症、心血管疾患などの深刻な合併症を予防できることが多くの臨床研究で実証されています。ここでは、降圧治療による「合併症予防効果」について解説いたします。
腎症進行抑制と血圧コントロールの関係
糖尿病性腎症は糖尿病の最も重篤な合併症の一つであり、適切な血圧管理はその進行抑制において決定的な役割を果たします。腎臓では糸球体内圧の上昇が腎機能悪化の主要因となりますが、血圧コントロールにより糸球体内圧を低下させることで腎保護効果が得られます。RENAAL試験では、ARBによる治療で血圧を平均144/82mmHgから140/78mmHgに低下させることで、腎症進行リスクが25%減少し、透析導入リスクが28%低下することが示されました。また、IDNT試験では、糖尿病性腎症患者においてイルベサルタンによる治療により、血清クレアチニン倍増リスクが33%、末期腎不全リスクが23%減少することが確認されています。特にACE阻害薬やARBは、降圧効果に加えて腎保護作用を有しており、微量アルブミン尿段階からの早期介入が重要とされています。
糖尿病網膜症リスク低減のための血圧管理
糖尿病網膜症は糖尿病患者の失明原因として最も頻度が高く、血圧管理による予防効果が期待される合併症です。網膜血管は細小血管であり、高血圧による血管壁への圧負荷が直接的に血管内皮障害を引き起こし、血管透過性の亢進や新生血管の形成を促進します。UKPDS試験では、厳格な血圧管理(平均144/82mmHg対154/87mmHg)により、網膜症の進行が34%抑制され、視力低下リスクが47%減少することが示されました。また、ADVANCE試験でも、ペリンドプリル・インダパミド配合剤による降圧治療で、新規糖尿病網膜症の発症が21%減少し、既存網膜症の進行も有意に抑制されることが確認されています。特に収縮期血圧130mmHg未満の維持は、網膜症の発症・進行予防において重要な目標値とされており、定期的な眼底検査と並行した血圧管理が推奨されています。
脳卒中・心筋梗塞予防における血圧管理の重要性
糖尿病患者の心血管疾患リスクは非糖尿病患者の2-4倍高く、適切な血圧管理による予防効果は極めて大きいものです。ADVANCE試験では、積極的降圧治療により主要心血管イベントが9%、心血管死亡が18%減少し、特に脳卒中リスクが21%低下することが示されました。また、HOT試験の糖尿病患者サブグループでは、拡張期血圧を90mmHgから80mmHg未満に管理することで、心血管イベントが51%減少し、心筋梗塞による死亡リスクが67%低下することが確認されています。ACCORD-BP試験では、収縮期血圧120mmHg未満への厳格管理により非致死性脳卒中が41%減少し、総脳卒中リスクも有意に低下しました。これらの結果は、糖尿病患者において130/80mmHg未満という厳格な降圧目標の妥当性を支持する重要な根拠となっており、早期からの積極的な血圧管理が生命予後の改善に直結することを示しています。
糖尿病患者の効果的な血圧測定と記録法
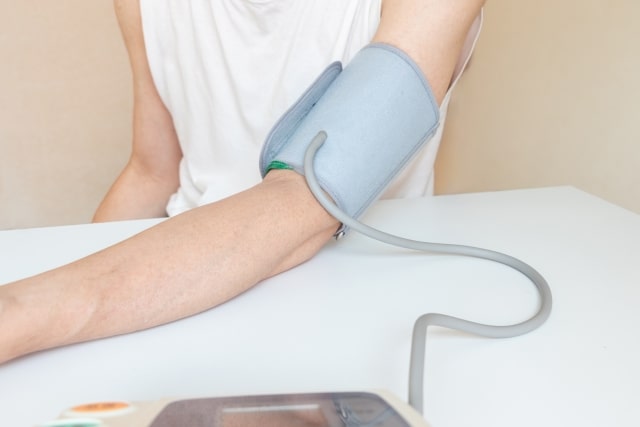
糖尿病患者における血圧管理では、正確な測定と継続的な記録が治療成功の鍵となります。診察室での測定だけでなく、日常生活における血圧変動を把握することで、より効果的な治療方針を立てることができます。ここでは、糖尿病患者に適した「血圧測定法」と「記録方法」について解説いたします。
診察室血圧と家庭血圧の両方を活用する意義
糖尿病患者では診察室血圧と家庭血圧の両方を測定することで、より包括的な血圧評価が可能となります。診察室血圧は標準化された環境での測定値として治療判断の基準となりますが、白衣高血圧や仮面高血圧の存在により、日常の血圧状態を正確に反映しない場合があります。特に糖尿病患者では自律神経障害により血圧変動が大きくなりやすく、仮面高血圧の頻度が高いことが知られています。なお、家庭血圧測定により、早朝高血圧や夜間高血圧などの診察室では発見できない血圧異常を検出でき、これらは心血管イベントの強い予測因子となります。また、治療効果の評価においても、家庭血圧は薬物治療による24時間の降圧効果をより正確に反映し、服薬タイミングの最適化や薬剤選択に重要な情報を提供します。両者を組み合わせることで、個々の患者に最適化された血圧管理が実現できるのです。
正確な家庭血圧測定のポイントと記録方法
正確な家庭血圧測定のためには、適切な測定環境と方法の遵守が不可欠です。測定は静かな環境で、椅子に座り背もたれに背中をつけて5分間安静にした後に行います。カフは心臓と同じ高さに位置させ、上腕式血圧計を使用することが推奨されます。測定タイミングは起床後1時間以内と就寝前の2回とし、各回2度測定してその平均値を記録します。なお、記録には測定日時、血圧値、脈拍数に加えて、服薬状況、体調、ストレス状況なども併記することで、血圧変動の要因分析が可能となります。最近では血圧計とスマートフォンアプリを連携させることで、自動的にデータが蓄積され、グラフ化やトレンド分析も容易に行えるようになっています。
血糖値と血圧の同時管理で得られる効果
血糖値と血圧を同時に管理することで、相乗的な治療効果が期待できます。両者は密接に関連しており、高血糖は血管内皮機能を障害し血圧上昇を招く一方、高血圧は腎血流を低下させ血糖コントロールを悪化させる悪循環を形成します。同時管理により、患者は自身の病態をより包括的に理解し、生活習慣改善への動機づけが強化されます。実際に、血糖値と血圧の関連性を記録により可視化することで、食事内容や運動量が両方の指標に与える影響を実感でき、セルフケア能力の向上につながります。また、医療者側も両方のデータを総合的に評価することで、薬物治療の最適化や合併症リスクの早期発見が可能となります。特にACE阻害薬やARBなどは血圧と血糖の両方に好影響を与えるため、同時管理により薬剤選択の精度も向上し、治療効果の最大化が図れるのです。
糖尿病患者に適した降圧薬の選び方

糖尿病患者の降圧治療では、単に血圧を下げるだけでなく、腎保護効果や心血管保護効果を考慮した薬剤選択が重要となります。患者の併存疾患、腎機能、年齢などを総合的に評価し、個別化された治療戦略を立てることが求められます。ここでは、糖尿病患者における「降圧薬の適切な選択方法」について解説いたします。
腎保護作用のあるRA系抑制薬(ACE阻害薬・ARB)の効果
ACE阻害薬とARB(アンジオテンシン受容体拮抗薬)は、糖尿病患者における第一選択薬として位置づけられています。これらの薬剤はレニン・アンジオテンシン系を抑制することで、降圧効果に加えて強力な腎保護作用を発揮します。糸球体輸出細動脈を選択的に拡張させることで糸球体内圧を低下させ、蛋白尿の減少と腎機能保持効果をもたらします。RENAAL試験では、ロサルタンにより腎症進行リスクが25%減少し、IDNT試験ではイルベサルタンで末期腎不全リスクが23%低下することが示されました。また、MICRO-HOPE試験ではラミプリルが心血管イベントを25%減少させ、糖尿病患者での心血管保護効果も確認されています。なお、両薬剤の効果に大きな差はありませんが、ACE阻害薬では乾性咳嗽の副作用が10-15%に認められるため、咳嗽が問題となる場合はARBへの変更が推奨されます。
カルシウム拮抗薬や利尿薬の併用と注意点
RA系抑制薬単剤で目標血圧に到達しない場合、カルシウム拮抗薬や利尿薬との併用が推奨されます。カルシウム拮抗薬は強力な降圧効果を有し、特にジヒドロピリジン系は末梢血管拡張により効果的な血圧低下をもたらします。アムロジピンやニフェジピン徐放剤は糖尿病患者でも安全に使用でき、ASCOT試験では心血管イベント抑制効果も確認されています。ただし、短時間作用型は血圧の急激な変動を引き起こす可能性があるため避けるべきです。なお、利尿薬については、サイアザイド系およびサイアザイド類似利尿薬が有効ですが、血糖値や電解質への影響に注意が必要です。これらの薬剤は血糖値を軽度上昇させる可能性があるため、血糖管理状況を慎重にモニタリングしながら使用します。また、低カリウム血症は糖尿病患者では不整脈リスクを高めるため、定期的な電解質チェックが不可欠です。利尿薬使用時はACE阻害薬やARBとの併用により、カリウム保持効果が期待できます。
糖尿病患者に配慮した降圧薬選択の考え方
糖尿病患者の降圧薬選択では、血圧降下効果だけでなく、代謝への影響、腎機能、併存疾患を総合的に評価することが重要です。第一選択はRA系抑制薬とし、腎機能や蛋白尿の程度に応じてACE阻害薬またはARBを選択します。目標血圧達成のため多くの患者で併用療法が必要となり、その際はカルシウム拮抗薬または利尿薬を第二選択として追加します。β遮断薬は血糖値に対する影響や低血糖症状のマスキング作用があるため、心疾患合併例以外では慎重に使用します。なお、高齢者では起立性低血圧のリスクを考慮し、緩徐な降圧を心がけ、過度の降圧による臓器血流低下を避けます。また、患者の服薬アドヒアランス向上のため、1日1回投与の長時間作用型製剤や配合剤の活用も重要な選択肢となります。定期的な腎機能検査、電解質測定、血糖値モニタリングにより、薬剤の効果と安全性を継続的に評価し、必要に応じて治療の調整を行うことが糖尿病患者の降圧治療成功の鍵となります。
血圧を下げる生活習慣改善のポイント

糖尿病患者における血圧管理では、薬物療法と並行して生活習慣改善が不可欠です。適切な食事療法、運動療法、体重管理により、降圧効果だけでなく血糖コントロールの改善も期待できます。ここでは、糖尿病患者が実践すべき具体的な「生活習慣改善方法」について解説いたします。
減塩(6g/日未満)の具体的な実践方法
減塩は最も効果的な非薬物療法の一つであり、塩分摂取量を6g/日未満に制限することで収縮期血圧を2-8mmHg低下させることができます。実践には段階的なアプローチが重要で、まず現在の塩分摂取量を把握することから始めます。日本人の平均塩分摂取量は約10gであるため、まず8g程度への減塩から開始し、徐々に目標値に近づけていきます。具体的な方法として、調理時の塩や醤油を半分に減らし、代わりに酢、レモン汁、香辛料、ハーブを活用して味付けを工夫します。なお、加工食品や外食には多量の塩分が含まれているため、食品表示を確認し、ナトリウム量400mg(塩分1g相当)以下の商品を選択してください。また、カリウムを豊富に含む野菜や果物の摂取を増やすことで、ナトリウムの排泄を促進し降圧効果を高めることができます。ただし、糖尿病性腎症で腎機能が低下している患者では、カリウム摂取制限が必要な場合があるため、医師との相談が必要です。
糖尿病と高血圧の両方に効果的な運動療法
運動療法は血圧と血糖値の両方を改善する理想的な治療法です。有酸素運動を週3回以上、1回30分以上行うことで収縮期血圧を4-9mmHg低下させ、同時にHbA1cを0.6-0.7%改善できることが報告されています。推奨される運動は中強度の有酸素運動で、最大心拍数の50-70%程度の強度が適切です。具体的には早歩き、水中歩行、サイクリング、軽いジョギングなどが挙げられます。なお、運動開始前には血糖値を測定し、70mg/dL未満の場合は補食を摂取してから開始してください。また、レジスタンストレーニング(筋力トレーニング)も週2-3回取り入れることで、インスリン感受性の改善と基礎代謝の向上が期待できます。さらに、運動後の血糖値低下作用は12-24時間続くため、定期的な運動習慣の確立が重要です。運動療法開始時は医師と相談の上、心電図検査や運動負荷試験を行い、安全性を確認してから段階的に強度を上げていくことが推奨されます。
食事内容の見直しと体重管理の重要性
体重管理は、血圧および血糖値の両方に大きな影響を与える重要な要素です。体重を1kg減少させることで収縮期血圧は約1mmHg低下し、BMIを1kg/m²減少させることでHbA1cが0.1〜0.2%改善するとされています。糖尿病患者の理想体重はBMI22kg/m²程度とされていますが、現実的な目標としては、現在の体重の5〜10%減量から開始することが推奨されます。食事療法では、総エネルギー摂取量の適正化に加え、食事内容の質的改善が重要です。DASH食(野菜、果物、全粒穀物、低脂肪乳製品を中心とした食事パターン)は、血圧を8〜14mmHg低下させる効果があり、同時に血糖コントロールの改善にも寄与します。また、飽和脂肪酸の摂取を制限し、不飽和脂肪酸を中心とした脂質摂取に切り替えることや、食物繊維が豊富な食品の選択により、血管機能の改善と血糖値の安定化が期待されます。なお、アルコール摂取は、男性で日本酒1合、女性ではその半量以下に制限し、過度の飲酒は血圧上昇や血糖コントロール悪化の原因となるため注意が必要です。食事記録をつけることで自身の食習慣を客観的に把握し、継続的な改善につなげることが可能です。
まとめ:降圧目標達成で合併症リスクを減らすために

糖尿病患者における適切な血圧管理は、深刻な合併症を予防し、長期的な生活の質を維持するための重要な治療戦略です。降圧目標の達成により、腎症、網膜症、心血管疾患などのリスクを大幅に軽減できることが数多くの臨床研究で実証されています。ここでは、効果的な血圧管理を実現するための「包括的なアプローチ」について解説いたします。
糖尿病患者の血圧管理が合併症予防に重要な理由
糖尿病と高血圧の合併は、単独疾患の場合と比較して合併症リスクを指数関数的に増加させます。高血糖による血管内皮障害と高血圧による血管壁への持続的圧負荷が相互に作用し、動脈硬化の進行を著しく加速させるためです。特に細小血管症である腎症と網膜症では、血圧管理の効果が顕著に現れます。UKPDS試験では、収縮期血圧を10mmHg低下させることで糖尿病関連死亡が15%、脳卒中が13%減少し、ADVANCE試験では主要心血管イベントが9%、心血管死亡が18%減少することが示されました。また、腎保護の観点では、血圧を130/80mmHg未満に管理することで糸球体内圧が低下し、蛋白尿の進行が抑制されます。これらの効果は血糖管理と独立しており、HbA1cが良好にコントロールされている患者でも血圧管理による追加的な合併症予防効果が得られることが重要な特徴です。早期からの積極的な血圧管理により、不可逆的な臓器障害を予防し、患者の長期予後を大幅に改善できるのです。
目標達成のための医療機関との連携ポイント
降圧目標の確実な達成には、患者と医療機関の密接な連携が不可欠です。まず、家庭血圧測定の実施と正確な記録が基本となります。診察時には血圧手帳や測定データを持参し、医師と血圧変動パターンを共有することで、最適な治療調整が可能となります。服薬アドヒアランスの維持も重要な要素であり、薬剤の効果や副作用について十分な理解を深め、疑問点は積極的に質問することが推奨されます。なお、定期受診では、血圧値だけでなく腎機能検査、眼底検査、心電図検査などの合併症スクリーニングを確実に受けることで、早期発見・早期治療につなげます。また、生活習慣の変化や体調変化があった際は、予定外でも医療機関に相談することが重要です。薬剤調整は段階的に行われるため、目標達成まで数回の受診が必要な場合があります。患者自身も血圧管理の重要性を理解し、治療に積極的に参加する姿勢を持つことで、医療者との良好なパートナーシップが構築され、治療効果の最大化が図れます。
クリニックでの糖尿病・高血圧総合管理の特徴
内科クリニックでの総合管理は、個々の患者に最適化された包括的ケアを提供する特徴があります。血糖値と血圧の両方を同時にモニタリングすることで、相互関係を考慮した治療方針を立てることができます。例えば、ACE阻害薬やARBは血圧と血糖の両方に好影響を与えるため、これらの薬剤を中心とした治療戦略が構築されます。また、管理栄養士による栄養指導では、減塩と糖質管理を組み合わせた食事療法が提供され、運動療法についても血糖値と血圧の両方を考慮した個別プログラムが作成されます。さらに、定期検査では、HbA1cと血圧値の推移を総合的に評価し、必要に応じて薬剤調整や生活指導の強化を行います。なお、当院では、患者一人ひとりの状態に合わせた総合的な治療を提供しています。糖尿病の初期段階から進行した症例まで幅広く対応しておりますので、糖尿病の症状に心当たりのある方、もしくは健康診断などで血圧値の異常を指摘された方などいらっしゃいましたら、お気軽にご相談ください。

-
神経内科
神経内科についての記事はこちらをクリック
-
アレルギー内科
アレルギー内科についての記事はこちらをクリック
-
リウマチ内科
リウマチ内科についての記事はこちらをクリック
-
糖尿病・代謝内科
糖尿病・代謝内科についての記事はこちらをクリック
-
各種検診
各種検診についての記事はこちらをクリック
-
内分泌内科
内分泌内科についての記事はこちらをクリック
-
腎臓内科
腎臓内科についての記事はこちらをクリック
-
循環器内科
循環器内科についての記事はこちらをクリック
-
消化器内科
消化器内科についての記事はこちらをクリック
-
呼吸器内科
呼吸器内科についての記事はこちらをクリック
-
内科
内科についての記事はこちらをクリック

- 公費
- ワクチン接種
- 帯状疱疹
- 旅行
- 呼吸器感染症
- 尿路感染症
- 糖代謝
- 健康診断
- 尿糖
- 空腹時血糖値
- 精密検査
- 目標値
- フレイル
- 足が攣る
- 減らす
- 腹囲
- 基準
- メタボ
- 高齢者
- 向き合う
- 家族
- 初診
- 即日
- HbA1c
- 高血圧症
- 数値
- 食後高血糖
- 定期検査
- 伝染性紅斑(りんご病)
- 百日咳
- 仮面高血圧
- 夜間高血圧
- 手足のしびれ
- 管理
- 糖尿病性腎症
- 降圧目標
- 薬物療法
- 高血圧性脳症
- 尿泡
- 目が霞む
- 赤ら顔
- 鼻血が出やすい
- 耳鳴り
- 首の後ろが痛い
- 朝起きると頭が重い
- めまい
- 爪
- 検査方法
- いつから
- インフルエンザ検査
- 空腹
- 痺れる
- かゆい
- 赤い斑点
- 血糖トレンド
- インスリンポンプ
- 脈拍
- 間食
- 入院
- 自宅入院
- 心房細動
- 運動してはいけない
- グリコアルブミン
- スローカロリー
- 血糖自己測定
- フルミスト点鼻液
- 鼻から
- インフルエンザワクチン
- 低血糖
- 大血管症
- がん
- うつ病
- 血糖コントロール
- メタボリックシンドロームとは
- ミトコンドリア糖尿病
- 家族性若年糖尿病
- MODY
- なりやすい
- 日本人
- 何型
- 確率
- 遺伝
- 副鼻腔炎
- 痩せる
- 治らない
- 頭痛
- 血糖値スパイクとは
- いつまで
- コロナ後遺症
- 中耳炎
- インフルエンザ脳症とは
- ワクチン
- 麻疹
- 違い
- D型
- C型
- B型
- A型
- インフルエンザC型
- インフルエンザB型
- インフルエンザA型
- インフルエンザ潜伏期間
- 潜伏期間
- インフルエンザ
- SAS
- 睡眠時無呼吸症候群
- 内科
- ダイアベティス
- 下げる
- 若い女性
- ピーク
- タバコ
- 変異株
- ピロラ
- エリス
- 目
- 食後
- 吐き気
- 60代
- 不眠
- 血糖値スパイク
- カフェイン
- 30代
- うつ
- 50代
- 40代
- 更年期
- 相談
- 方法
- タイプ
- 関連
- 20代
- 診察
- 評価法
- 診断基準
- 関係性
- 女性ホルモン
- 女性
- 副作用
- 費用
- デメリット
- メリット
- 減感作療法
- 男性
- チェック
- 不眠症
- 居眠り
- 意識が朦朧
- 眠気
- 痒み
- 皮膚
- 病名変更
- 名称変更
- 塩分
- 病気
- 脱毛症
- 糖質
- 抜け毛
- バナナ
- 摂取量
- コーヒー
- 糖尿病性ED
- ED
- 偏見
- 例
- 病名
- 言葉
- アドボカシー活動
- スティグマ
- ホルモン
- 精神疾患
- ストレス
- 糖尿病網膜症
- 糖尿病ケトアシドーシス
- 影響
- 喫煙
- 経口血糖降下薬
- 糖尿病かもしれない
- 境界型糖尿病
- 糖尿病予備群
- インスリン療法
- 骨折
- 骨粗鬆症
- 心筋梗塞
- 後遺症
- 脳梗塞
- 1型糖尿病
- 検診
- 生活習慣
- 歯周病
- 重症化
- 新型コロナウイルス
- 敗血症性ショック
- 感染症
- 敗血症
- 水分補給
- 関係
- 脱水症状
- 注意
- 効果
- 糖尿病予防
- 糖質制限
- 食べ物
- アルコール
- お酒
- 妊娠糖尿病
- 初期症状
- 慢性合併症
- 糖尿病腎症
- 理由
- スキンケア
- 保湿剤
- 痒さ
- 血糖値
- 食事
- 食べてはいけないもの
- 乳製品
- おすすめ
- 食生活
- ヒトヘルペスウイルス
- ウイルス
- 発熱
- 突発性発疹
- 呼吸器
- ヒトメタニューモウイルス感染症
- ヒトメタニューモウイルス
- 感染経路
- 小児
- RSウイルス感染症
- 手足口病
- 特徴
- 夏風邪
- ヘルパンギーナ
- 糖尿病足病変
- 血糖
- 糖尿病チェック
- 足
- 1型糖尿病
- 2型糖尿病
- 合併症
- インスリン
- 運動療法
- 子供
- くしゃみ
- 新型コロナウイルス感染症
- 点眼薬
- 点鼻薬
- 内服薬
- 有効
- 薬
- 対策
- 飛散
- 舌下免疫療法
- アナフィラキシーショック
- アレルギー
- 治療法
- 花粉症
- 無症状
- 待機期間
- 濃厚接触
- 期間
- 甲状腺ホルモン
- 甲状腺機能低下症
- 風邪
- 初期
- 感染対策
- オミクロン株
- 接種券
- 対象
- 新型コロナワクチン
- 3回目
- 甲状腺
- 栄養素
- 糖尿病
- 血圧
- 減塩
- 動脈硬化
- 食事療法
- 生活習慣病
- DASH食
- 高血圧
- 若葉区
- 脂質異常症
- 都賀
- 高脂血症
- 感染
- 運動
- 飲酒
- 接種後
- 接種率
- 千葉市
- 副反応
- 種類
- 接種
- 予約
- コロナワクチン
- コロナ
- 診断
- 予防
- 治療
- 改善
- 原因
- 検査
- 症状


 クリニック紹介
クリニック紹介
 診療のご案内
診療のご案内

