千葉市若葉区都賀で
糖尿病治療をお考えの方へ
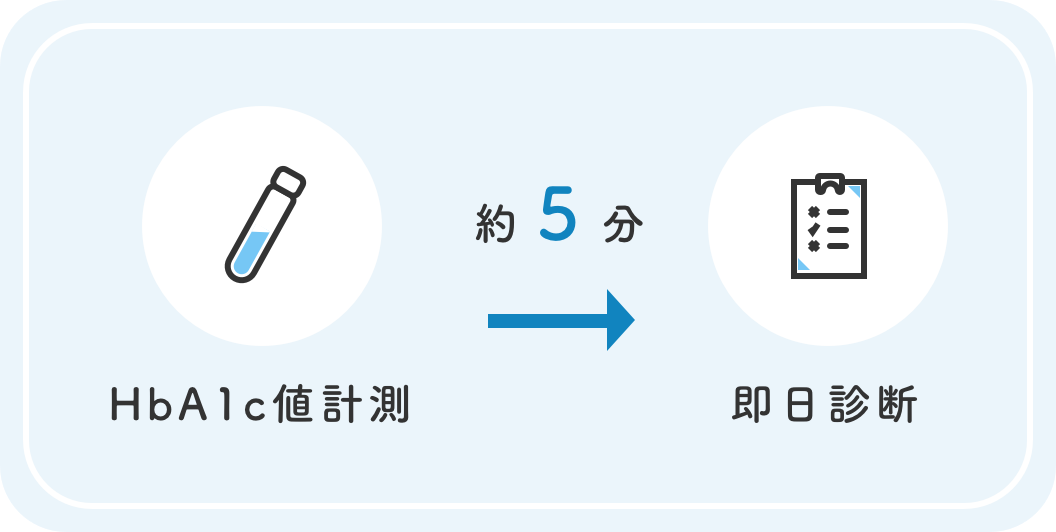
当院は千葉市若葉区都賀駅前にある内科クリニックです。糖尿病専門医が常勤し、その日のうちにHbA1c値を測定して結果をお伝えできるため、都賀で糖尿病治療や定期検診をお探しの方に安心して受診いただけます。
ごあいさつ
1989年に千葉市若葉区のこの地に開院して以来、心身のどんな御相談にも応じる姿勢で診療を続けて参りました。
1.わかりやすい言葉・わかりやすい形で提供するよう心掛けています。
2.安心して通院していただけるような明るくてあたたかいクリニックを目指しています。
3.どの科に行っていいか分からない、この病気は特にどこの病院に行くのがいいか分からないといった御相談にも応じさせて頂きます。
専門的治療が必要な場合は、直ちにご希望の病院へ紹介させて頂きます。
病気や治療でお困りのことがございましたらお気軽にご相談下さい。よろしくお願いいたします。
板谷内科クリニックブログ

-
神経内科
神経内科についての記事はこちらをクリック
-
アレルギー内科
アレルギー内科についての記事はこちらをクリック
-
リウマチ内科
リウマチ内科についての記事はこちらをクリック
-
糖尿病・代謝内科
糖尿病・代謝内科についての記事はこちらをクリック
-
各種検診
各種検診についての記事はこちらをクリック
-
内分泌内科
内分泌内科についての記事はこちらをクリック
-
腎臓内科
腎臓内科についての記事はこちらをクリック
-
循環器内科
循環器内科についての記事はこちらをクリック
-
消化器内科
消化器内科についての記事はこちらをクリック
-
呼吸器内科
呼吸器内科についての記事はこちらをクリック
-
内科
内科についての記事はこちらをクリック

- 喉の痛み
- 顔
- 公費
- ワクチン接種
- 帯状疱疹
- 旅行
- 呼吸器感染症
- 尿路感染症
- 糖代謝
- 健康診断
- 尿糖
- 空腹時血糖値
- 精密検査
- 目標値
- フレイル
- 足が攣る
- 減らす
- 腹囲
- 基準
- メタボ
- 高齢者
- 向き合う
- 家族
- 初診
- 即日
- HbA1c
- 高血圧症
- 数値
- 食後高血糖
- 定期検査
- 伝染性紅斑(りんご病)
- 百日咳
- 仮面高血圧
- 夜間高血圧
- 手足のしびれ
- 管理
- 糖尿病性腎症
- 降圧目標
- 薬物療法
- 高血圧性脳症
- 尿泡
- 目が霞む
- 赤ら顔
- 鼻血が出やすい
- 耳鳴り
- 首の後ろが痛い
- 朝起きると頭が重い
- めまい
- 爪
- 検査方法
- いつから
- インフルエンザ検査
- 空腹
- 痺れる
- かゆい
- 赤い斑点
- 血糖トレンド
- インスリンポンプ
- 脈拍
- 間食
- 入院
- 自宅入院
- 心房細動
- 運動してはいけない
- グリコアルブミン
- スローカロリー
- 血糖自己測定
- フルミスト点鼻液
- 鼻から
- インフルエンザワクチン
- 低血糖
- 大血管症
- がん
- うつ病
- 血糖コントロール
- メタボリックシンドロームとは
- ミトコンドリア糖尿病
- 家族性若年糖尿病
- MODY
- なりやすい
- 日本人
- 何型
- 確率
- 遺伝
- 副鼻腔炎
- 痩せる
- 治らない
- 頭痛
- 血糖値スパイクとは
- いつまで
- コロナ後遺症
- 中耳炎
- インフルエンザ脳症とは
- ワクチン
- 麻疹
- 違い
- D型
- C型
- B型
- A型
- インフルエンザC型
- インフルエンザB型
- インフルエンザA型
- インフルエンザ潜伏期間
- 潜伏期間
- インフルエンザ
- SAS
- 睡眠時無呼吸症候群
- 内科
- ダイアベティス
- 下げる
- 若い女性
- ピーク
- タバコ
- 変異株
- ピロラ
- エリス
- 目
- 食後
- 吐き気
- 60代
- 不眠
- 血糖値スパイク
- カフェイン
- 30代
- うつ
- 50代
- 40代
- 更年期
- 相談
- 方法
- タイプ
- 関連
- 20代
- 診察
- 評価法
- 診断基準
- 関係性
- 女性ホルモン
- 女性
- 副作用
- 費用
- デメリット
- メリット
- 減感作療法
- 男性
- チェック
- 不眠症
- 居眠り
- 意識が朦朧
- 眠気
- 痒み
- 皮膚
- 病名変更
- 名称変更
- 塩分
- 病気
- 脱毛症
- 糖質
- 抜け毛
- バナナ
- 摂取量
- コーヒー
- 糖尿病性ED
- ED
- 偏見
- 例
- 病名
- 言葉
- アドボカシー活動
- スティグマ
- ホルモン
- 精神疾患
- ストレス
- 糖尿病網膜症
- 糖尿病ケトアシドーシス
- 影響
- 喫煙
- 経口血糖降下薬
- 糖尿病かもしれない
- 境界型糖尿病
- 糖尿病予備群
- インスリン療法
- 骨折
- 骨粗鬆症
- 心筋梗塞
- 後遺症
- 脳梗塞
- 1型糖尿病
- 検診
- 生活習慣
- 歯周病
- 重症化
- 新型コロナウイルス
- 敗血症性ショック
- 感染症
- 敗血症
- 水分補給
- 関係
- 脱水症状
- 注意
- 効果
- 糖尿病予防
- 糖質制限
- 食べ物
- アルコール
- お酒
- 妊娠糖尿病
- 初期症状
- 慢性合併症
- 糖尿病腎症
- 理由
- スキンケア
- 保湿剤
- 痒さ
- 血糖値
- 食事
- 食べてはいけないもの
- 乳製品
- おすすめ
- 食生活
- ヒトヘルペスウイルス
- ウイルス
- 発熱
- 突発性発疹
- 呼吸器
- ヒトメタニューモウイルス感染症
- ヒトメタニューモウイルス
- 感染経路
- 小児
- RSウイルス感染症
- 手足口病
- 特徴
- 夏風邪
- ヘルパンギーナ
- 糖尿病足病変
- 血糖
- 糖尿病チェック
- 足
- 1型糖尿病
- 2型糖尿病
- 合併症
- インスリン
- 運動療法
- 子供
- くしゃみ
- 新型コロナウイルス感染症
- 点眼薬
- 点鼻薬
- 内服薬
- 有効
- 薬
- 対策
- 飛散
- 舌下免疫療法
- アナフィラキシーショック
- アレルギー
- 治療法
- 花粉症
- 無症状
- 待機期間
- 濃厚接触
- 期間
- 甲状腺ホルモン
- 甲状腺機能低下症
- 風邪
- 初期
- 感染対策
- オミクロン株
- 接種券
- 対象
- 新型コロナワクチン
- 3回目
- 甲状腺
- 栄養素
- 糖尿病
- 血圧
- 減塩
- 動脈硬化
- 食事療法
- 生活習慣病
- DASH食
- 高血圧
- 若葉区
- 脂質異常症
- 都賀
- 高脂血症
- 感染
- 運動
- 飲酒
- 接種後
- 接種率
- 千葉市
- 副反応
- 種類
- 接種
- 予約
- コロナワクチン
- コロナ
- 診断
- 予防
- 治療
- 改善
- 原因
- 検査
- 症状

千葉市で帯状疱疹ワクチンを公費助成で接種したい方へ|対象・費用・効果を解説
内科に関する記事です。
帯状疱疹とは、水ぼうそうを起こすウイルスが体内に潜伏し、加齢やストレスなどで免疫力が低下した際に再活性化して発症する病気です。皮膚に痛みを伴う発疹や水ぶくれが帯状に現れ、特に50代以降で発症率が高くなります。重症化すると長期間続く神経痛(帯状疱疹後神経痛)に悩まされることもあり、日常生活に大きな影響を及ぼす可能性があります。そのため、発症前からの予防対策が重要となります。現在、帯状疱疹の予防には2種類のワクチンが利用可能で、それぞれに特徴があります。この記事では、千葉市で帯状疱疹ワクチンの接種を検討している方に向けて、ワクチンの種類や効果、費用、助成制度などについて詳しく解説します。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
帯状疱疹とはどんな病気?
高齢者で帯状疱疹に注意が必要な理由
帯状疱疹ワクチンの効果と2種類のワクチンの違い
千葉市の帯状疱疹ワクチン公費助成制度とは
千葉市の高齢者帯状疱疹予防接種事業の概要
公費助成で接種できるワクチンの種類
接種できる期間と注意点
ワクチン接種の流れと当日のポイント
帯状疱疹ワクチンの副作用と安全性
千葉市で帯状疱疹ワクチン接種を受けたい方は板谷内科クリニックへ
帯状疱疹とはどんな病気?
帯状疱疹とは、水ぼうそうを起こすウイルスが体内に潜伏し、加齢やストレスなどで免疫力が低下した際に再活性化して発症する病気です。子どもの頃に水ぼうそうにかかった際、ウイルスは治った後も神経節に潜み続けます。
そして数十年後、免疫力が低下したタイミングで再び活動を始め、帯状疱疹として発症します。特徴的なのは、体の左右どちらか一方に、ピリピリとした強い痛みを伴う赤い発疹や水ぶくれが帯状に現れることです。
顔や胸、背中、腹部など様々な部位に発症し、痛みは非常に強く、眠れないほどの激痛を訴える患者も少なくありません。50代を過ぎると発症率が急激に上昇し、80歳までに約3人に1人が帯状疱疹を経験するといわれています。さらに深刻なのは、皮膚症状が治った後も神経の損傷により痛みが何ヶ月、時には何年も続く帯状疱疹後神経痛です。
高齢者ほどこの後遺症のリスクが高まるため、早期の予防対策が極めて重要となります。
高齢者で帯状疱疹に注意が必要な理由
帯状疱疹は誰にでも起こり得る病気ですが、特に高齢者では発症リスクが高く、重症化しやすいという特徴があります。帯状疱疹の最大の発症要因は、加齢に伴う免疫力の低下です。私たちの体には、かつて水ぼうそうにかかった際のウイルスが神経節に潜伏しており、若い頃は免疫機能がこれを抑え込んでいます。
しかし、年齢を重ねるにつれて免疫機能は徐々に衰え、50代を境に急激に低下します。統計によれば、50歳以上で発症率が急上昇し、80歳までに約3人に1人が帯状疱疹を発症するといわれています。高齢者が特に注意すべきなのは、帯状疱疹後神経痛という後遺症です。
50歳以上では発症者の約2割、70歳以上では約3割がこの後遺症に悩まされ、皮膚症状が治った後も数か月から数年、時には生涯にわたって痛みに苦しむことがあります。この慢性的な痛みは、外出や趣味を楽しむ意欲を奪い、睡眠不足や精神面の負担、さらには介護が必要になるリスクも高めます。一度発症すると長期間の苦痛を伴う可能性があるため、発症前の予防対策が極めて重要です。
ワクチン接種により発症リスクを大幅に減らすことができるため、早めの検討をお勧めします。
帯状疱疹ワクチンの効果と2種類のワクチンの違い
帯状疱疹は予防可能な病気です。ワクチン接種により発症や重症化を防ぐことができ、特に高齢者にとって大きなメリットがあります。帯状疱疹ワクチンの最大の目的は、発症そのものを防ぐことです。ワクチン接種により、体内に潜伏している水痘・帯状疱疹ウイルスに対する免疫を強化し、ウイルスの再活性化を抑えることができます。臨床試験では、ワクチン接種により帯状疱疹の発症リスクを大幅に低減できることが確認されています。また、仮に接種後に帯状疱疹を発症した場合でも、症状が軽く済む傾向があり、皮膚の発疹や水ぶくれの範囲が狭く、痛みの程度も軽減され、治癒までの期間も短くなることが期待できます。さらに、帯状疱疹後神経痛の予防も重要な効果です。ワクチン接種により、この後遺症の発症リスクを大きく減らすことができます。現在、日本で使用できる帯状疱疹ワクチンには2種類あります。生ワクチンは1回接種で完了し、予防効果は約50〜60%、持続期間は5年程度です。不活化ワクチンは2回接種が必要ですが、予防効果は約90%以上と非常に高く、効果の持続期間も9年以上と長期にわたります。医師と相談しながら、年齢、健康状態、予算などを考慮して最適なワクチンを選択してください。
千葉市の帯状疱疹ワクチン公費助成制度とは
千葉市では、高齢者の帯状疱疹予防を支援するため、ワクチン接種費用の一部を助成する制度を設けています。ここでは、千葉市の公費助成制度の内容や対象者、利用方法について解説します。
千葉市の高齢者向け帯状疱疹ワクチン公費助成制度
千葉市では、帯状疱疹の発症リスクが高い高齢者を対象に、ワクチン接種費用の一部を公費で助成する制度を実施しています。この制度は、帯状疱疹による重症化や帯状疱疹後神経痛といった深刻な後遺症を予防し、高齢者の健康維持と生活の質向上を目的としています。
帯状疱疹ワクチンは任意接種であり、通常は全額自己負担となりますが、この助成制度を利用することで経済的負担を軽減しながら予防接種を受けることが可能です。対象年齢や助成額などの詳細は千葉市が定めており、制度を利用するには一定の条件を満たす必要があります。高齢者にとって帯状疱疹は発症リスクが高く、発症後の影響も大きいため、市としても積極的な予防支援を行っています。
なお、助成制度の具体的な内容については、千葉市のホームページや保健所、指定医療機関で確認できます。
自己負担を抑えて接種できる助成制度
千葉市の帯状疱疹ワクチン公費助成制度は、「自己負担を抑えて接種できる制度」や「市の助成で安く受けられる制度」として、医療機関や保健所で案内されています。
帯状疱疹ワクチンは生ワクチンで1回あたり約9,000円〜13,000円、不活化ワクチンでは1回あたり約20,000円〜24,000円程かかり、不活化ワクチンの場合は2回接種が必要なため総額で40,000円以上の費用負担となります。高齢者にとってこの金額は大きな負担となるため、公費助成により接種のハードルを下げることが制度の狙いです。
助成を受けることで、実際に窓口で支払う金額が減り、経済的理由でワクチン接種をためらっていた方も予防対策を取りやすくなります。ただし、助成額はワクチンの種類や市の予算によって定められており、全額が無料になるわけではありません。事前に助成内容を確認し、自己負担額を把握した上で接種を検討することをお勧めします。
公費助成の対象ワクチン
千葉市の公費助成制度を利用する場合、対象となるワクチンは千葉市が指定したものに限られます。現在日本で使用されている帯状疱疹ワクチンには生ワクチンと不活化ワクチンの2種類がありますが、助成対象がどちらのワクチンなのか、あるいは両方なのかは自治体によって異なります。
助成を受けるためには、千葉市が指定する医療機関で接種を受ける必要がある場合もあります。指定外の医療機関で接種した場合、助成が受けられない可能性があるため注意が必要です。
さらに助成を受けるには接種時に千葉市に住民登録があることが条件となります。接種を希望する際は、事前に対象ワクチンの種類、指定医療機関のリスト、必要な手続きなどを確認してから予約することが大切です。
千葉市の高齢者帯状疱疹予防接種事業の概要
千葉市では、高齢者を対象とした帯状疱疹予防接種事業を実施しています。以下、制度の詳細について説明します。
対象者
千葉市に住民登録があり、次のいずれかに該当する接種を希望する方が対象です。
・年度内に65歳になる方(65歳になる年度の4月1日から3月31日まで接種可能)
・接種日に60歳〜64歳の方で、ヒト免疫不全ウイルスにより免疫機能に身体障害1級の障害を有する方(60歳の誕生日の前日から接種可能)
対象者の注意事項
接種日に60歳〜64歳の方で、心臓、じん臓、呼吸器機能に身体障害1級の障害を有する方は、高齢者帯状疱疹予防接種(定期接種)の対象外となります。
65歳以上の方への経過措置
2025年度(令和7年度)から2029年度(令和11年度)までの5年間は、65歳を超える方の接種機会を確保するため経過措置が設けられています。2025年(令和7年)4月の時点で65歳以上の方は、経過措置期間中に1度、定期接種の対象者となります。
<経過措置の対象者>
・その年度内に70歳、75歳、80歳、85歳、90歳、95歳、100歳となる方
・2025年度(令和7年度)に限り、100歳以上の全ての方
※対象者は年度によって異なるため、接種の機会を逃さないようご注意ください。
使用するワクチンと接種回数
帯状疱疹ワクチンには生ワクチン、不活化(組換え)ワクチンの2種類があり、いずれか1種類を接種します。各ワクチンは、接種回数や接種方法、接種スケジュール、接種条件、効果とその持続期間、副反応などの特徴が異なっています。接種を希望される方は、厚生労働省のリーフレット等を参考にして医師とも相談の上、接種するワクチンをご検討ください。
自己負担額はいくら?
以下、ワクチンの種類別の自己負担金額です。
・生ワクチン 自己負担金:4,000円
・不活化(組換え)ワクチン 自己負担金:10,000円×2回
不活化ワクチンの1回目を自費で受けていて、不活化ワクチンの2回目を定期接種として受ける場合は、2回目の分のみ10,000円で受けられます。なお、公費・自費にかかわらず、過去に帯状疱疹ワクチンで生ワクチン1回または不活化(組換え)ワクチン2回の接種を終えている方は定期接種の対象外となります。
自己負担免除
接種対象者のうち下記のいずれかに該当する方は、免除対象確認書類を接種当日に予診票と一緒に医療機関へ提出することにより、自己負担金が免除または一部免除されます。
<一部免除の対象者>
対象:市民税非課税世帯の方(介護保険料の保険料段階が第1段階〜第3段階の方)
・生ワクチン:2,000円
・不活化ワクチン:5,000円×2回
<免除の対象者>
対象:生活保護を受給している方
・生ワクチン:0円
・不活化ワクチン:0円
対象:中国残留邦人等の支援給付を受給している方
・生ワクチン:0円
・不活化ワクチン:0円
※不活化ワクチンの1回目を自費で受けていて、不活化ワクチンの2回目を定期接種として受ける場合は、2回目の分のみ5,000円で受けられます。
※後日免除対象確認書類を提出しても自己負担免除とはならず、また、支払い後の接種費用払い戻しはできませんので、ご注意ください。
免除対象確認書類
自己負担金の免除・一部免除を受けるには、接種当日に以下の書類を医療機関へ提出してください。
<生活保護を受給している方>
必要書類:生活保護受給証明書
<市民税非課税世帯の方(介護保険料の保険料段階が第1段階〜第3段階の方)>
必要書類(下記のいずれか1点)
①介護保険料決定通知書
②介護保険料変更通知書※上記①②の中にある「介護保険料算定の基礎」(写)
③予防接種自己負担金免除対象確認書※③は事前に医療政策課へ申請が必要
<中国残留邦人等の支援給付を受給している方>
必要書類(下記のいずれか1点)
①支援給付受給証明書
②支援給付の支給が決定されていることを証明する旨の記載のある本人確認証(写)
持ち物
・住所、年齢、氏名が確認できるもの(マイナンバーカード、資格確認書(有効期限内の健康保険証を含む)等)
・予診票(事前に入手し記入した場合)
・身体障害者手帳のコピー(該当する方のみ)※接種日に60歳〜64歳の方で、ヒト免疫不全ウイルスにより免疫機能に身体障害1級の障害を有する方
・免除対象確認書類(該当する方のみ)※生活保護を受給している方・市民税非課税世帯の方・中国残留邦人等の支援給付を受給している方
他のワクチンとの接種間隔
・帯状疱疹ワクチンは、医師が特に必要と認めた場合に、インフルエンザワクチンや新型コロナワクチン、高齢者肺炎球菌ワクチン等と同時接種が可能です。
・生ワクチンについては、他の生ワクチンとは27日以上の間隔を置いて接種してください。
予防接種による健康被害救済制度
予防接種の副反応による健康被害は極めて稀ですが、不可避的に生ずるものですので、接種に係る過失の有無にかかわらず、予防接種と健康被害との因果関係が認定された方を迅速に救済する制度があります。
公費助成で接種できるワクチンの種類
※病気や治療により免疫の機能が低下したまたは低下する可能性がある方等は、医師が早期の接種が必要と判断した場合、接種間隔を1か月まで短縮できます。
千葉市の公費助成制度では、生ワクチンと不活化(組換え)ワクチンのいずれも対象となっています。生ワクチンは1回接種で完了し、費用負担が比較的少ないことが特徴です。予防効果は約50〜60%で、効果の持続期間は5年程度とされています。一方、不活化ワクチンは2回接種が必要で、2回目は初回接種から2か月後に行います。
費用は生ワクチンより高額になりますが、予防効果は90%以上と非常に高く、効果の持続期間も9年以上と長期にわたることが大きなメリットです。どちらのワクチンが適しているかは、患者の年齢、基礎疾患の有無、免疫状態、過去の予防接種歴などを総合的に考慮して医師が判断します。
例えば免疫抑制剤を使用している方や免疫機能が低下している方の場合、生ワクチンは接種できないため不活化ワクチンを選択します。接種を希望する際は、医師とよく相談し、ご自身の健康状態や生活状況に最も適したワクチンを選んでください。
接種できる期間と注意点
千葉市の帯状疱疹ワクチン公費助成制度には、接種可能な期間が定められています。対象となる年度の4月1日から翌年3月31日までが接種可能期間であり、この期間内に接種を完了する必要があります。
対象年度を過ぎてしまうと、公費助成は利用できなくなり、全額自己負担での接種となってしまうため注意が必要です。特に不活化ワクチンを選択する場合は、2回接種が必要で、2回目は初回接種から2か月後に行うことが推奨されています。
そのため、年度末ギリギリに1回目を接種すると、2回目が年度をまたいでしまい、助成が受けられなくなる可能性があります。確実に助成を受けながら2回の接種を完了するためには、遅くとも1月中には1回目の接種を済ませることが望ましいです。接種を希望する方は、早めに医療機関に予約を入れ、余裕を持ったスケジュールを組んでください。
対象年度内に計画的に接種を進めることで、経済的負担を抑えながら予防効果を得ることができます。
ワクチン接種の流れと当日のポイント
帯状疱疹ワクチンの接種をスムーズに受けるには、事前の準備と当日の注意点を理解しておくことが大切です。ここでは、予約から接種後までの流れと、それぞれの段階で気をつけるべきポイントについて解説します。
事前予約・予診票を記入して来院
帯状疱疹ワクチンの接種を希望する場合は、まず医療機関に事前予約を入れます。千葉市の公費助成を利用する際は、市が指定する医療機関で接種を受ける必要があるため、事前に指定医療機関のリストを確認してください。予約時には、生ワクチンと不活化ワクチンのどちらを希望するか相談することもできます。なお、接種当日は、予診票を記入して来院します。予診票には、現在の健康状態、既往歴、服用中の薬、過去のアレルギー歴などを正確に記入してください。また、体調が優れない場合や発熱がある場合は、接種を延期することもあるため、無理をせず医療機関に相談してください。
医師の診察で体調を確認したうえで接種
来院後、医師が予診票の内容を確認したうえで診察を行います。現在の体調や基礎疾患の有無、服用中の薬剤などを確認し、ワクチン接種が可能かどうかを判断します。特に免疫抑制剤を使用している方や妊娠中の方は、生ワクチンを接種できない場合があるため、必ず申告してください。
なお医師の診察で問題がなければ、ワクチン接種を行います。接種は通常、上腕に筋肉内注射または皮下注射で行われます。接種自体は数秒で終了しますので、過度に緊張せず、リラックスして受けることが大切です。
接種後は体調変化に注意し、当日は無理をしない
接種後は、注射部位の痛みや腫れ、発赤などの局所反応が出ることがあります。また、軽い発熱、倦怠感、頭痛などの全身反応が現れることもありますが、多くは数日以内に自然に治まります。接種当日は激しい運動や飲酒を避け、無理をせずゆっくり過ごしてください(入浴は可能ですが、注射部位を強くこすらないよう注意してください)。
もし高熱が続く、強いアレルギー症状が出る、接種部位が著しく腫れるなどの異常があれば、すぐに医療機関に連絡してください。不活化ワクチンを選択した場合は、2回目の接種予約も忘れずに行ってください。
帯状疱疹ワクチンの接種は、事前予約、予診票の記入、医師の診察、接種、接種後の経過観察という流れで進みます。スムーズに接種を受けるためには、事前に指定医療機関を確認し、予約を入れておくことが重要です。予診票には正確な情報を記入し、医師の診察時には気になることがあれば遠慮なく質問してください。
接種後は体調変化に注意し、当日は無理をせず安静に過ごすことが大切です。不活化ワクチンの場合は2回接種が必要なため、スケジュール管理を忘れずに行ってください。
帯状疱疹ワクチンの副作用と安全性
帯状疱疹ワクチン接種後には、副反応が現れることがあります。最も多いのは接種部位の痛み、腫れ、赤みなどの局所反応で、多くの方に見られる軽い症状です。これらは通常2〜3日程度で自然に治まります。また、軽い発熱、倦怠感、頭痛、筋肉痛などの全身症状が出ることもありますが、ほとんどが一時的なもので、数日以内に回復します。
特に不活化ワクチンでは、生ワクチンに比べて副反応が出やすい傾向がありますが、いずれも重症化することは稀です。これらの副反応は、体がワクチンに反応して免疫をつくっている証拠でもあり、過度に心配する必要はありません。
ただしごく稀に重篤なアレルギー反応などの重い副反応が起こる可能性もゼロではありません。そのような万が一の事態に備えて、国は予防接種健康被害救済制度を設けています。この制度により、ワクチン接種によって健康被害が生じた場合、医療費や障害年金などの給付を受けることができます。
千葉市で帯状疱疹ワクチン接種を受けたい方は板谷内科クリニックへ
板谷内科クリニックは、千葉市が公式に定める帯状疱疹ワクチン接種の市内協力医療機関です。千葉市の公費助成制度を利用した接種が可能で、ご自身が助成対象かどうかの確認から、生ワクチンと不活化ワクチンのどちらが適しているかの選択まで、医師が丁寧に対応しています。
内科専門医が常駐しているため、高血圧や糖尿病などの基礎疾患をお持ちの方や、服薬中の方も安心して相談できます。患者一人ひとりの健康状態や生活状況を考慮し、最適なワクチンを提案いたします。
また順番予約制を採用しており、落ち着いた環境で診察を受けられるため、初めての方でも安心して受診していただけます。「自分が公費助成の対象になるか分からない」「生ワクチンと不活化ワクチンのどちらを選べばいいか迷っている」「基礎疾患があるけれど接種できるか不安」といった疑問や不安をお持ちの方も、気軽にご相談ください。帯状疱疹は予防できる病気です。発症してから後悔する前に、早めの予防対策をお勧めします。
当院では、皆様の健康を守るため、丁寧な説明とサポートを心がけています。順番は以下のボタンからお取りいただけます。
当日の順番予約はこちらから
2026.02.02
糖尿病と旅行|旅行前の準備と旅行中の注意点や対策を解説
糖尿病・代謝内科に関する記事です。
旅行に行きたいものの、「血糖コントロール」「薬の管理」「食事」「緊急時の対応」などに不安を感じていませんか。健康診断や日常の診療で糖尿病を指摘されている方は、旅行中の体調管理に特別な配慮が求められます。しかし、事前に適切な準備と正しい知識を身につけておくことで、糖尿病があっても安心して旅行を楽しむことは十分可能です。この記事では、出発前の準備から現地での過ごし方、万が一の際の対応まで、旅行を安心して楽しむためのポイントを分かりやすく解説します。千葉市都賀周辺にお住まいの方で、近場・遠方を問わず旅行を予定されている方は、出発前の確認としてご一読ください。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
旅行前の準備|糖尿病のある人が事前にやるべきこと
糖尿病患者が旅行に持っていく持ち物について
旅行中の注意点:糖尿病の人が安心して楽しむために
糖尿病患者が飛行機での移動時に注意すべきこと
糖尿病患者が海外旅行で特に気をつけたいポイント
旅行中の糖尿病にまつわるトラブル対処法
まとめ|糖尿病と旅行を安心して楽しむために
旅行前の準備|糖尿病のある人が事前にやるべきこと
旅行を安全に楽しむためには、出発前の準備が何より重要です。ここでは、糖尿病のある方が旅行前に確認しておきたいポイントについて、具体的に解説します。
主治医に旅行計画を伝え、薬の調整や注意点を確認
旅行が決まったら、まず主治医に旅行の予定を伝えてください。旅行先や期間、移動手段、予定している活動内容などを具体的に共有することで、個々の状況に応じたアドバイスを受けることができます。特に、時差のある海外旅行や長時間の移動を伴う場合には、インスリンや内服薬の服用タイミングの調整が必要になることがあります。また、旅行中に食事時間が不規則になる可能性がある場合には、低血糖リスクを踏まえた薬剤調整についても事前に相談しておくことが大切です。さらに、普段より運動量が増えることが予想される場合も、血糖値の変動に備えた対策について確認しておくと安心です。主治医との相談を通じて、旅行中の血糖測定の頻度や目標値についても明確にしておくことが重要です。
旅先の医療機関や保険の確認(海外なら英文の診断書も)
万が一体調を崩した場合に備えて、旅先の医療機関を事前に調べておくことが大切です。国内旅行であれば、滞在先周辺の総合病院や内科クリニックの所在地や連絡先を確認しておくと安心です。特に、離島や山間部など医療機関へのアクセスが限られる地域を訪れる場合には、最寄りの医療機関までの距離や移動手段についても把握しておくことが重要です。一方、海外旅行では、さらに十分な準備が求められます。主治医に依頼して英文の診断書を作成してもらい、現在の治療内容や使用中の薬剤名を明記してもらうと、現地での受診時に役立ちます。また、海外旅行保険には必ず加入し、糖尿病が既往症として補償対象に含まれているかを事前に確認してください。加えて、現地で日本語対応が可能な医療機関や在外公館の連絡先をまとめておくことで、緊急時にも落ち着いて対応しやすくなります。
旅行期間中の食事パターンや運動量を想定し、生活リズムを整える
旅行中は普段と生活リズムが大きく変わるため、事前に食事や運動のパターンを想定しておくことが重要です。観光地では食事の時間が遅くなったり、外食中心になったりすることが少なくありません。そのため、軽食やブドウ糖などを携帯し、食事が遅れた場合でも低血糖を防げるよう備えておくことが大切です。また、旅先での運動量についても考慮が必要です。観光で長時間歩く予定がある場合は、普段より血糖値が下がりやすくなる可能性がありますので注意してください。なお、移動が中心で運動量が減る場合には、血糖値が上がりやすくなることもあります。旅行前から生活リズムを少しずつ調整し、想定される旅先での生活パターンに体を慣らしておくことで、血糖コントロールが安定しやすくなります。さらに、十分な睡眠時間の確保も計画に組み込み、体調を整えた状態で旅行に臨むことも大切です。
糖尿病患者が旅行に持っていく持ち物について
糖尿病のある方が旅行する際には、日常の管理に必要なものに加えて、万が一の事態に備えた準備が必要です。ここでは、旅行に持っていくべき持ち物について詳しく解説します。チェックリストを作成しながら、忘れ物のないように準備を進めてください。
旅行に持っていく持ち物
糖尿病のある方が旅行に持っていくべき持ち物は次の通りです。
・いつもの薬(予備も含めて旅行日数の1.5〜2倍の量)
・血糖測定器・予備のセンサー・予備の針・パッチ
・低血糖時用のブドウ糖タブレット、軽食、ジュース
・インスリン注射を使用している場合は、インスリンと注射針
・保冷バッグ(インスリンの温度管理用)
・お薬手帳または処方箋のコピー
・マイナンバーカード(マイナ保険証)
・緊急連絡先のメモ(主治医の連絡先、家族の連絡先)
・体温計
・消毒用アルコール綿
旅行中は予期せぬトラブルが起こる可能性があるため、薬は必ず余裕を持った量を準備することが重要です。特に血糖測定器の予備センサーや穿刺針は、破損や紛失に備えて多めに持参すると安心です。また、低血糖時に備えたブドウ糖や軽食は、すぐに取り出せる場所に入れておくと、いざという時に慌てず対応できます。さらに、インスリンは温度管理が欠かせないため、保冷バッグを使用して適切な温度を保つよう注意が必要です。出発前に持ち物チェックリストを作成し、一つずつ確認しながら荷造りを行うことで、忘れ物の防止につながります。
旅行先での薬の入手経路・名前の英語表記をメモに残しておく
万が一、旅行先で薬を紛失したり使い切ってしまったりした場合に備えて、薬の入手経路や正式名称をあらかじめ把握しておくことが重要です。使用している薬の一般名(成分名)と商品名の両方を記録し、海外旅行に備えて英語表記も併記しておくと安心です。特にインスリンは製品ごとに規格や単位が異なるため、正確な製品名と使用単位数を明記しておく必要があります。国内旅行であれば、旅行先の医療機関で処方を受けることも可能ですが、お薬手帳や処方内容の控えがあると手続きが円滑に進みます。一方、海外旅行の場合は現地の医療機関で処方を受けるか、事前に日本の主治医へ相談し、予備を含めた処方について確認しておくことが望まれます。加えて、薬の保管方法や使用期限にも注意し、旅行中に品質が損なわれないよう適切に管理することが大切です。
海外旅行の場合は診断書・英文薬処方箋などの準備
海外旅行では、国内旅行以上に入念な書類準備が必要になります。2026年3月から従来の健康保険証は利用できなくなるため、マイナンバーカードを健康保険証として利用できるように設定し、国内での受診に備えて携行してください。なお、マイナンバーカード(公的医療保険)は海外の医療機関では原則使用できません。そのため、必ず海外旅行保険に加入し、海外旅行保険の保険証券(民間保険)のコピーを持参してください。この保険証券は、現地医療機関での保険加入確認や、緊急時の連絡、キャッシュレス診療の可否確認などに使用されます。
原本とは別に、紙やスマートフォンに保存したコピーを用意しておくと安心です。また、糖尿病が既往症として補償対象になるかについても、事前に確認し、必要に応じて特約の有無を確認しておいてください。さらに、主治医に英文の診断書を作成してもらい、現在の病状、使用している薬剤名、治療内容を詳しく記載してもらってください。特にインスリン注射や血糖測定器を機内に持ち込む場合、診断書があると空港での手続きが円滑になります。
加えて、英文の薬剤情報や処方内容を記した書類を用意しておくことで、現地で薬を入手する必要が生じた際にも対応しやすくなります。なお、空港のセキュリティチェックでは医療機器について説明を求められることがあるため、英語で簡単に説明できる準備があると安心です。これらの書類は複数部用意し、手荷物やスーツケースなどに分けて保管しておくことが望まれます。
旅行に持っていく持ち物の準備は、糖尿病のある方にとって安全な旅の基盤となります。日常使っている薬や血糖測定器は予備も含めて余裕を持って準備し、低血糖対策のブドウ糖や軽食も忘れずに携帯してください。なお、薬の名前や入手経路をメモしておくことで、万が一のトラブルにも対応できます。
旅行中の注意点:糖尿病の人が安心して楽しむために
旅行中は普段と異なる環境や生活リズムの中で過ごすため、血糖コントロールが難しくなることがあります。しかし、いくつかのポイントを押さえておけば、糖尿病のある方でも安心して旅行を楽しむことができます。ここでは、旅行中の注意点について具体的に解説しますので、ぜひ参考にしてください。
食事:外食中心でも血糖スパイクを避ける食べ方(順番・量の工夫)
旅行中は外食が中心になるため、普段より糖質や脂質の多い食事になりがちです。しかし、食べる順番や量を工夫することで、血糖値の急上昇を防ぐことができます。まず、食事の最初に野菜やサラダ、汁物から食べ始めてください。食物繊維を先に摂取することで、糖質の吸収が緩やかになり、血糖スパイクを抑える効果が期待できます。次にタンパク質のおかずを食べ、最後にご飯やパン、麺類などの主食を食べるという順番を意識してください。また、観光地の名物料理を楽しみたい場合でも、一度に大量に食べるのではなく、量を控えめにすることが大切です。丼物や麺類は炭水化物が多いため、定食形式で野菜やタンパク質を一緒に摂取できるメニューが適しています。どうしても食べたい料理がある場合は、家族や友人と分け合い、少量ずつ味わう工夫も有効です。
運動:長距離移動・観光時の低血糖リスクと対策
旅行中は観光で長時間歩いたり、普段より活動量が増えたりすることが多く、低血糖のリスクが高まります。特に朝から夕方まで観光地を歩き回る場合は、予想以上にエネルギーを消費するため注意が必要です。活動量が増えると血糖値が下がりやすくなるため、事前に主治医と相談し、必要に応じて薬の量やタイミングを調整しておくと安心です。また、観光中はこまめに休憩を取り、水分補給と軽食を適宜摂取することが重要です。さらに、低血糖の初期症状である冷や汗、動悸、手の震え、強い空腹感などを自覚した場合は、速やかにブドウ糖タブレットやジュースを摂取してください。加えて、長距離移動で座ったままの時間が続く場合には、血流が滞り体調に影響することもあります。飛行機や新幹線の利用時には、トイレに立つ際に軽く体を動かしたり、簡単なストレッチを行ったりするなどの工夫が役立ちます。
水分補給と体調管理:脱水による血糖変動を防ぐ
旅行中は移動や観光に集中するあまり、水分補給を忘れがちになります。しかし、脱水状態になると血液が濃縮され、血糖値が上昇しやすくなるため、こまめな水分補給が重要です。特に夏場や温暖な地域への旅行では汗をかきやすく、脱水のリスクが高まります。喉の渇きを感じる前に、定期的に水やお茶を飲むよう意識してください。なお、糖分を多く含む清涼飲料水やスポーツドリンクは血糖値を急上昇させる可能性があるため、日常的な水分補給には適していません。ただし、低血糖時の対処としては糖分を含むジュースが有効なため、緊急用として携帯しておくと安心です。また、体調管理の観点からは十分な睡眠も欠かせません。旅行の予定を詰め込みすぎず、体を休める時間を確保することで、血糖コントロールもしやすくなります。疲労が蓄積すると免疫機能が低下し、体調を崩しやすくなるため、無理のない計画を心がけてください。
血糖自己測定はいつもより多めに(朝・活動前後・食後など)
旅行中は普段と生活リズムが変わるため、血糖値も変動しやすくなります。そのため、血糖自己測定の頻度を増やすことが推奨されます。朝起きたときの空腹時血糖値に加えて、観光などの活動前後、食後、就寝前など、こまめに測定してください。特に活動量が多い日や食事内容が普段と大きく異なる日は、予想外の血糖変動が起こる可能性があります。測定結果を記録しておくことで、旅行中のパターンが把握でき、適切な対処ができるようになります。また、測定器や予備のセンサーは必ず手荷物に入れ、すぐに取り出せる場所に保管してください。飛行機の預け入れ荷物に入れてしまうと、必要なときに測定できなくなる恐れがあります。測定の結果、血糖値が思わしくない場合は、無理をせず休憩を取ったり、予定を変更したりする柔軟性も大切です。
糖尿病患者が飛行機での移動時に注意すべきこと
飛行機での移動は、糖尿病のある方にとって特別な配慮が必要な場面です。気圧の変化や時差、長時間の座位など、血糖値に影響を与える要因がいくつもあります。ここでは、飛行機での移動時に注意すべきポイントを詳しく解説しますので、空の旅を安全に楽しむための参考にしてください。
気圧や時間帯による血糖変動の可能性
飛行機の機内は地上とは異なる環境であり、気圧の変化やストレス、活動量の低下などが血糖値に影響を与える可能性があります。上空では気圧が低くなるため、体内の酸素濃度が若干低下し、これが代謝に影響することがあります。また、長時間座ったままの状態が続くと、血流が悪くなり血糖値が上がりやすくなることもあります。可能であれば、トイレに立つついでに通路を軽く歩いたり、座席でストレッチをしたりして体を動かしてください。さらに、時差のある地域への移動では、食事や薬のタイミングが普段と異なり、血糖コントロールが不安定になりやすくなります。そのため、出発前に主治医と相談し、時差に応じたインスリンや内服薬の調整方法を確認しておくことが重要です。なお、機内では血糖測定の回数を増やし、体調や血糖値の変化を把握するよう心がけてください。あわせて、機内食の提供時間や内容を把握し、必要に応じて軽食を持参することで、血糖値の安定を保ちやすくなります。
機内持ち込み制限への対応(医師の診断書、保冷バッグなど)
飛行機に乗る際は、セキュリティチェックで医療器具や薬剤について質問されることがあります。インスリン注射、血糖測定器、針、ブドウ糖などは機内持ち込みが認められていますが、スムーズに通過するためには事前の準備が重要です。まず、主治医に英文の診断書を作成してもらい、糖尿病があることや医療器具が必要であることを証明できるようにしておくと安心です。また、診断書には、使用している薬剤名や医療器具の種類を具体的に記載してもらうと、確認が円滑に進みやすくなります。なお、インスリンは温度管理が重要な薬剤であるため、保冷バッグに入れて機内に持ち込みます。保冷剤が液体として扱われる場合もあるため、凍結不要の保冷ジェルを使用する、あるいは機内で氷を受け取って温度管理を行う方法もあります。液体物の持ち込み制限については、医療用であれば例外として認められることが多いものの、事前に航空会社や空港の案内を確認しておくとより安心です。また、医療器具や薬はすべて手荷物として携行し、預け入れ荷物には入れないよう注意してください。預け入れ荷物は温度管理が難しく、紛失のリスクもあります。
飛行機での移動時には、気圧の変化や時差、長時間の座位による影響などにより、血糖値が変動しやすくなります。機内では血糖測定の回数を増やし、可能な範囲で体を動かすことで血糖値の安定を保ちやすくなります。時差が生じる場合は、出発前に主治医と相談し、薬の使用タイミングについて確認しておくことが重要です。また、機内持ち込みに備えて英文診断書を準備し、インスリンや医療器具を手荷物として適切に管理することで、移動中の不安を軽減できます。こうした準備を整えておくことが、飛行機移動を安全かつ安心して行うための基盤となります。
糖尿病患者が海外旅行で特に気をつけたいポイント
海外旅行では、国内旅行以上に慎重な準備と注意が必要になります。食文化や衛生環境の違い、言語の壁など、糖尿病のある方が直面する課題は少なくありません。ここでは、海外旅行で特に気をつけたいポイントについて詳しく解説しますので、安全な海外旅行の参考にしてください。
現地の食文化・衛生環境による体調不良リスク
海外では食文化が大きく異なり、予想以上に糖質や脂質の多い料理が出されることがあります。特にアジアや中東では甘い料理や揚げ物が多く、欧米ではパンやパスタなどの炭水化物が中心の食事になることもあります。メニューの内容が分からない場合は、現地の言葉で糖質や脂質について質問できるよう、簡単なフレーズを覚えておくと便利です。また、衛生環境が日本とは異なる地域では、生水や生野菜、屋台の食べ物などで食中毒や感染症のリスクが高まります。糖尿病のある方は免疫力が低下しやすいため、より慎重な対応が必要です。なお、飲料水はミネラルウォーターを選び、氷入りの飲み物も避けた方が安全です。食事は加熱されたものを中心に選び、衛生的なレストランを利用してください。万が一、下痢や嘔吐などの症状が出た場合は、脱水による血糖変動のリスクがあるため、早めに医療機関を受診してください。体調不良時は無理をせず、ホテルで休養を取ることも大切です。
言語の壁がある場合の医療トラブル対策(保険・翻訳メモ)
海外で体調を崩した際、言語の壁が大きな障害となることがあります。特に糖尿病は専門的な医療用語が多く、現地の医療スタッフに症状や治療内容を正確に伝えることが難しい場面も少なくありません。そのため、出発前から十分な対策を整えておくことが重要です。まず、主治医に英文の診断書を作成してもらい、現在の病状、使用している薬剤名、治療内容を詳しく記載してもらうと安心です。加えて、自分用に簡単な翻訳メモを用意し、低血糖の症状や緊急時の対処法を現地の言語で記載しておくと役立ちます。「私は糖尿病です」「インスリンが必要です」「低血糖の状態です」といった基本的なフレーズを準備しておくだけでも、緊急時の不安は軽減されます。また、海外旅行保険には必ず加入し、24時間対応の日本語サポートが利用できるプランを選択することが望まれます。
海外旅行では、食文化や衛生環境の違いにより体調を崩すリスクが高まります。糖質や脂質の多い食事に偏らないよう注意し、できる限り衛生状態の良い食事を選ぶことで、健康管理がしやすくなります。さらに、言語の壁に備えて英文診断書や翻訳メモを準備し、日本語サポート付きの海外旅行保険に加入しておくことで、万が一の医療トラブルにも落ち着いて対応できます。こうした準備を整えることが、海外でも安心して糖尿病と向き合いながら旅行を続けるための重要なポイントとなります。
旅行中の糖尿病にまつわるトラブル対処法
旅行中は普段と異なる環境やスケジュールのため、血糖値が不安定になることがあります。万が一、低血糖や高血糖の症状が現れた際に適切に対処できるよう、事前に知識を身につけておくことが重要です。ここでは、旅行中の糖尿病にまつわるトラブル対処法について詳しく解説します。
低血糖症状(ふらつき・動悸・発汗)が出たときの対処フロー
低血糖は、糖尿病治療中に特に注意が必要な急性合併症の一つです。初期症状として、冷や汗、動悸、手の震え、ふらつき、強い空腹感、頭痛などが現れます。これらの症状を感じた場合は、直ちに安全な場所に座るか横になり、ブドウ糖タブレットを15グラム程度摂取してください。ブドウ糖が手元にない場合は、砂糖入りのジュースや角砂糖で代用することも可能ですが、吸収速度はブドウ糖より遅くなります。摂取後は15分ほど安静を保ち、症状の改善がみられるかを確認してください(十分な改善が得られない場合には、追加でブドウ糖を摂取しください)。
症状が落ち着いた後、次の食事まで時間が空く場合には、おにぎりやパンなどの軽食を摂り、血糖値の再低下を防ぐことが重要です。意識が朦朧としている場合や意識消失がみられる場合には、周囲の人に助けを求め、速やかに救急要請を行ってください。無理に飲食物を口に入れると誤嚥の危険があるため、意識がない状態では経口摂取を行わず、医療機関への搬送を最優先とします。
高血糖による倦怠感・頻尿・脱水などが見られた場合の対応
高血糖状態が続くと、強い倦怠感、喉の渇き、頻尿、脱水症状などが現れます。旅行中は食事内容の変化や運動量の低下、精神的ストレスなどにより、高血糖になりやすい環境となります。これらの症状を自覚した場合は、まず血糖測定を行い、現在の血糖値を確認してください。血糖値が高い場合には、水やお茶などで十分な水分補給を行い、脱水状態の改善を図ります。糖分を含む清涼飲料水は血糖値をさらに上昇させるため避ける必要があります。また、体調が安定している場合には軽い運動によって血糖値の改善が期待できることもありますが、体調不良時や強い症状がある場合には無理をせず安静を優先してください。
なお、食事内容については、糖質を控えめにし、野菜やたんぱく質を中心とした構成に調整してください。血糖値が300mg/dL以上の高値で推移する場合や、吐き気、腹痛、意識がはっきりしないといった症状を伴う場合には、糖尿病ケトアシドーシスなどの重篤な状態に進行する危険があるため、速やかに医療機関を受診してください。
受診の判断目安と、旅行保険や現地の医療機関の利用方法
旅行中に体調不良を感じた際、受診すべきか判断に迷うことがあります。次のような症状がみられる場合は、速やかに医療機関を受診してください。
・低血糖症状が改善しない
・意識がはっきりしない、朦朧としている
・血糖値が300mg/dL以上の状態が続いている
・激しい嘔吐や下痢が続いている
・高熱がある
・胸痛や呼吸困難がある
受診の際には、事前に準備しておいた英文診断書やお薬手帳を持参すると安心です。海外旅行保険に加入している場合は、保険会社の24時間対応サポートデスクに連絡し、日本語対応可能な現地医療機関を紹介してもらうことで受診が円滑になります。なお、海外では医療費を一時的に自己負担するケースが多いため、領収書や診断書は必ず受け取り、帰国後に保険請求を行ってください。国内旅行の場合はマイナンバーカード(マイナ保険証)があれば通常の保険診療を受けられますが、休日や夜間は救急外来での対応となることもあります。そのため、滞在先周辺の医療機関を事前に調べておくと安心です。
同行者が知っておくべき緊急時の対応とサポート方法
糖尿病のある方と一緒に旅行する同行者は、緊急時の対応方法を事前に理解しておくことが重要です。まず、低血糖や高血糖の主な症状を把握しておき、本人の様子に違和感を覚えた場合は、早めに声をかけて状態を確認してください。低血糖が疑われる場合は、本人にブドウ糖やジュースを摂取するよう促し、安全な場所で休ませます。意識がはっきりしている場合は自分で対処できることが多いですが、意識が朦朧としている場合や反応が鈍い場合は、速やかに救急車を呼びます。その際、無理に飲食物を口に入れることは避けてください。
一方、高血糖の症状がみられる場合は、水分補給を促し、安静に過ごせるよう配慮します。症状が改善しない場合や悪化する場合には、医療機関への受診をサポートしてください。また、旅行前に薬の保管場所、主治医の連絡先、緊急時の対応方法について本人から共有してもらい、いざという時にも落ち着いて行動できるよう準備しておくことが大切です。同行者の理解とサポートがあることで、より安心して旅行を楽しむことができます。
まとめ|糖尿病と旅行を安心して楽しむために
糖尿病があっても、適切な準備と注意を行うことで、安全で楽しい旅行を実現することは十分に可能です。そのため、出発前の準備が非常に重要となります。旅行前には主治医に計画を伝え、薬の調整や注意点について確認するとともに、旅先の医療機関や保険の内容についても事前に調べておくことが大切です。また、持ち物は予備も含めて余裕を持って準備し、低血糖対策としてブドウ糖や軽食も忘れずに携帯してください。さらに、旅行中は食事の順番や量を工夫して血糖スパイクを防ぎ、活動量に応じた血糖測定とこまめな水分補給を意識することも大切です。加えて、万が一低血糖や高血糖の症状が現れた場合にも落ち着いて対応できるよう、あらかじめ対処方法を理解しておくと安心です。千葉市都賀周辺にお住まいの方で、糖尿病の管理や旅行中の血糖コントロールに不安がある方は、当院までご相談ください。患者一人ひとりの生活スタイルや旅行計画に合わせた丁寧な診察と生活指導を行い、安心して旅行を楽しめるようサポートいたします。お気軽にお問い合わせください。
当日の順番予約はこちらから
2026.01.23
都賀で尿路感染症にお悩みの方へ|症状や原因、糖尿病との関係を解説
糖尿病・代謝内科に関する記事です。
糖尿病のある方は、尿路感染症(膀胱炎や腎盂腎炎)を発症しやすく、重症化しやすいことが知られています。高血糖の状態が続くと免疫機能が低下し、細菌が増殖しやすい環境になるためです。また、症状が軽い場合でも放置すると治癒が遅れたり、重い感染症や合併症につながったりする恐れがあります。そのため、尿路感染症は軽視せず、適切な対応が必要です。
排尿時の痛み、頻尿、発熱、腰や背中の痛みなどの症状に心当たりがある場合には、早めに医療機関での診察を受けてください。この記事では、糖尿病と尿路感染症の関係、症状の特徴、受診や治療の適切なタイミングについて分かりやすく解説します。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
尿路感染症の主な病気と症状
糖尿病があると尿路感染症になりやすい理由
尿路感染症と糖尿病を放置するリスク
尿路感染症の検査と治療方法
日常生活でできる予防と注意点
まとめ|尿路感染症が気になる方へ
尿路感染症の主な病気と症状
尿路感染症は、尿の通り道である尿路に細菌などが侵入して炎症を引き起こす病気の総称です。感染する部位によって症状や重症度が大きく異なります。膀胱、尿道、腎臓など、どこに感染が起きているかを正確に把握することが、適切な治療につながります。ここでは、代表的な尿路感染症の種類と、それぞれに特徴的な症状について詳しく解説します。
膀胱炎:下腹部痛、排尿時の痛み・違和感、頻尿、血尿
膀胱炎は尿路感染症の中で最も頻度の高い疾患です。特に女性に多くみられ、尿道が短いことから細菌が膀胱まで到達しやすい点が主な原因とされています。主な症状には、排尿時にしみるような痛みや灼熱感があり、下腹部に鈍い痛みや不快感を伴うことがあります。また、尿意を頻繁に感じるものの、実際には少量しか排尿できない頻尿も特徴的な症状です。さらに、尿が白濁したり、血尿がみられたりすることがあり、場合によっては尿に特有の臭いを感じることもあります。一般的に発熱は伴わないか、あっても微熱程度にとどまります。なお、膀胱炎は適切な抗菌薬治療により数日で改善するケースが多いものの、治療が遅れると感染が腎臓へ広がる可能性があるため、早期に診断を受けて治療を開始することが重要です。
尿道炎:排尿痛・不快感が強く、男女問わず起こる
尿道炎は尿道に炎症が生じる病態で、男女ともに発症します。排尿の開始時に特に強い痛みや灼熱感を感じるのが特徴です。男性では尿道分泌物が見られることも多く、下着に膿のような分泌物が付着することもあります。また、性感染症の原因菌による尿道炎も多く、淋菌やクラミジアなどが代表的です。これらの場合、パートナーへの感染リスクもあるため注意が必要です。
急性腎盂腎炎:発熱・背部痛・倦怠感・悪寒などを伴い重症化しやすい
急性腎盂腎炎は、細菌が膀胱から尿管を逆行して腎臓に到達し、腎盂や腎実質に感染を起こした状態を指します。膀胱炎とは異なり、全身症状がはっきり現れる点が特徴です。38度以上の高熱が急激に出現し、悪寒戦慄を伴うことも少なくありません。また、背中から腰にかけての痛みがみられ、片側に強く現れることが多いとされています(叩打痛と呼ばれる所見があり、背部を軽く叩くと強い痛みを感じます)。さらに、全身の倦怠感や吐き気、嘔吐などの消化器症状を伴うこともあります。腎盂腎炎は適切な治療を行わないと敗血症へ進行するリスクがあり、入院治療が必要となる場合も多い重篤な感染症です。特に高齢者や免疫力が低下している方では重症化しやすいため、早期に医療機関を受診することが重要です。
糖尿病が背景にある場合は症状が普通より重く出る・長引く傾向にあるため注意
糖尿病を患っている方は、尿路感染症にかかりやすく、かつ重症化しやすい傾向があります。高血糖状態では免疫機能が低下し、細菌に対する防御力が弱まるためです。また、糖尿病性神経障害により膀胱の知覚が鈍くなり、残尿が増えることで細菌が繁殖しやすい環境になります。糖尿病患者の尿路感染症では、通常より症状が強く現れることが多く、発熱が高くなったり、腎盂腎炎への進展が早かったりします。さらに、治療期間も長くなる傾向があり、再発率も高いことが知られています。場合によっては、腎周囲膿瘍や気腫性腎盂腎炎といった重篤な合併症を起こすリスクもあるため、糖尿病の方は排尿時の違和感など軽微な症状でも早めに医療機関を受診することが重要です。
糖尿病があると尿路感染症になりやすい理由
糖尿病を持つ方は、そうでない方と比べて尿路感染症を発症しやすく、また重症化しやすいことが知られています。これは単に偶然ではなく、糖尿病による体内環境の変化が複数の要因となって感染リスクを高めているためです。ここでは、糖尿病が尿路感染症のリスクを上昇させる具体的なメカニズムについて解説します。
高血糖状態は体の免疫機能を低下させ、細菌感染を起こしやすくする
高血糖状態が続くと、体の免疫システムに様々な悪影響が及びます。特に白血球の一種である好中球の機能が低下し、細菌を捕らえて排除する能力が弱まります。通常、私たちの体は侵入してきた細菌を免疫細胞が素早く認識し、攻撃することで感染を防いでいますが、高血糖環境下ではこの反応が鈍くなってしまうのです。また、血糖値が高いと細胞内のエネルギー代謝にも異常が生じ、免疫細胞が十分に活動できなくなります。さらに、糖尿病では微小血管障害が進行することで組織への血流が悪化し、感染部位に免疫細胞や抗菌薬が届きにくくなることも問題です。このように、高血糖状態そのものが全身の感染防御能力を低下させるため、尿路に細菌が侵入した際に排除しきれず、感染が成立しやすくなります。
糖尿病では尿糖が出ることがあるため尿路に細菌が増殖しやすい環境になりやすい
血糖値が一定以上高くなると、腎臓での糖の再吸収能力を超えて尿中に糖が漏れ出します。この尿糖は細菌にとって格好の栄養源となり、尿路内で細菌が急速に増殖する環境を作り出してしまいます。通常の尿は細菌の増殖には適さない環境ですが、糖が豊富に含まれることで細菌の培養液のような状態になってしまうのです。特に大腸菌をはじめとする尿路感染症の原因菌は、糖を利用して効率的にエネルギーを得て増殖します。
冷えや排尿の習慣(頻尿・残尿感)など糖尿病の周辺症状が尿路感染リスクを高める
糖尿病の合併症として神経障害が進行すると、膀胱の神経機能にも影響が及びます。膀胱の収縮力が低下する神経因性膀胱では、排尿後も尿が膀胱内に残りやすくなり、この残尿が細菌の温床となります。本来、定期的な排尿によって尿路内の細菌は洗い流されますが、残尿があると細菌が長時間留まり増殖する機会を与えてしまうのです。また、糖尿病による自律神経障害は血流調節機能も低下させ、手足の冷えや末梢循環不全を引き起こします。特に骨盤内の血流が悪くなると、膀胱や尿道の粘膜のバリア機能が弱まり、細菌が侵入しやすくなります。さらに、頻尿の症状があると水分摂取を控えがちになり、尿量が減少することで尿路の自浄作用が低下するという悪循環も生まれます。
尿路感染症と糖尿病を放置するリスク
尿路感染症と糖尿病は、いずれも適切な治療を受けずに放置すると深刻な健康被害をもたらす疾患です。特に両者が合併している場合、相互に悪影響を及ぼし合い、予想以上に重篤な状態へと進行するリスクが高まります。軽い症状だからと油断せず、早期に適切な対応をとることが、将来の健康を守るために極めて重要です。ここでは、これらの疾患を放置した際に起こりうる具体的なリスクについて詳しく解説します。
尿路感染症が悪化すると腎機能障害や膿瘍形成など重篤化する可能性
尿路感染症を適切に治療せず放置すると、感染が上部尿路へと広がり、急性腎盂腎炎を引き起こします。さらに炎症が進行すると、腎臓内に膿が溜まる腎膿瘍や、腎臓周囲に膿が広がる腎周囲膿瘍といった重篤な合併症を生じることがあります。これらは激しい痛みや高熱を伴い、ドレナージ手術や長期の入院治療が必要になる深刻な状態です。また、繰り返す腎盂腎炎は腎実質にダメージを蓄積させ、慢性腎臓病へと進行するリスクがあります。
腎機能が低下すると、体内の老廃物を排泄できなくなり、最終的には透析療法が必要になる可能性もあります。さらに重症例では、細菌が血液中に入り込んで敗血症を起こし、多臓器不全に至ることもある命に関わる状態となります。特に高齢者や糖尿病患者ではこうした重症化のリスクが通常より高いため、初期段階での適切な対応が生命予後を左右します。
糖尿病があると血流や免疫の低下で回復が遅れる
糖尿病を有する方が尿路感染症を発症した場合、健常者と比べて治癒までに時間を要する傾向があります。これは、高血糖状態による免疫機能の低下に加え、糖尿病性血管障害によって感染部位への血流が不十分になることが主な要因です。血流が低下すると、抗菌薬が感染部位に十分に届きにくくなるほか、組織の修復に必要な酸素や栄養の供給も滞ります。さらに、糖尿病では創傷治癒能力そのものが低下しているため、炎症によって傷ついた尿路粘膜の回復も遅れやすくなります。
その結果、通常であれば数日間の抗菌薬治療で改善する膀胱炎であっても、糖尿病のある方では1週間以上の治療を要することも少なくありません。また、一度症状が改善したように見えても、細菌が完全に排除されておらず、治療終了後に再燃するケースも見られます。血糖コントロールが不十分な場合ほど、こうした回復の遅れは顕著となり、治療期間の延長や入院が必要となる可能性も高まります。
再発尿路感染症は生活の質(QOL)を下げ、他の合併症リスクとも関連する
尿路感染症が頻繁に再発すると、日常生活に大きな支障をきたします。排尿時の痛みや頻尿、下腹部の不快感といった症状は、仕事や外出、睡眠の質を著しく低下させます。特に女性では性生活に影響を及ぼすこともあり、心理的なストレスが増大します。さらに、感染を繰り返すことで抗菌薬の使用回数が増え、薬剤耐性菌が出現するリスクが高まるため、将来的に治療が難しくなる可能性も否定できません。
また、糖尿病を有する方における再発性尿路感染症は、血糖コントロールをさらに悪化させる要因となります。感染に伴う炎症や身体的ストレスは血糖値を上昇させやすく、体調不良によって食事管理や運動習慣が乱れやすくなるためです。このような悪循環が続くと、糖尿病の合併症である神経障害、網膜症、腎症などの進行を早める恐れがあります。加えて、慢性的な感染状態は全身の炎症レベルを高め、動脈硬化の進行にも関与すると考えられています。
尿路感染症と糖尿病を放置することは、単にその時の症状を我慢するだけの問題ではありません。感染の重症化による腎機能障害や敗血症、糖尿病による治癒遅延、そして再発による生活の質の低下と他の合併症リスクの増大など、将来の健康に深刻な影響を及ぼします。特に両者が合併している場合は相乗的にリスクが高まるため、より慎重な対応が求められます。早期発見と適切な治療、そして血糖コントロールの維持が、これらのリスクを回避する最も確実な方法です。少しでも異変を感じたら、決して自己判断せず、速やかに医療機関を受診してください。
尿路感染症の検査と治療方法
尿路感染症が疑われる場合、適切な診断と治療を行うために様々な検査が実施されます。ここでは、尿路感染症の診断に用いられる主な検査方法と、効果的な治療アプローチについて詳しく解説します。
尿検査:尿中の白血球・細菌の有無をチェック
尿検査は尿路感染症の診断において、最も基本的かつ重要な検査です。まず尿定性検査により、尿中の白血球、細菌、亜硝酸塩、血液などの有無を迅速に確認します。尿路に感染がある場合、白血球の増加や細菌の検出といった感染を示唆する所見が認められます。また、亜硝酸塩陽性は、尿中で細菌が増殖している可能性を示す間接的な指標となります。さらに詳細な評価として、尿沈渣検査を行い、顕微鏡下で白血球、細菌、赤血球などの数を直接確認します。確定診断および適切な抗菌薬の選択には、尿培養検査が不可欠です。尿を培地で培養することで原因菌を特定し、あわせて薬剤感受性試験を行い、どの抗菌薬が有効かを調べます。培養結果が判明するまでには数日を要しますが、この結果に基づいて最適な治療方針を立てることができます。なお、糖尿病を有する方では、尿糖の有無も併せて確認し、血糖コントロール状態を把握するための参考とします。
血液検査:炎症反応・腎機能・血糖値などを評価
血液検査では、全身の炎症状態や臓器機能を総合的に評価します。白血球数やCRP(C反応性蛋白)は炎症の程度を示す重要な指標で、特に急性腎盂腎炎などの上部尿路感染症では顕著に上昇することが多く見られます。これらの値が高い場合、感染が重症化している可能性があり、より慎重かつ積極的な治療が必要と判断されます。また、腎機能を評価する目的で血清クレアチニン値や尿素窒素を測定し、腎臓への影響の有無や、抗菌薬の用量調整が必要かどうかを確認します。糖尿病を有する方では、血糖値およびHbA1c(過去1〜2か月の平均的な血糖状態を反映)を測定し、血糖コントロールの状況を把握します。感染症の影響により血糖値が普段より上昇することも多く、治療期間中は継続的な血糖値のモニタリングが重要となります。さらに、敗血症が疑われる場合には血液培養検査を行い、血液中に細菌が侵入していないかを確認します。これらの検査結果を総合的に評価することで、治療の緊急性や入院の必要性を判断します。
抗生物質による治療が基本だが、糖尿病の管理とセットで行うことが重要
尿路感染症の治療は、抗菌薬の投与が基本となります。単純性膀胱炎では経口抗菌薬を3〜7日程度使用することが一般的ですが、糖尿病のある方や高齢者では、感染が長引きやすいため7日以上の投与が必要となる場合もあります。急性腎盂腎炎では、初期には静脈内投与による抗菌薬治療を行い、全身状態や症状の改善が確認できた段階で経口薬へ切り替えます。抗菌薬の選択は尿培養検査の結果に基づいて行われますが、結果が判明するまでは、想定される原因菌を広くカバーする抗菌薬を使用します。一方で、糖尿病を有する方では抗菌薬治療のみでは十分な効果が得られないことがあります。高血糖状態が続くと免疫機能が低下し、感染の治癒が遅れるため、血糖コントロールを同時に整えることが重要です。インスリンや血糖降下薬の調整、適切な食事管理によって血糖値を安定させることで、感染症の改善が促されます。さらに、十分な水分摂取により尿量を増やすことで、尿路内の細菌を洗い流す効果が期待できるため、治療期間中は水分補給も意識することが大切です。
尿路感染症は再発しやすいため、原因因子(高血糖・排尿習慣)への対応も必要
尿路感染症は、特に糖尿病を合併している場合に再発率が高いことが知られています。そのため、急性期の治療だけでなく、再発予防を目的とした包括的な対応が重要となります。最も基本となるのは血糖コントロールの改善です。HbA1cを7%未満に維持することで、免疫機能の回復や尿糖の減少が期待でき、感染リスクの低下につながります。また、排尿習慣の見直しも重要で、尿意を我慢せずこまめに排尿すること、特に性交渉後は速やかに排尿することが有効とされています。さらに、女性では排便後の拭き方を前から後ろへ統一し、外陰部を清潔に保つことが再発予防に役立ちます。十分な水分摂取によって尿量を増やし、尿路の自浄作用を高めることも効果的です。加えて、糖尿病性神経障害による残尿が疑われる場合には、泌尿器科での専門的な評価や治療が必要となることがあります。尿路感染症を頻回に繰り返す場合には、状況に応じて予防目的の低用量抗菌薬を一定期間使用することが検討される場合もあります。
日常生活でできる予防と注意点
尿路感染症は一度かかると再発しやすく、特に糖尿病を持つ方ではその傾向が顕著です。しかし、日常生活での適切な対策により、発症リスクを大幅に減らすことが可能です。ここでは、具体的な予防方法と日常で気をつけるべきポイントについて詳しく解説します。
血糖値のコントロール(HbA1cを適正に保つ)
尿路感染症の予防において最も重要なのは、血糖値を適正範囲にコントロールすることです。HbA1cは過去1〜2か月間の平均的な血糖状態を反映する指標で、一般的には7%未満を目標とします。高血糖状態が続くと免疫機能が低下し、さらに尿中に糖が排出されることで細菌が繁殖しやすい環境が形成されます。日々の血糖管理では、規則正しい食事時間の維持、糖質の適切な摂取量の把握、食物繊維を多く含む食品の積極的な選択が基本となります。また、処方された糖尿病治療薬を医師の指示通りに服用し、自己判断で中断しないことも重要です。血糖値の自己測定を習慣化することで、日々の変動パターンを把握しやすくなり、食事や運動内容の調整にも役立ちます。さらに、定期的に医療機関で検査を受け、HbA1cの推移を確認しながら必要に応じて治療内容を見直すことにより、長期的に安定した血糖コントロールを維持できます。適切な血糖管理は尿路感染症の予防だけでなく、糖尿病に伴う他の合併症を防ぐうえでも、極めて重要な対策です。
こまめな排尿と水分補給
膀胱内に尿を長時間ためておくと、細菌が増殖しやすくなるため、尿意を感じたら我慢せずに早めに排尿することが大切です。特に仕事中や外出時であっても、3〜4時間おきを目安に排尿する習慣を意識すると、尿路感染症の予防につながります。排尿には、尿路内の細菌を物理的に洗い流す自浄作用があり、感染予防の基本となります。また、十分な水分を摂取して尿量を確保することで、この洗浄効果はさらに高まります。1日あたり1.5〜2リットル程度の水分摂取を目安としますが、心臓や腎臓に持病のある方は、主治医に相談したうえで適切な量を決めることが重要です。水分は一度に大量に摂るのではなく、こまめに少量ずつ摂取することが望まれます。特に起床時、食事の際、就寝前など、飲むタイミングを決めて習慣化すると続けやすくなります。なお、カフェインやアルコールは利尿作用がある一方で脱水を招くこともあるため、日常的な水分補給は水や麦茶などを中心に行うことが適しています。
トイレ後の清潔保持・冷え対策
陰部を清潔に保つことは、尿路への細菌侵入を防ぐうえで非常に重要です。特に女性は尿道が短く肛門に近いため、排便後は必ず前から後ろに向かって拭き、肛門周囲の細菌が尿道口に付着しないよう注意が必要です。また、毎日の入浴やシャワーで陰部を優しく洗うことも大切ですが、洗いすぎや刺激の強い石鹸の使用は粘膜のバリア機能を低下させる可能性があります(ぬるま湯で軽く洗浄する程度で十分とされています)。さらに、性交渉後に速やかに排尿することで、性行為によって尿道内に入り込んだ可能性のある細菌を洗い流す効果が期待できます。加えて、冷え対策も尿路感染症の予防には欠かせません。体が冷えると骨盤内の血流が低下し、膀胱や尿道の粘膜機能が弱まり、細菌感染に対する抵抗力が低下します。下半身を冷やさないよう腹巻きや厚手の靴下を活用し、冷たい床に直接座らない工夫も有効です。なお、冬場だけでなく、夏場のエアコンによる冷えにも注意が必要です。
身体全体の免疫力を高める(適度な運動・睡眠・栄養)
尿路感染症に対する抵抗力は、全身の免疫機能の状態に大きく左右されます。適度な運動は血流を改善し、免疫細胞の働きを活性化させます。糖尿病を有する方にとって運動は血糖コントロールにも有効で、週に150分程度の中等度の有酸素運動(早歩き、水泳、サイクリングなど)が推奨されています。ただし、急激な運動は体への負担となり、かえって逆効果となる場合もあるため、自身の体力に合わせて無理なく継続できる運動を選ぶことが大切です。また、質の良い睡眠も免疫機能の維持に欠かせません。睡眠不足は免疫細胞の働きを低下させ、感染症にかかりやすくなります。毎日7〜8時間程度の睡眠時間を確保し、就寝前のスマートフォン使用を控えるなど、良好な睡眠環境を整えることが重要です。さらに、禁煙も重要な要素です。糖尿病を有する方が喫煙を続けると、治療効果が得られにくくなるだけでなく、脳梗塞や心筋梗塞などの合併症リスクが高まることが知られています。なお、栄養面では、たんぱく質、ビタミン、ミネラルをバランスよく摂取することが免疫機能の維持につながります。特にビタミンCやビタミンDは免疫機能を支える栄養素として注目されています。野菜、果物、魚、大豆製品などを取り入れた食事を意識することで、全身の抵抗力を保ちやすくなります。
同時に他の生活習慣病(高血圧・脂質異常)にも配慮する
糖尿病患者の多くは、高血圧や脂質異常症といった他の生活習慣病も併せ持っていることが少なくありません。これらの疾患は相互に関連しており、血管障害を進行させることで全身の血流を悪化させ、結果として免疫機能や組織の修復能力を低下させます。特に腎臓への血流が低下すると、尿路感染症の発症リスクが高まるだけでなく、感染時に腎障害が進行しやすくなります。高血圧の管理においては減塩が重要で、一日の塩分摂取量を6グラム未満に抑えることが推奨されています。脂質異常症に対しては、飽和脂肪酸やトランス脂肪酸の摂取を控え、魚に含まれるオメガ3脂肪酸や食物繊維を多く含む食品を意識的に取り入れることが望まれます。これらの生活習慣病では薬物療法が必要となる場合もありますが、食事療法と運動療法が治療の基本となります。定期的に血圧測定や血液検査を受け、それぞれの疾患が適切にコントロールされているかを確認することが重要です。こうした総合的な健康管理が、尿路感染症の予防にもつながります。
まとめ|尿路感染症が気になる方へ
尿路感染症は誰にでも起こりうる疾患ですが、糖尿病を持つ方では特に注意が必要です。高血糖による免疫機能の低下、尿糖によって細菌が増殖しやすくなること、神経障害による残尿など、複数の要因が重なることで発症リスクが高まります。その結果、一度治癒しても再発しやすく、重症化のリスクも健常者より高くなります。排尿時の痛みや違和感、頻尿、下腹部痛といった膀胱炎を疑う症状や、発熱や背部痛を伴う急性腎盂腎炎の兆候が見られる場合は、放置せず早めに医療機関を受診することが重要です。適切な検査により感染の有無や重症度を評価し、抗菌薬治療と並行して血糖コントロールを適切に行うことで、感染症の治癒が促され、再発予防にもつながります。千葉市都賀周辺で糖尿病に合併した尿路感染症にお悩みの方、または予防や生活習慣病の総合的な管理をご希望の方は、当院までご相談ください。患者一人ひとりの状態に応じた丁寧な診療を行い、長期的な健康維持をサポートいたします。
当日の順番予約はこちらから
2026.01.23
千葉市都賀で尿糖が気になる方へ|症状や原因・糖尿病との関係や対策まで解説
糖尿病・代謝内科に関する記事です。
健康診断で尿糖が陽性と指摘され、不安を感じていませんか?尿糖とは、尿の中に糖が排出されている状態を指します。尿糖が陽性であっても、必ずしも糖尿病と診断されるわけではありませんが、血糖値の異常や体の糖代謝に関する問題が背景に隠れている場合があります。放置すると、将来的に糖尿病やその合併症を発症するリスクが高まる可能性も否定できません。
したがって、尿糖が陽性と指摘された際には自己判断で様子を見るのではなく、医療機関を受診し、血糖値などの詳しい検査を受けることが重要です。この記事では、尿糖陽性の主な原因、医療機関を受診する際のポイント、さらに日常生活で「注意すべき点」について分かりやすく解説します。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
尿糖とは?どうやってできる?
尿糖が高まる原因とは?
尿糖と糖尿病の関係
尿糖が陽性だった時の精密検査の流れ
日常生活でできる尿糖対策・予防策
尿糖が不安な方は千葉市都賀の板谷内科クリニックへ
尿糖とは?どうやってできる?
尿糖とは、尿の中に糖(グルコース)が含まれている状態を指します。本来、健康な人の尿には糖はほとんど含まれていません。これは、腎臓が血液中の糖を効率よく再吸収しているためです。しかし、血糖値が高くなりすぎると、腎臓の再吸収能力を超えてしまい、処理しきれなかった糖が尿中に漏れ出てしまいます。この状態が「尿糖陽性」です。健康診断や人間ドックで尿糖陽性と判定された場合、それは「血糖値に異常がある可能性」を示すサインとして扱われます。つまり、尿糖が出ているということは、体の中で糖の代謝に何らかの問題が起きている可能性があるということです。ただし、「尿糖陽性=糖尿病」というわけではなく、一時的な原因や体質による場合もあります。いずれにしても、放置せず適切に対応することが重要です。
尿糖が高まる原因とは?
尿糖が陽性になる原因はさまざまです。ここでは、「代表的な原因」について解説します。
高血糖・糖尿病
最も一般的な原因が、血糖値の上昇です。糖尿病やその予備軍の状態では、血液中の糖が異常に増えます。通常、腎臓は血液中の糖をほぼすべて再吸収して体内に戻しますが、血糖値があまりにも高くなると、腎臓の処理能力を超えてしまいます。その結果、吸収しきれなかった糖が尿中に溢れ出てしまうのです。特に空腹時血糖が高い場合や、食後の血糖値が急激に上がりやすい体質の方は、尿糖が検出されやすくなります。糖尿病の診断がまだついていない方でも、尿糖陽性をきっかけに糖尿病が発見されることは珍しくありません。
腎臓の機能変化
尿糖が出るもう一つの原因として、腎臓そのものの機能低下が挙げられます。腎臓には糖を再吸収する働きがありますが、慢性腎臓病や腎炎などで腎機能が低下すると、この再吸収がうまくいかなくなることがあります。また、生まれつき腎臓の糖再吸収能力が低い「腎性糖尿」という体質の方もいます。この場合は血糖値が正常でも尿糖が陽性になるため、糖尿病とは区別する必要があります。腎性糖尿自体は病気ではありませんが、他の原因と見分けるためにも、医療機関での精密検査が重要です。
妊娠・一過性のストレス反応
妊娠中は体内のホルモンバランスが大きく変化し、インスリンの働きが低下しやすくなります。そのため、妊娠前は血糖値に問題がなかった方でも、妊娠中に一時的に血糖値が上がり、尿糖が陽性になることがあります。これを「妊娠糖尿病」と呼びます。また、強いストレスや発熱、感染症などによっても、一時的に血糖値が上昇して尿糖が出る場合があります。これらは体の防御反応の一つですが、放置すると母体や胎児に影響が出ることもあるため、注意深く経過を見る必要があります。
健診の日の食事・運動・薬の影響
健康診断の当日に甘いものをたくさん食べたり、激しい運動をした後に検査を受けたりすると、一時的に尿糖が陽性になることがあります。また、ステロイド薬や一部の利尿薬など、血糖値に影響を与える薬を服用している場合も、尿糖が出やすくなります。こうした一過性の要因による尿糖陽性は、時間が経てば自然に改善することが多いですが、本当に一時的なものかどうかを確認するためには、再検査や血糖値の測定が必要です。検査前の生活習慣についても、医師に正確に伝えることが大切です。
尿糖が陽性になる原因には、糖尿病による高血糖、腎臓の機能変化、妊娠やストレスによる一時的な血糖上昇、検査当日の食事や薬の影響など、さまざまなものがあります。尿糖が出たからといって必ずしも糖尿病とは限りませんが、原因を正確に見極めるためには医療機関での検査が欠かせません。自己判断で放置せず、早めに受診して適切な対応を取ることが、将来の健康を守るために重要です。
尿糖と糖尿病の関係
尿糖陽性が一度だけでなく繰り返し続く場合は、糖尿病や糖代謝異常の可能性が高まります。ただし、尿検査だけでは確定診断はできません。尿糖はあくまで「血糖が高い可能性がある」というサインに過ぎず、実際にどの程度血糖値が上がっているのか、それが持続的なものなのかは、血液検査を行わなければ正確には分かりません。そのため、医療機関では空腹時血糖やHbA1c(ヘモグロビンエーワンシー)といった血液検査を行い、過去数ヶ月の血糖状態を含めて総合的に評価します。これにより、糖尿病なのか、それとも一時的な血糖上昇なのか、あるいは腎性糖尿などの体質的なものなのかを見極めることができます。なお、健康診断の結果や普段の生活習慣、家族歴なども診断の重要な手がかりになるため、医師に相談し、原因を明確にすることが重要です。
尿糖が陽性だった時の精密検査の流れ
尿糖陽性と言われた後、実際に医療機関ではどのような検査が行われるのでしょうか。ここでは、精密検査の一般的な流れについて解説します。
来院・問診
まず医療機関を受診すると、医師による問診が行われます。ここでは、健康診断での尿糖の結果だけでなく、過去の健診データや血糖値の推移、家族に糖尿病の方がいるかどうかといった家族歴を確認します。また、普段の食生活や運動習慣、体重の変化、最近喉が渇きやすい、トイレが近いといった自覚症状の有無についても詳しく聞かれます。さらに、現在服用している薬やサプリメント、健診当日の食事内容なども重要な情報となります。これらの情報を総合的に判断することで、医師は次にどのような検査が必要かを見極めていきます。
採血による空腹時血糖値・HbA1cの測定
問診の後は、血液検査が行われます。代表的な検査項目は、空腹時血糖値とHbA1c(ヘモグロビンエーワンシー)です。空腹時血糖値は、食事をしていない状態での血糖値を測定するもので、糖尿病の診断基準として広く用いられています。一方、HbA1cは過去1〜2ヶ月間の平均的な血糖値を反映する指標で、一時的な血糖上昇ではなく、慢性的に血糖が高い状態が続いているかどうかを判断できます。これら2つの検査を組み合わせることで、より正確に糖代謝の状態を評価することが可能になります。検査結果は数日から1週間程度で出ることが一般的です。
結果説明と今後の方針
すべての検査が終わると、医師から結果の説明があります。糖尿病と診断された場合は、その重症度に応じて治療方針が決まります。軽度であれば食事療法や運動療法による生活習慣の改善から始めることが多く、必要に応じて薬物療法も検討されます。糖尿病には至っていないが境界型の場合は、生活習慣の見直しと定期的な経過観察が推奨されます。なお、腎性糖尿など体質的なものであれば、特別な治療は不要ですが、定期的なチェックは続けることが大切です。いずれの場合も、医師と相談しながら自分に合った対策を立てていくことが重要です。
精密検査によって生活習慣病としての判断が確実になります
精密検査を受けることで、単なる尿糖陽性という曖昧な状態から、具体的な診断へと進むことができます。糖尿病やその予備軍であることが分かれば、生活習慣病としての適切な管理や治療を早期に開始できます。逆に、一時的な要因や体質的なものであることが確認できれば、不要な心配から解放されます。また、たとえ糖尿病と診断されても、早期発見であれば生活習慣の改善だけでコントロールできる可能性も高く、合併症のリスクを大幅に減らすことができます。不安に思うかもしれませんが、精密検査は今後の健康を守るための重要な一歩なのです。
尿糖陽性の精密検査は、問診から始まり、空腹時血糖値やHbA1cの測定、必要に応じた追加検査へと進みます。これらの検査結果をもとに、糖尿病かどうか、またはその他の原因かを正確に判断し、今後の治療や生活改善の方針が決まります。精密検査を受けることで、曖昧な不安が明確な対策へと変わり、健康を守るための具体的な行動ができるようになります。尿糖陽性を指摘されたら、ためらわずに医療機関を受診してください。
日常生活でできる尿糖対策・予防策
尿糖陽性や血糖値の上昇を指摘された場合でも、日常生活の工夫で改善できることは多くあります。ここでは、今日から始められる具体的な対策や予防法について解説します。
食事
食事は血糖値に最も大きな影響を与える要素です。まず意識したいのが糖質の摂り方です。白米やパン、麺類などの糖質を一度に大量に食べると血糖値が急上昇するため、量を控えめにしたり、玄米や全粒粉パンなど血糖値が上がりにくい食品に切り替えたりすることが効果的です。また、食べる順番も重要で、野菜や汁物から先に食べ、最後にご飯を食べる「ベジファースト」を実践すると、血糖値の急上昇を抑えられます。さらに、適切なカロリー管理も欠かせません。過食や間食の習慣がある方は、1日3食を規則正しく摂り、腹八分目を心がけてください。栄養バランスの取れた食事を続けることが、血糖コントロールの基本です。
運動
運動は血糖値を下げる効果があり、糖尿病予防にも非常に有効です。特におすすめなのが、ウォーキングなどの有酸素運動です。激しい運動をする必要はなく、1日30分程度の軽い散歩でも十分効果があります。食後30分から1時間後に歩くと、食後血糖値の上昇を抑えることができます。なお、運動が苦手な方は、エレベーターを使わず階段を使う、一駅分歩く、家事をこまめに動いて行うなど、日常生活の中で体を動かす機会を増やすだけでも効果的です。無理のない範囲で継続することが何より大切です。毎日の習慣として取り入れることで、着実に体質改善につながります。
生活習慣
食事や運動だけでなく、生活習慣全体を見直すことが血糖管理には重要です。まず、質の良い睡眠を確保することが欠かせません。睡眠不足が続くとホルモンバランスが乱れ、血糖値が上昇しやすくなります。毎日6〜8時間程度の睡眠を目安に、就寝・起床時間をできるだけ一定に保つよう意識してください。また、慢性的なストレスも血糖値に悪影響を与える要因となります。意識的にリラックスできる時間を取り、趣味に打ち込んだり、家族や友人と交流したりするなど、心身の負担を軽減する工夫が大切です。さらに、定期的な健康診断や血糖値の測定を通じて、自身の体の状態を把握することも重要です。数値の変化を確認することで生活習慣改善の成果を実感しやすくなり、継続的な取り組みにつながります。
家族のサポートや記録も継続の力になります
血糖管理は一人で頑張るよりも、家族の協力があることで続けやすくなります。自分の状況を家族に理解してもらい、一緒に食事内容を考えたり、運動に付き合ってもらったりすることで、無理のない形で健康的な生活習慣が定着しやすくなります。また、毎日の食事内容や体重、血糖値などを記録する習慣も役立ちます。手帳やスマートフォンのアプリを活用すれば、自分の生活パターンや数値の変化を客観的に把握できます。こうした記録を診察時に医師と共有することで、状況に応じた具体的な助言を受けやすくなります。小さな変化であっても記録に残すことで達成感が生まれ、継続する意欲につながります。
尿糖対策や血糖値の管理には、食事の工夫、適度な運動、質の良い睡眠とストレス管理、そして定期的な検査が基本となります。これらは特別なことではなく、日常生活の中で少し意識を変えるだけで実践できるものばかりです。家族のサポートや記録を活用しながら、無理なく継続することが成功の鍵です。
尿糖が不安な方は千葉市都賀の板谷内科クリニックへ
健康診断で尿糖陽性と指摘されても、必ずしも糖尿病とは限りません。一時的な血糖上昇や体質的な要因、検査時の条件によって陽性になることもあります。しかし、だからといって油断は禁物です。尿糖陽性は体からの大切なサインであり、放置すると将来的に糖尿病や生活習慣病へと進行するリスクが高まる可能性があります。大切なのは、原因を正確に見極めることです。そのためには、医療機関で血液検査を含む精密検査を受け、血糖値やHbA1cを測定して、本当に治療や生活改善が必要なのかを明らかにすることが重要です。早期に対応すれば、生活習慣の見直しだけで改善できるケースも多く、将来の合併症リスクを大きく減らすことができます。千葉市都賀周辺で尿糖や血糖値の判定、生活習慣病の精密検査をご希望の方は、ぜひ当院での診察をご検討ください。当院では、丁寧な問診と的確な検査を通じて、一人ひとりの状態に合わせた治療や生活指導を行っています。不安なことや気になることがあれば、どんな小さなことでも構いませんので、お気軽にご相談ください。
当日の順番予約はこちらから
2026.01.23
空腹時血糖値とは?基準・測定方法・異常値の意味をわかりやすく解説
糖尿病・代謝内科に関する記事です。
健康診断で「空腹時血糖値が高い」と指摘され、戸惑っていませんか?空腹時血糖値は、食事をとっていない状態で測定する血糖値で、糖尿病の診断や日々の健康管理において非常に重要な指標です。
この記事では、空腹時血糖値の基本的な意味から正常値・異常値の目安、具体的な測定方法、そして数値を改善するためのポイントまでわかりやすく解説します。
受診のタイミングについてもお伝えしますので、ぜひ参考にしてください。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
空腹時血糖値とは?意味と役割
空腹時血糖値の正常値・異常値の基準
空腹時血糖値が高くなる原因
空腹時血糖値の改善・予防方法
こんな症状・数値がある場合は受診を
まとめ|空腹時血糖値に不安がある方へ
空腹時血糖値とは?意味と役割
空腹時血糖値とは、食後8~12時間以上にわたって水以外の飲食物を一切口にしていない状態で測定する血糖値のことです。食事の影響を受けない空腹時の血糖値を測ることで、膵臓から分泌されるインスリンがきちんと働いているか、体が血糖をうまくコントロールできているかを正確に評価できます。食後は誰でも血糖値が上がるため、その時点での測定では普段の血糖管理能力を正しく把握することが難しくなります。
一方、空腹時であれば食事による一時的な変動がないため、体本来の血糖調節機能を反映した数値が得られるのです。このような理由から、空腹時血糖値は糖尿病の診断基準として採用されており、糖尿病予備群や将来的な発症リスクの評価にも広く用いられる重要な指標となっています。
空腹時血糖値の正常値・異常値の基準
日本糖尿病学会のガイドラインでは、空腹時血糖値の基準値と判定の目安について以下のように区分されています。
・正常:100mg/dL未満
・正常高値:100~109mg/dL
・境界型(糖尿病予備群):110~125mg/dL
・糖尿病型:126mg/dL以上
空腹時血糖値が100mg/dL未満であれば正常範囲とされ、血糖調節は良好と考えられます。一方で、100~109mg/dLは「正常高値」と呼ばれ、明らかな異常ではないものの、将来的な糖尿病発症リスクが高まる可能性があるため、特定保健指導の対象となることがあります。110~125mg/dLは境界型、いわゆる糖尿病予備群に該当し、生活習慣の改善や経過観察が必要とされます。なお、126mg/dL以上の場合は糖尿病型と判定され、別の日に再検査を行うなどして、糖尿病の診断を慎重に進めることになります。ただし、空腹時血糖値のみで糖尿病を確定診断することはなく、過去1~2か月の平均血糖状態を反映するHbA1cの値や、口渇、多尿、体重減少といった臨床症状、必要に応じて経口ブドウ糖負荷試験の結果などを含めて、総合的に評価することが重要です。基準値を超える結果が出た場合でも、自己判断せず、必ず医師の診察を受けて適切な対応を行うことが望まれます。
空腹時血糖値が高くなる原因
空腹時血糖値が高くなる背景にはさまざまな要因があります。生活習慣から体質、一時的な体調変化まで、その原因は多岐にわたります。ここでは、空腹時血糖値が上昇する主な原因について解説します。
インスリンの分泌低下または作用不全
空腹時血糖値が高くなる最も根本的な原因は、膵臓から分泌されるインスリンの量が不足しているか、インスリンが正常に働かない状態です。インスリンは血液中の糖を細胞に取り込ませ、血糖値を下げる重要なホルモンです。膵臓の機能が低下してインスリンの分泌量が減ると、血糖を十分に下げられなくなります。また、インスリンが十分に分泌されていても、細胞がインスリンの信号をうまく受け取れない「インスリン抵抗性」が生じている場合も、血糖値のコントロールが難しくなります。このような状態が続くと、空腹時であっても血糖値が高いまま維持されてしまい、糖尿病へと進行するリスクが高まるのです。
過度の糖質・高カロリー食や運動不足
日々の食生活や運動習慣も、空腹時血糖値に大きな影響を与えます。糖質や高カロリーの食事を過剰に摂り続けると、膵臓は常に大量のインスリンを分泌しなければならず、次第に疲弊していきます。その結果、インスリンの分泌能力が低下し、血糖値が下がりにくくなります。また、運動不足は筋肉量の減少や代謝の低下を招き、体が糖をエネルギーとして効率的に使えなくなるため、血糖値が上がりやすい体質になります。適度な運動は筋肉での糖の取り込みを促進し、インスリンの効きを良くする効果がありますが、それが不足すると血糖コントロールが悪化するのです。
ストレスや睡眠不足によるホルモンバランスの乱れ
精神的・身体的なストレスや慢性的な睡眠不足も、空腹時血糖値を上昇させる要因となります。ストレスを受けると体内ではコルチゾールやアドレナリンといったストレスホルモンが分泌されますが、これらのホルモンには血糖値を上げる作用があります。また、睡眠不足が続くと自律神経やホルモンバランスが乱れ、インスリンの効きが悪くなることが知られています。さらに、睡眠不足は食欲を増進させるホルモンの分泌を促し、過食につながることもあります。このように、心身のストレスや不規則な生活リズムは、間接的にも直接的にも血糖値の上昇を引き起こす原因となるのです。
肥満・肥満に伴うインスリン抵抗性
体重が増加し肥満になると、特に内臓脂肪が蓄積することでインスリン抵抗性が強まります。内臓脂肪からは血糖値を上げやすくする物質が分泌され、インスリンの働きを妨げてしまうのです。その結果、膵臓はより多くのインスリンを分泌しようと負担がかかり、やがて分泌能力が追いつかなくなって血糖値が高い状態が続くようになります。肥満は糖尿病発症の最大のリスク因子の一つであり、空腹時血糖値が高い方の多くに肥満が見られます。逆に言えば、体重を適正範囲に戻すだけでもインスリンの効きが改善し、血糖値が下がる可能性が高いということです。
一時的に上がるケース(風邪・薬の影響など)もある
空腹時血糖値は必ずしも生活習慣や慢性的な病気だけで上昇するわけではありません。風邪やインフルエンザなどの感染症にかかると、体が炎症やストレスに対抗するためにストレスホルモンを分泌し、一時的に血糖値が上がることがあります。また、ステロイド薬や一部の降圧薬、利尿薬など、特定の薬剤の副作用として血糖値が上昇する場合もあります。さらに、検査前日の食事内容や睡眠不足、緊張状態なども測定値に影響を与えることがあります。このような一時的な要因で血糖値が高く出た場合は、体調が回復すれば正常に戻ることも多いため、1回の測定だけで判断せず、再検査や総合的な評価が必要です。
空腹時血糖値の改善・予防方法
空腹時血糖値が高いと指摘されても、生活習慣を見直すことで改善できる可能性は十分にあります。ここでは、空腹時血糖値を改善し、将来の糖尿病を予防するための「具体的な方法」について解説します。
食事管理:低GI食・糖質制限・野菜中心のバランス食
食事は血糖値に直接影響を与えるため、毎日の食事内容を見直すことが最も重要です。低GI食品とは、食後の血糖値の上昇が緩やかな食品のことで、玄米や全粒粉パン、そば、豆類、葉物野菜などが該当します。これらを積極的に取り入れることで、血糖値の急激な上昇を防ぎ、膵臓への負担を軽減できます。また、過剰な糖質摂取を控えることも効果的です。白米やパン、麺類、甘いお菓子やジュースなどを減らし、代わりに野菜やタンパク質を中心にしたバランスの良い食事を心がけてください。なお、食事の順番も大切で、野菜から食べ始めることで血糖値の上昇を穏やかにできます。無理な制限ではなく、続けられる範囲での工夫が長期的な改善につながります。
運動習慣:ウォーキング・軽い筋力トレーニングを無理なく継続
適度な運動はインスリンの感受性を高め、血糖値の改善に寄与します。特に推奨されるのは、ウォーキングなどの有酸素運動です。1日30分程度、週に5回を目安に継続することで、筋肉による糖の取り込みが促進され、血糖コントロールの改善が期待できます。さらに、軽度から中等度の筋力トレーニングを組み合わせることで筋肉量が増加し、基礎代謝が向上するため、より高い効果が得られます。スクワットや軽い腕立て伏せなど、自宅で無理なく行える運動から始めてください。重要なのは、過度に激しい運動を行うことではなく、自身の体力に応じた強度で継続することです。なお、運動後は血糖値が低下しやすくなるため、定期的に身体を動かす習慣を身につけることが、空腹時血糖値を含めた血糖管理の改善に役立ちます。
生活リズム:十分な睡眠・ストレス管理・定期的な健診
質の良い睡眠とストレス管理も、血糖値のコントロールには欠かせません。睡眠不足はインスリンの働きを悪くし、食欲を増進させるホルモンの分泌を促すため、血糖値が上がりやすくなります。毎日6〜8時間の十分な睡眠を確保し、規則正しい生活リズムを整えることが大切です。また、慢性的なストレスは血糖値を上げるホルモンを分泌させるため、リラックスできる時間を意識的に作ってください。さらに、定期的に健康診断を受けて自分の血糖値の変化を把握し、早期に対策を講じることも予防には重要です。
自宅での血糖自己測定も習慣化して変動を知る
自宅で血糖値を測定できる血糖自己測定器を活用することで、日々の血糖値の変動をリアルタイムで把握できます。食事や運動の前後で測定することで、どの食品や行動が血糖値にどのような影響を与えているかが明確になり、より効果的な生活改善が可能になります。特に境界域や糖尿病予備群と言われた方は、自己測定を習慣化することで、自分の体の反応を知り、モチベーションを維持しながら改善に取り組めます。
空腹時血糖値の改善と予防には、低GI食品や野菜中心のバランスの良い食事、ウォーキングや軽い筋力トレーニングといった無理のない運動習慣、そして十分な睡眠とストレス管理を含めた規則正しい生活リズムが基本となります。さらに、自宅での血糖自己測定を取り入れることで、自分の体の変化を具体的に把握でき、改善の実感を得ながら継続しやすくなります。これらは特別なことではなく、日常生活の中で少しずつ取り組める内容ばかりです。焦らず、できることから始めて習慣化していくことが、長期的な血糖コントロールと健康維持につながります。
こんな症状・数値がある場合は受診を
空腹時血糖値が高いだけでは必ずしもすぐに病院へ行く必要はありませんが、特定の症状や数値が見られる場合には、早めの受診が重要です。放置すると糖尿病へ進行したり、合併症のリスクが高まったりする可能性があります。ここでは、医療機関を受診すべきサインについて具体的に解説します。
空腹時血糖値が100mg/dLを繰り返し超える
健康診断や自己測定で空腹時血糖値が100mg/dL以上の値を繰り返し示す場合は、医療機関での詳しい検査が必要です。1回だけ高い値が出た場合は、体調や測定条件の影響も考えられますが、何度測定しても100mg/dLを超えるようであれば、体の血糖調節機能に問題が生じている可能性があります。特に126mg/dL以上が続く場合は、糖尿病が強く疑われるため、早急に受診すべきです。医療機関では、空腹時血糖値だけでなくHbA1cや経口ブドウ糖負荷試験など、より詳細な検査を行い、正確な診断と適切な治療方針を立てることができます。自己判断で放置せず、専門医の評価を受けることが、将来の健康を守る第一歩となります。
HbA1cも高めで「糖尿病予備群・糖尿病」の可能性がある
空腹時血糖値とあわせて、HbA1c(ヘモグロビンエーワンシー)の数値も高い場合は、より注意が必要です。HbA1cは過去1〜2ヶ月の平均血糖値を反映する指標で、5.6%未満が正常、5.6〜6.4%が糖尿病予備群、6.5%以上で糖尿病が疑われます。空腹時血糖値は食事のタイミングや体調で変動しやすいですが、HbA1cは長期的な血糖コントロールの状態を示すため、両方が高い場合は糖尿病の可能性が高まります。糖尿病予備群の段階であれば、生活習慣の改善で正常値に戻すことも十分可能ですが、放置すると糖尿病へ進行するリスクが高いため、早めに医師の指導を受けて対策を始めることが重要です。
のどの渇き・頻尿・体重減少・だるさ・足のしびれなどの症状
血糖値が高い状態が続くと、体にさまざまな症状が現れることがあります。異常にのどが渇く、水をたくさん飲む、トイレの回数が増える、理由なく体重が減る、常に疲れやだるさを感じる、手足にしびれや痛みがあるといった症状は、糖尿病の典型的なサインです。これらは血糖値の上昇によって体内の水分バランスが崩れたり、神経がダメージを受けたりすることで起こります。特に体重減少や足のしびれは、糖尿病がある程度進行している可能性を示唆するため、これらの症状に気づいたら速やかに医療機関を受診してください。早期発見・早期治療によって、症状の悪化や合併症の発症を防ぐことができます。
すでに高血圧・脂質異常症など生活習慣病を指摘されている
すでに高血圧や脂質異常症(コレステロールや中性脂肪の異常)、肥満などの生活習慣病を指摘されている方は、空腹時血糖値が高い場合、特に注意が必要です。これらの病気は互いに関連し合い、いわゆる「メタボリックシンドローム」として動脈硬化や心血管疾患のリスクを大きく高めます。血糖値の異常が加わることで、心筋梗塞や脳卒中といった重大な病気を引き起こす危険性がさらに増すのです。すでに他の生活習慣病で通院中の方は、主治医に血糖値の異常についても相談し、総合的な管理を行うことが重要です。複数の病気を同時にコントロールすることで、将来的な合併症のリスクを大幅に減らすことができます。
まとめ|空腹時血糖値に不安がある方へ
空腹時血糖値は、糖尿病の早期発見や日々の生活習慣を見直すための非常に重要な指標です。健康診断で基準値を外れていたとしても、それは決して手遅れではありません。むしろ、体からの大切なサインとして受け止め、今から対策を始めることで糖尿病への進行を防ぎ、健康な生活を取り戻すことが十分に可能です。重要なのは、数値を見て不安になるだけでなく、医師と一緒に具体的な目標を設定し、食事・運動・生活リズムの改善計画を立てて実行していくことです。一人で悩まず、専門家のサポートを受けながら取り組むことで、無理なく継続でき、効果的な改善が期待できます。千葉市都賀周辺で血糖値や空腹時血糖値について気になる方、健康診断で指摘を受けて不安を感じている方は、ぜひ当院へご相談ください。精密検査から生活習慣の具体的なアドバイス、個別の治療計画の立案まで、丁寧にサポートいたします。お気軽にお問い合わせください。
当日の順番予約はこちらから
2026.01.23
健診で血糖異常を指摘された方へ|都賀で受ける精密検査の流れとポイント
糖尿病・代謝内科に関する記事です。
健康診断で血糖値やHbA1cの異常を指摘されると、「糖尿病かもしれない」と不安になる方は少なくありません。
しかし、精密検査を受けることで、現在の状態を正確に把握し、適切な対応を取ることができます。早期に発見できれば、生活習慣の改善だけで血糖値をコントロールできることも多く、重症化を防ぐことにつながります。
この記事では、血糖値の精密検査の目的、具体的な検査内容、受診の流れ、そして検査前の注意点について分かりやすく解説します。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
精密検査が必要な血糖値の基準
精密検査で何がわかる?血糖値検査の内容と目的
健康診断後の血糖値(糖尿病)の精密検査の流れ
精密検査前後の注意点と準備
まとめ|都賀で血糖値の精密検査を受けたい方へ
精密検査が必要な血糖値の基準
健康診断で血糖値の異常を指摘された場合には、まず医療機関で精密検査を受け、現在の状態を詳しく評価することが重要です。血糖状態の評価には、空腹時血糖値、随時血糖値、HbA1cの主に3つの指標が用いられ、それぞれ異なる特徴があります。空腹時血糖値は、一定時間の絶食後に測定されるため、基礎的な血糖調節状態を反映します。一方、随時血糖値は食事のタイミングにかかわらず測定され、日常生活における血糖変動の一端を把握することができます。また、HbA1cは過去1〜2か月を中心とした平均的な血糖状態を示す指標であり、長期的な血糖コントロールの評価に適しています。これらの指標を組み合わせて総合的に判断することで、より正確な病態評価や診断が可能となります。特に注意が必要なのは、HbA1cが5.6〜6.4%の範囲にある場合や、空腹時血糖値が正常高値から軽度高値を示す場合です。これらは耐糖能異常、いわゆる糖尿病予備群の可能性を示唆しており、放置すると将来的に糖尿病へ進行するリスクが高まります。そのため、早期に精密検査を受け、生活習慣の見直しなど適切な対策を講じることが重要です。
精密検査で何がわかる?血糖値検査の内容と目的
血糖値の精密検査では、健康診断の結果だけでは判断できない詳細な情報を得ることができます。ここでは、代表的な血糖値検査の内容と、それぞれの目的について詳しく解説します。
空腹時血糖値測定:朝起きて何も食べていない状態の血糖値
空腹時血糖値は、最低8時間以上絶食した状態で測定する血糖値です。通常は朝食前の採血で測定され、食事の影響を受けていない基礎的な血糖コントロールの状態を評価できます。この値が高い場合、肝臓からのブドウ糖放出が過剰であったり、基礎的なインスリン分泌に問題があったりする可能性があります。正常値は100mg/dL未満とされており、100〜125mg/dLは境界型(糖尿病予備群)、126mg/dL以上が糖尿病型と判定されます。ただし、1回の測定だけで確定診断するのではなく、複数回の測定や他の検査結果と合わせて総合的に判断します。空腹時血糖値は日々の変動もあるため、精密検査では複数回測定することで、より正確な状態把握が可能になります。
HbA1c検査:過去1〜2か月の平均血糖状態を反映
HbA1cは、赤血球のヘモグロビンに糖が結合した割合を示す指標で、過去1〜2ヶ月間の平均的な血糖状態を反映します。血糖値は食事や運動、ストレスなどで日々変動しますが、HbA1cはそうした短期的な変動に影響されず、長期的な血糖コントロールの状態を客観的に評価できる点が大きな特徴です。
正常値は5.6%未満で、5.6〜6.4%は糖尿病予備群、6.5%以上で糖尿病が強く疑われます。HbA1c検査は採血のタイミングを選ばず、食事制限も不要なため、受診者の負担が少ない検査です。また、糖尿病と診断された後も、治療効果の判定や血糖コントロールの状態を継続的にモニタリングする指標として重要な役割を果たします。さらに、HbA1cと空腹時血糖値を組み合わせることで、より精度の高い診断が可能になります。
必要に応じて 尿検査・インスリン分泌量・その他合併症リスク評価も実施
血糖値やHbA1cの検査に加えて、状況に応じてさらに詳しい検査が行われることがあります。尿検査では尿中の糖やケトン体、蛋白質の有無を調べ、腎臓への影響や血糖コントロールの状態を確認します。また、インスリン分泌量を測定する検査では、膵臓がどれだけインスリンを分泌できているかを評価し、糖尿病のタイプ(1型か2型か)の判別や、今後の治療方針の決定に役立てます。
さらに、糖尿病が疑われる場合や既に診断されている場合には、合併症のリスク評価も重要です。血圧測定、脂質検査(コレステロールや中性脂肪)、腎機能検査、眼底検査などを通じて、心血管疾患、腎症、網膜症といった合併症の早期発見に努めます。これらの検査を総合的に行うことで、一人ひとりの状態に応じた最適な治療計画を立てることができます。
経口ブドウ糖負荷試験(OGTT):食事後の血糖の上がり方を測定
経口ブドウ糖負荷試験は、糖尿病の診断における検査の一つです。この検査では、空腹状態で75gのブドウ糖液を飲み、その後の血糖値の変化を時間ごとに測定します。具体的には、飲む前、30分後、1時間後、2時間後というように採血を繰り返し、血糖値がどのように上昇し、どのように下がっていくかを観察します。
血糖値の精密検査には複数の種類があり、それぞれが異なる視点から糖代謝の状態を評価します。空腹時血糖値で基礎的な状態を、HbA1cで長期的なコントロール状況を把握し、必要に応じて追加検査を行います。これらを組み合わせることで、健康診断だけでは分からない詳細な情報が得られ、早期発見・早期治療につながります。
気になる症状や検査結果がある方は、早めに内科クリニックを受診し、適切な検査を受けることをお勧めします。
健康診断後の血糖値(糖尿病)の精密検査の流れ
健康診断で血糖値の異常を指摘された後、精密検査を受ける際の具体的な流れを理解しておくと、スムーズに受診できます。ここでは、予約から結果説明、治療方針の決定まで、一連の流れを分かりやすく解説します。
予約・受付→問診(生活習慣・既往歴・健診結果を確認)
精密検査を受けるには、まずクリニックに予約を入れることから始まります(特に経口ブドウ糖負荷試験を受ける場合は事前に予約が必要です)。受診当日は、健康診断の結果用紙を持参してください。これにより、医師がどの検査項目に異常があったのかを正確に把握できます。受付後は、最初に問診が行われます。医師や看護師が、自覚症状の有無、家族歴(親や兄弟姉妹に糖尿病の方がいるかどうか)、既往歴、現在服用している薬、生活習慣(食事内容、運動習慣、飲酒や喫煙の有無など)について詳しく確認します。これらの情報は、糖尿病のリスク評価や今後の検査・治療方針を検討するうえで重要な資料となります。また、健康診断の結果についても、各項目がどの程度基準値を超えているかを確認し、追加で必要な検査内容を判断します。なお、問診に要する時間は、通常10〜15分程度です。
採血・検査(空腹時血糖・HbA1c)
問診の後、実際の検査に移ります。基本的には採血を行い、空腹時血糖値とHbA1cを測定します。採血自体は数分で終わりますが、経口ブドウ糖負荷試験を行う場合は、より時間がかかります。
この検査では、まず空腹時の血糖値を測定した後、75gのブドウ糖を溶かした液体を飲み、30分後、1時間後、2時間後というように時間を空けて複数回採血を行います。検査中は院内で待機する必要があり、飲食や喫煙、激しい運動は避けなければなりません。安静にしていることで、正確な血糖値の変動を測定できるからです。
待ち時間は読書やスマートフォンの操作など、安静を保てる範囲で過ごすことが可能です。検査の進行や時間管理は医療スタッフが行うため、指示に従って採血を受ければ問題ありません。
結果説明→医師による診断・今後の方針の提案
検査結果は、当日中に分かる項目もあれば、数日後に結果が出る項目もあります。HbA1cや空腹時血糖値は当日中に結果が出ることが多く、その場で医師から説明を受けられます。経口ブドウ糖負荷試験の詳細な評価も、当日中に行われるのが一般的です。医師は検査結果をもとに、糖尿病かどうか、糖尿病予備群かどうか、あるいは正常範囲内かを診断します。その際、診断結果だけでなく、各数値の意味や今後考えられる健康リスクについても説明が行われます。
また、糖尿病と診断された場合には、病状の進行度や合併症のリスクについてもあわせて評価されます。さらに、糖尿病予備群と判断された場合には、将来的に糖尿病へ進行する可能性や、予防のために必要な生活習慣の改善点などが説明されます。
初回は検査結果に基づき 生活改善アドバイスや治療計画を立てる
診断結果に基づいて、一人ひとりに合わせた治療計画が立てられます。軽度の場合や糖尿病予備群の段階であれば、まずは生活習慣の改善から始めることが多くなります。具体的には、食事内容の見直し(糖質の摂り方、食事のバランス、食べる順番など)、運動習慣の確立(ウォーキングなど無理のない範囲での有酸素運動)、体重管理などが指導されます。血糖値がより高い場合や、生活習慣の改善だけでは不十分と判断された場合には、薬物療法が提案されることもあります。その場合も、薬の種類や効果、副作用について詳しく説明を受け、納得した上で治療を開始します。また、定期的な通院の必要性や、次回の検査時期についても案内があります。糖尿病は継続的な管理が重要な疾患であるため、医師と二人三脚で取り組む姿勢が大切です。
血糖値の精密検査は、予約から結果説明、治療方針の決定まで、一連の流れで進みます。問診で詳しい情報を伝え、必要な検査を受け、その結果に基づいて医師と相談しながら今後の対応を決めていきます。検査の所要時間は、実施する内容によって大きく異なります。空腹時血糖値とHbA1cのみであれば30分〜1時間程度で終わりますが、経口ブドウ糖負荷試験を含む場合は2〜3時間以上かかることもあります。
事前に検査内容を確認し、時間に余裕を持って受診することをお勧めします。
精密検査前後の注意点と準備
血糖値の精密検査を正確に行うためには、事前の準備と検査後の対応が重要です。適切な準備をしないと、検査結果に影響が出てしまい、正しい診断ができなくなる可能性があります。ここでは、検査前の注意点、当日の過ごし方、服薬中の方が気をつけるべきこと、そして検査後の対応について解説します。
検査前:前日の飲食内容・アルコール・運動量を控えめに
精密検査の前日は、基本的に普段通りの生活を心がけつつ、いくつかの点に注意することが大切です。飲食については、極端に多量に食べたり、逆に過度な食事制限を行ったりせず、通常の食事量を保つようにしてください。ただし、脂肪分の多い食事や甘味の過剰摂取は、血糖値や脂質関連の検査結果に影響を及ぼす可能性があるため、控えめにすることが望まれます。また、アルコールは検査前日から控えることが一般的に推奨されます。アルコールは肝臓での糖代謝に影響し、血糖値を変動させることがあるためです。さらに、検査前日は激しい運動を避け、体への負荷が大きくならないよう配慮してください。特に、普段あまり運動習慣のない方が急に激しい運動を行うと、血糖値が一時的に変動することがあります。一方で、日常的に運動を行っている方は、完全に運動を中止する必要はなく、軽めの運動にとどめる程度が適切です。十分な睡眠を確保し、体調を整えて検査に臨むことも重要です。
当日は朝食を抜く指示がある場合が多い(医療機関の指示に従う)
精密検査の当日、特に空腹時血糖値や経口ブドウ糖負荷試験を受ける場合は、朝食を抜くように指示されることがほとんどです。空腹時血糖値を正確に測定するためには、最低でも8時間以上の絶食が必要とされています。そのため、前日の夕食後から検査終了まで、食事を摂らないようにします。水やお茶などのカロリーのない飲み物は、少量であれば問題ないとされることが多いですが、これも医療機関によって指示が異なる場合があります。また、牛乳、ジュース、砂糖入りのコーヒーや紅茶などは血糖値に影響を与えるため、摂取を避ける必要があります。さらに、ガムや飴なども糖分を含む場合があるため、控えることが望まれます。検査の予約時には、飲食や服薬に関する具体的な指示を必ず確認し、それに従うことが重要です。不明な点がある場合は、事前に医療機関へ問い合わせて確認しておくと安心です。検査当日の通院に際しては、時間に余裕を持って来院するよう心がけてください。
服薬中の方:お薬手帳を持参し、服薬状況を医師に伝える
現在、何らかの薬を服用している方は、必ずお薬手帳を持参し、医師に服薬状況を伝えてください。特に血糖値に影響を与える可能性のある薬としては、糖尿病治療薬はもちろん、ステロイド薬や利尿薬、一部の降圧薬なども該当します。これらの薬は血糖値の測定結果に影響を与える可能性があるため、医師が正確な評価を行うために情報が必要です。また、検査当日の朝の服薬については、医師の指示に従ってください。一般的には、血圧の薬などは通常通り服用することが多いですが、糖尿病の薬(特にインスリンや血糖降下薬)は、空腹時に服用すると低血糖を起こす危険があるため、検査後に服用するよう指示されることがあります。自己判断で薬を中止したり、服用したりせず、必ず事前に確認することが大切です。なお、サプリメントや漢方薬を服用している場合も、念のため医師に伝えてください。
結果を受け取った後は医師と今後の検査スケジュール・治療計画を必ず共有
検査結果の説明を受けた後は、今後の対応について医師と十分に話し合うことが重要です。糖尿病または糖尿病予備群と診断された場合、検査は一度で完結するものではなく、継続的な管理が必要となります。そのため、次回の検査時期や定期的に確認すべき検査項目、通院の頻度などをあらかじめ明確にしておくことが望まれます。また、生活習慣の改善が求められる場合には、具体的にどのような点に注意すべきか、目標とする数値はどの程度かを確認してください。食事や運動に関して不安や疑問がある場合には、管理栄養士や理学療法士などの専門職に相談できることもあります。さらに、薬物療法が開始される際には、薬の効果や副作用、正しい服用方法について十分に理解し、疑問点があれば遠慮せず質問することが大切です。あわせて、日常生活で注意すべき症状、例えば低血糖の兆候などについても確認しておく必要があります。定期的なフォローアップを通じて、血糖コントロールの状態を継続的に管理していくことが重要です。
まとめ|都賀で血糖値の精密検査を受けたい方へ
健康診断で血糖値やHbA1cの異常を指摘された場合、「まだ症状がないから大丈夫」と放置せず、早めに精密検査を受けることが重要です。精密検査を受けることで、現在の状態が糖尿病なのか糖尿病予備群なのか、あるいは一時的な変動なのかを正確に判断できます。また、血糖値だけでなく、合併症のリスクや今後注意すべき点も明らかになり、具体的な生活習慣改善の方向性が見えてきます。早期に発見し適切に対応すれば、生活習慣の見直しだけで血糖値をコントロールできることも多く、重症化を防ぐことができます。千葉市都賀エリアで血糖値の精密検査や糖尿病診療をお考えの方は、板谷内科クリニックにご相談ください。当院では、初回の精密検査から診察、生活指導、そして定期的なフォローまで一貫して対応しています。経験豊富な医師が一人ひとりの状態に合わせた最適な治療計画を提案し、患者が安心して治療を続けられるようサポートいたします。血糖値のことで不安や疑問がある方は、お気軽にご相談ください。
当日の順番予約はこちらから
2026.01.23
千葉市都賀で生活習慣病が気になる方へ|基礎知識から予防・管理まで解説
糖尿病・代謝内科に関する記事です。
生活習慣病は、日々の食事や運動、喫煙、飲酒などの生活習慣の積み重ねによって発症する病気の総称です。生活習慣病は、初期には自覚症状がほとんどないため、気づかないうちに進行します。したがって、健診での早期発見と適切な生活改善が将来の健康を守る鍵となります。
この記事では、生活習慣病の基礎知識から原因、健診での重要な数値、放置するリスク、そして明日から実践できる予防法などについて解説します。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
生活習慣病とは何か?
生活習慣病の主な原因とは?
生活習慣病の健診・検査で押さえておきたい数値と基準
生活習慣病を放置するとどんなリスクがある?
明日からできる生活習慣病の予防・対策
都賀で生活習慣病を管理・治療したい方へ|クリニックでのサポート体制
都賀で生活習慣病が気になるなら早めの相談を
生活習慣病とは何か?
生活習慣病は、日々の食事、運動不足、喫煙、過度の飲酒、ストレスといった生活習慣の積み重ねによって引き起こされる疾患群の総称です。代表的なものとして、糖尿病、高血圧、脂質異常症などが挙げられます。特に糖尿病は初期段階で自覚症状がほとんどなく、気づかないうちに進行してしまうことが多い病気です。糖尿病を放置すると、網膜症による視力障害、腎症による透析の必要性、神経障害、さらには心筋梗塞や脳梗塞といった命に関わる重大な合併症を引き起こすリスクが高まります。
糖尿病の早期発見のためには、定期的な健康診断を受け、血糖値やHbA1cの数値を確認することが不可欠です。また、糖尿病と診断された場合でも、適切な食事療法や運動療法、必要に応じた薬物療法を組み合わせ、良好な血糖コントロールを維持することで、合併症のリスクを大幅に低減できます。
なお、生活習慣病の範囲や定義は明確に統一されているわけではありませんが、健康増進法では「がん及び循環器病」、健康日本21(第三次)では「がん、循環器病、糖尿病、COPD等」が位置づけられています。詳しくは「厚生労働省の公式サイト」をご覧ください。
生活習慣病の主な原因とは?
生活習慣病は一朝一夕に発症するものではなく、日常生活における様々な習慣の積み重ねが原因となって発症します。特に糖尿病をはじめとする生活習慣病は、複数の要因が絡み合って進行することが多く、その原因を正しく理解することが予防の第一歩となります。ここでは、生活習慣病の主な原因について解説します。
運動不足・長時間座位・肥満の蓄積
現代社会では、デスクワークやテレワークの増加により、長時間座ったままの生活を送る人が増えています。運動不足は筋肉量の減少を招き、基礎代謝が低下することで肥満につながります。肥満、特に内臓脂肪の蓄積は、インスリンの働きを妨げ、糖尿病発症の大きなリスク要因となります。
また、長時間座位の状態が続くと血流が悪化し、血圧や血糖値のコントロールが困難になります。なお、適度な運動習慣は糖尿病予防に極めて有効であり、週に150分程度の中強度の運動が推奨されています。日常生活の中で階段を使う、一駅分歩くなど、小さな工夫を積み重ねることで運動不足を解消し、生活習慣病のリスクを下げることができます。
食事のバランスが崩れ、高糖質・高脂質・高塩分の傾向
食生活の欧米化や外食・加工食品の増加により、現代人の食事は高糖質・高脂質・高塩分に偏りがちです。特に精製された炭水化物や甘い飲料の過剰摂取は血糖値を急激に上昇させ、膵臓に負担をかけることで糖尿病のリスクを高めます。また、動物性脂肪の摂りすぎは脂質異常症を招き、動脈硬化の進行を加速させます。
さらに、高塩分の食事は高血圧の原因となり、心臓や腎臓に悪影響を及ぼします。加えて、野菜や果物、食物繊維が不足すると血糖値の急上昇を抑える働きが弱まり、満腹感も得にくくなるため過食につながります。そのため、栄養バランスの取れた食事、特に野菜をしっかり取り入れた食生活を心がけることが、糖尿病をはじめとする生活習慣病の予防には不可欠です。
喫煙・過度の飲酒・慢性的な睡眠不足・強いストレス
喫煙は血管を収縮させ、動脈硬化を促進するだけでなく、インスリンの働きを低下させることで糖尿病のリスクを高めます。また、過度の飲酒は肝臓に負担をかけ、脂質代謝や糖代謝に悪影響を与えます。
さらに、慢性的な睡眠不足はホルモンバランスを乱し、食欲を増進させるホルモンが増加することで肥満や糖尿病のリスクを高めます。加えて、強いストレスが続くとコルチゾールなどのストレスホルモンが分泌され、血糖値や血圧を上昇させます。これらの生活習慣は互いに関連し合い、複合的に生活習慣病の発症リスクを高めるため、総合的な生活改善が求められます。
禁煙、適度な飲酒、十分な睡眠、そしてストレス管理を意識することが重要です。
生活習慣病の主な原因は、運動不足や肥満、食事の偏り、喫煙、過度の飲酒、睡眠不足、ストレスなど、日常生活における様々な要因が複雑に絡み合っています。特に糖尿病は、これらの生活習慣が長期間積み重なることで発症リスクが高まります。しかし、裏を返せば、生活習慣を改善することで予防や進行を遅らせることが可能です。
まずは自分の生活習慣を見直し、できることから少しずつ改善していくことが健康的な人生を送るための第一歩となります。定期的な健康診断を受け、早期発見・早期対応を心がけてください。
生活習慣病の健診・検査で押さえておきたい数値と基準
生活習慣病の早期発見には、健康診断での数値チェックが欠かせません。血糖値や血圧、脂質などの検査結果を正しく理解し、基準値と照らし合わせることで、糖尿病をはじめとする生活習慣病のリスクを早期に把握できます。ここでは、健診で特に注目すべき数値とその基準について、わかりやすく解説します。
健康診断でチェックすべき指標:血糖値/HbA1c/血圧/中性脂肪/HDL/尿酸値
健康診断では複数の指標をチェックしますが、特に重要なのが血糖値とHbA1cです。空腹時血糖値が126mg/dL以上、またはHbA1cが6.5%以上の場合、糖尿病の可能性が高くなります。HbA1cは過去1〜2ヶ月の平均的な血糖状態を反映するため、糖尿病診断において重要な指標です。また、血圧は上が140mmHg以上、下が90mmHg以上で高血圧と判定されます。脂質では、中性脂肪が150mg/dL以上、HDLコレステロール(善玉コレステロール)が40mg/dL未満、LDLコレステロール(悪玉コレステロール)が140mg/dL以上が異常値の目安です。さらに、尿酸値が7.0mg/dLを超えると痛風のリスクが高まります。これらの数値は相互に関連しており、複数の項目で異常がある場合、生活習慣病のリスクはさらに高まります。
メタボリックシンドロームの基準も重要
メタボリックシンドロームは、内臓脂肪の蓄積に加えて、高血糖、高血圧、脂質異常のうち2つ以上を併せ持つ状態を指します。具体的には、腹囲が男性85cm以上、女性90cm以上で内臓脂肪蓄積と判定され、さらに血糖値が空腹時110mg/dL以上、血圧が上130mmHgまたは下85mmHg以上、中性脂肪が150mg/dL以上またはHDLコレステロールが40mg/dL未満のうち2項目以上に該当すると診断されます。メタボリックシンドロームは糖尿病や心血管疾患の発症リスクを大幅に高めるため、早期の段階で生活習慣を改善することが極めて重要です。特に内臓脂肪を減らすことで、各種数値の改善が期待できます。
異常が出たら「生活習慣病予備群」なので早期対応が鍵
健診で基準値を超える数値が出た場合、すぐに病気というわけではありませんが、「生活習慣病予備群」として注意が必要です。特に血糖値が空腹時100〜125mg/dL、HbA1cが5.6〜6.4%の範囲は糖尿病予備群とされ、放置すると本格的な糖尿病に進行する可能性が高くなります。この段階で食事や運動習慣を見直せば、糖尿病の発症を予防または遅らせることが十分可能です。また、血圧や脂質の数値が正常高値や境界域にある場合も同様に、早期の生活改善が重要です。医療機関を受診し、医師や管理栄養士の指導を受けながら、具体的な改善計画を立てることをお勧めします。放置せず、早期に対応することが将来の健康を守る鍵となります。
生活習慣病の健診では、血糖値、HbA1c、血圧、脂質、尿酸値など複数の指標を総合的に評価することが大切です。特に糖尿病の早期発見にはHbA1cのチェックが有効であり、予備群の段階で発見できれば生活改善により進行を防ぐことができます。
生活習慣病を放置するとどんなリスクがある?
生活習慣病は初期段階では自覚症状がほとんどないため、健診で異常を指摘されても「まだ大丈夫」と放置してしまう方が少なくありません。しかし、放置した結果、命に関わる重大な合併症を引き起こすリスクが高まります。特に糖尿病や高血圧、脂質異常症は、静かに進行しながら全身の血管や臓器にダメージを与え続けます。ここでは、生活習慣病を放置することで生じる深刻なリスクについて詳しく解説します。
動脈硬化の進行により心筋梗塞・脳梗塞などの重大疾患を招く
生活習慣病を放置すると、最も深刻な結果として動脈硬化の進行が挙げられます。高血糖、高血圧、脂質異常が続くと、血管の内壁が傷つき、そこにコレステロールが沈着して血管が硬く狭くなります。この状態が進むと、心臓の血管が詰まる心筋梗塞や、脳の血管が詰まる脳梗塞を引き起こす危険性が飛躍的に高まります。糖尿病患者では動脈硬化の進行が特に速く、心筋梗塞のリスクは健常者の2〜3倍にもなると言われています。
また、脳梗塞を発症すると、命は助かっても重い後遺症が残り、日常生活に大きな支障をきたすことがあります。心筋梗塞や脳梗塞は突然発症し、一刻を争う緊急事態となるため、日頃からの予防と早期治療が極めて重要です。
糖尿病・高血圧・脂質異常症が重なって「多疾患併発」リスクが高まる
生活習慣病の怖さは、一つの病気だけでなく、複数の病気が同時に進行する「多疾患併発」のリスクにあります。糖尿病、高血圧、脂質異常症はそれぞれが独立したリスク要因ですが、これらが重なると相乗効果でリスクが何倍にも跳ね上がります。例えば、糖尿病と高血圧を併発すると、腎臓への負担が増大し、糖尿病性腎症から透析が必要になる可能性が高まります。また、糖尿病による高血糖は網膜の血管を傷つけ、糖尿病性網膜症により失明のリスクも生じます。さらに末梢神経障害による足の壊疽、歯周病の悪化など、全身のあらゆる部位に影響が及びます。これらの合併症は生活の質を著しく低下させるため、早期からの総合的な管理が不可欠です。
数値が少し外れていても「大丈夫」と思わずにチェックしてください
健診で基準値をわずかに超える程度の異常値が出ても、自覚症状がないため「まだ大丈夫」「様子を見よう」と軽く考えてしまう方が多くいます。しかし、境界域や正常高値の段階こそが、生活習慣を改善する最良のタイミングです。糖尿病予備群の段階では、適切な食事と運動により本格的な糖尿病への進行を防ぐことができます。逆に、この段階で放置すると数年以内に糖尿病を発症するリスクが高まります。また、血圧や脂質についても同様で、基準値ギリギリの数値が続くことで、徐々に血管へのダメージが蓄積していきます。わずかな異常であっても、それは身体からの警告サインです。定期的に健診を受け、数値の推移を注意深く観察し、必要に応じて医療機関で相談することが大切です。
生活習慣病を放置すると、動脈硬化の進行により心筋梗塞や脳梗塞といった命に関わる疾患を招くリスクが高まります。さらに糖尿病、高血圧、脂質異常症が重複すると、腎不全、失明、足の壊疽など深刻な合併症が生じる可能性が飛躍的に上昇します。健診で少し数値が外れている程度でも、それは身体が発する重要なサインです。自覚症状がないからと油断せず、早期の段階で生活習慣を見直し、必要に応じて医療機関を受診することが、将来の健康を守るために極めて重要です。
明日からできる生活習慣病の予防・対策
生活習慣病の予防や改善は、特別なことをする必要はなく、日常生活のちょっとした工夫から始められます。食事、運動、定期的な健康チェックという3つの柱を意識することで、糖尿病をはじめとする生活習慣病のリスクを大きく減らすことができます。ここでは、明日から実践できる具体的な予防・対策方法をご紹介します。
食事:野菜中心・塩分控えめ・適量のタンパク質を意識
生活習慣病予防の基本は、バランスの取れた食事です。まずは、野菜を中心とした食事を心がけてください。毎食、野菜を先に食べることで血糖値の急上昇を抑えることができます。特に糖尿病予防には、食物繊維が豊富な野菜や海藻、きのこ類を積極的に摂ることが効果的です。また、塩分は1日6グラム未満を目標とし、醤油やソースは控えめにし、出汁や香辛料を活用して味付けを工夫してください。タンパク質は筋肉の維持に不可欠ですが、動物性脂肪の摂りすぎに注意し、魚や大豆製品、鶏肉などを適量取り入れることをお勧めします。さらに、精製された白米やパンよりも玄米や全粒粉パンを選ぶことで、血糖値の上昇を緩やかにできます。なお、間食をする場合は、甘いお菓子ではなくナッツや果物を少量にとどめることが大切です。
運動:毎日続けられる有酸素運動+筋力維持を組み合わせ
運動は糖尿病予防において食事と並んで重要な要素です。まず、ウォーキングやジョギング、水泳、サイクリングなどの有酸素運動を週に150分以上、できれば毎日30分程度行うことが推奨されています(有酸素運動は血糖値を下げ、インスリンの働きを改善する効果があります)。さらに、週に2〜3回の筋力トレーニングを組み合わせることで、筋肉量を維持し基礎代謝を高めることができます。特別なジムに通わなくても、自宅でのスクワットや腕立て伏せ、階段の昇降などで十分です。日常生活の中で、エレベーターを使わず階段を使う、一駅分歩く、テレビを見ながらストレッチをするなど、小さな工夫を積み重ねることが継続の秘訣です。無理のない範囲で楽しみながら続けることが何より大切です。
定期健診/内科受診で数値をモニタリングし、早期に対応
どれだけ生活習慣に気をつけていても、自分の身体の状態を客観的に把握することが重要です。年に1回は必ず健康診断を受け、血糖値、HbA1c、血圧、脂質、体重などの数値を確認してください。特に糖尿病の早期発見にはHbA1cの測定が有効です。健診で異常値が出たら、自己判断せず必ず内科を受診し、医師の指導を受けることが大切です。なお、糖尿病予備群と診断された場合でも、この段階での生活改善により進行を防ぐことができます。また、既に治療中の方は、定期的に通院して数値の変化をモニタリングし、治療方針を医師と相談しながら調整していくことが必要です。さらに、家庭用の血圧計や体重計を活用して、日々の変化を記録することも効果的です。
生活習慣病の予防は、特別なことではなく日々の小さな積み重ねから始まります。野菜中心で塩分控えめの食事、毎日続けられる適度な運動、そして定期的な健診による数値のチェックという3つの柱を意識することで、糖尿病をはじめとする生活習慣病のリスクを大幅に減らすことができます。完璧を目指す必要はなく、できることから少しずつ始めることが大切です。今日から一つでも実践し、それを習慣化していくことで、健康的な未来を手に入れることができます。
都賀で生活習慣病を管理・治療したい方へ|クリニックでのサポート体制
生活習慣病の管理・治療には、医師の診察だけでなく、食事・運動・生活全般にわたる総合的なサポートが必要です。クリニックでは、糖尿病をはじめとする生活習慣病に対して、内科診療、栄養指導、運動プログラム、定期的なモニタリングなど、包括的なケアを提供しています。ここでは、クリニックで受けられる具体的なサポート体制についてご紹介します。
内科・栄養指導・運動プログラム・定期モニタリングなどワンストップケアが理想
クリニックでは、生活習慣病の管理に必要なすべてのサポートをワンストップで提供しています。まず内科診療では、血液検査や尿検査などを通じて、糖尿病、高血圧、脂質異常症などの状態を正確に把握し、一人ひとりに合わせた治療方針を立てます。また、管理栄養士による栄養指導では、患者の食習慣や嗜好を丁寧にヒアリングし、無理なく続けられる食事プランを一緒に考えます。
特に糖尿病の方には、血糖値をコントロールしやすい食事のタイミングや食材の選び方を具体的にアドバイスします。さらに、運動療法士や理学療法士による運動プログラムでは、体力や関節の状態に応じた安全で効果的な運動メニューを提案します。定期的なモニタリングにより、治療の効果を確認しながら、必要に応じてプランを調整していきます。
継続して数値を追うことで、薬物療法介入のタイミングや生活修正の反応がわかる
生活習慣病の管理において最も重要なのは、継続的な数値のモニタリングです。クリニックでは、定期的な受診により血糖値、HbA1c、血圧、脂質などの推移を細かく追跡し、治療効果を客観的に評価します。生活習慣の改善だけで数値が改善する方もいれば、食事や運動に加えて薬物療法が必要になる方もいます。なお、糖尿病の場合、HbA1cの値や合併症のリスクを総合的に判断し、適切なタイミングで薬物療法を開始することが重要です。
薬を開始した後も、その効果や副作用を定期的に確認し、必要に応じて薬の種類や量を調整します。さらに、生活修正に対する身体の反応は個人差が大きいため、数値の変化を見ながら、その方に最適な治療プランを柔軟に見直していきます。こうした継続的なフォローアップが、合併症の予防と長期的な健康維持につながります。
家族・職場・地域と協力して「習慣そのものを変える」支援が必要
生活習慣病の根本的な改善には、本人の努力だけでなく、周囲の理解と協力が不可欠です。そのためクリニックでは、ご希望に応じてご家族への説明や相談も行い、家庭全体で健康的な生活習慣を築けるようサポートします。特に食事は家族と共にすることが多いため、ご家族の協力があることで継続しやすくなります。また、働いている方には、職場での食事や運動の取り入れ方、ストレス管理の方法などについてもアドバイスします。
糖尿病をはじめとする生活習慣病は長期的な管理が必要な病気ですが、一人で抱え込まず、医療スタッフや家族、職場の理解を得ながら取り組むことで、無理なく習慣を変えていくことができます。なお、クリニックでは、地域の健康教室や患者会などの情報提供も積極的に行い、同じ悩みを持つ方々との交流の場もご紹介しています。
都賀で生活習慣病が気になるなら早めの相談を
生活習慣病は、初期段階では自覚症状がほとんどなく、「まだ大丈夫」と放置してしまいがちです。しかし、糖尿病や高血圧、脂質異常症は静かに進行し、気づいたときには心筋梗塞や脳梗塞、腎不全などの重大な合併症を引き起こすリスクが高まっています。
したがって、健診で「血糖値が少し高め」「血圧がやや高い」と指摘された段階こそ、生活習慣を見直す絶好のチャンスです。この時期に適切な対応をすれば、本格的な病気への進行を防ぐことができます。千葉市都賀エリアで生活習慣病の管理や予防をお考えの方は、ぜひ早めに信頼できる内科クリニックを見つけておくことをお勧めします。
なお、当院では、血液検査による詳細な数値チェックはもちろん、継続的なモニタリングまで総合的なサポート体制を整えています。糖尿病予備群の方から、既に治療中の方まで、一人ひとりの状態に合わせたきめ細やかなケアを提供しております。些細なことでも構いませんので、お気軽に当院にご相談ください。
当日の順番予約はこちらから
2026.01.23
千葉市都賀で高齢者の糖尿病治療を考えている方へ - 原因や対策、注意点を解説
糖尿病・代謝内科に関する記事です。
高齢者の糖尿病は、65歳以上で発症または治療を受けている糖尿病を指します。高齢者の糖尿病は、若い方と比べて症状が出にくく、気づかないうちに進行してしまうことも多いため早期発見と適切な管理が重要です。この記事では、高齢者の糖尿病について、その特徴や治療方針、注意点、そして家族や介護者が知っておくべきポイントまで詳しく解説します。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
高齢者の糖尿病とは?
高齢者糖尿病の治療方針
高齢者の糖尿病治療での注意点
家族・介護者が知っておくべきポイント
まとめ|都賀で高齢者の糖尿病治療をお考えの方へ
高齢者の糖尿病とは?
高齢者の糖尿病とは、65歳以上で発症または治療を受けている糖尿病を指します。この定義は、日本糖尿病学会と日本老年医学会が共同で策定したガイドラインでも採用されており、医療現場における標準的な基準となっています。高齢者の糖尿病では、若年層とは異なる症状の出方に注意が必要です。例えば、典型的な口渇や多尿といった症状が目立たないことが多く、気づかないうちに脱水状態に陥ることがあります。また、高血糖による意識障害や認知機能の低下が急激に現れることもあるため、家族が「急に元気がなくなった」と気づくケースも少なくありません。さらに、全身の倦怠感や食欲不振、体重減少といった非特異的な症状として現れることが多く、加齢による体力低下と見過ごされやすいという特徴があります。加えて、年齢を重ねると膵臓のインスリン分泌能力が徐々に低下し、筋肉量の減少や内臓脂肪の増加によってインスリンの作用も弱まりやすくなります。こうした背景から、高齢になるほど糖尿病を発症する方が増加すると考えられています。
高齢者糖尿病の治療方針
高齢者の糖尿病治療は、若年者とは異なる配慮が必要です。ここでは、高齢者特有のリスクを踏まえた「治療方針」について解説します。
無理な血糖低下は低血糖・転倒・骨折リスクを高めるため慎重なコントロールが必要
高齢者の糖尿病治療では、血糖値を厳格に下げすぎないことが重要です。若い方であれば正常に近い血糖値を目指すことが推奨されますが、高齢者の場合は低血糖のリスクが大きな問題となります。低血糖を起こすと、めまいやふらつきが生じ、転倒や骨折につながる危険性が高まります。また、低血糖は認知機能にも悪影響を及ぼし、認知症の進行を早める可能性も指摘されています。さらに、心臓や血管への負担も増すため、心筋梗塞や脳卒中のリスクも上昇します。そのため、高齢者の場合は個々の健康状態や余命、日常生活の自立度などを総合的に評価し、やや緩やかな血糖コントロール目標を設定することが一般的です。
食事・運動・薬物療法のバランスを高齢者の体力・他疾患を考慮して調整
高齢者の糖尿病治療では、食事療法、運動療法、薬物療法の三つをバランスよく組み合わせることが基本ですが、それぞれを高齢者の実情に合わせて柔軟に調整する必要があります。例えば、食事療法では厳しいカロリー制限よりも栄養バランスを重視し、低栄養やフレイル(虚弱)を防ぐことが優先されます。また、運動療法についても無理のない範囲でウォーキングやストレッチなど軽い運動を継続することが推奨されます。ただし、関節痛や心臓病などの合併症がある場合は、医師と相談しながら運動内容を調整します。なお、薬物療法では、低血糖を起こしにくい薬を選択し、腎機能や肝機能の低下を考慮して薬の種類や量を慎重に決定します。他の病気で複数の薬を服用している場合は、薬の飲み合わせにも注意が必要です。
通院頻度・薬の飲み方・服薬管理を家族・介護者と共有することが重要
高齢者の糖尿病治療を安全に続けるためには、家族や介護者のサポートが欠かせません。まず、通院のスケジュールを共有し、定期的な受診を確実に行えるよう協力体制を整えることが大切です。特に認知機能が低下している場合や一人暮らしの方では、通院を忘れたり、受診が途切れたりするリスクがあります。また、薬の飲み方や服薬管理についても、家族や介護者が把握しておくことが重要です。飲み忘れや飲み間違いを防ぐために、お薬カレンダーや一包化などの工夫を取り入れてください。さらに、低血糖の症状や対処法についても事前に共有しておき、万が一の時に適切に対応できるよう準備しておくことが必要です。なお、医療機関との連携も大切で、訪問診療や訪問看護、薬剤師による居宅療養管理などのサービスを活用することで、より安全で継続的な治療が可能になります。
高齢者の糖尿病治療は、低血糖や転倒などのリスクを避けるため、無理のない緩やかな血糖コントロールを目指すことが基本です。食事、運動、薬物療法をバランスよく取り入れながら、その人の体力や他の病気の状態に合わせて柔軟に調整してください。また、治療を安全に継続するためには、家族や介護者との情報共有と協力が欠かせません。通院や服薬の管理、低血糖時の対応など、周囲のサポートを得ながら、高齢者が安心して治療を続けられる環境を整えることが大切です。
高齢者の糖尿病治療での注意点
高齢者の糖尿病治療では、若年者とは異なる様々な注意点があります。ここでは、高齢者の糖尿病治療での「注意点」について解説します。
骨粗鬆症・認知症・転倒・感染症など多岐にわたるリスクあり
高齢者の糖尿病では、糖尿病性腎症、網膜症、神経障害といった三大合併症に加えて、高齢者特有の健康問題が複雑に絡み合います。まず骨粗鬆症のリスクが高まり、骨折しやすくなることが知られています(糖尿病があると骨の質が低下し、たとえ骨密度が保たれていても骨折リスクは上昇します)。また、糖尿病は認知症の発症リスクを約2倍に高めるとされており、血糖コントロールが不良な状態が続くと脳の機能にも悪影響を及ぼします。さらに、神経障害による足の感覚低下や筋力の衰えは転倒リスクを高め、一度の転倒が寝たきりや要介護状態につながる可能性があります。加えて、免疫機能の低下により、肺炎や尿路感染症などの感染症にもかかりやすくなるため、日頃からの予防対策が重要です。このように高齢者の糖尿病は、全身に及ぶ多様なリスクを抱えているのです。
他の持病(高血圧・心疾患)との併発により治療が複雑化しやすい
高齢者の多くは、糖尿病以外にも高血圧や心疾患、脂質異常症、慢性腎臓病(CKD)など複数の病気を抱えていることが一般的です。これらの病気が併存すると、それぞれの治療薬を組み合わせる必要があり、薬の数が増えて服薬管理が複雑になります。また、薬同士の相互作用や副作用のリスクも高まるため、慎重な薬剤選択が求められます。例えば、心不全がある方では使用できない糖尿病薬があったり、腎機能が低下している場合には薬の用量調整が必要になったりします。
さらに、複数の診療科にかかっている場合、それぞれの医師が処方する薬の全体像を把握することが難しくなり、重複投薬や不適切な薬の組み合わせが生じる恐れもあります。そのため、かかりつけ医や薬剤師と連携し、服用している全ての薬を一元的に管理することが重要です。
生活環境・支援体制・認知機能を含むトータルケアが鍵
高齢者の糖尿病治療では、医学的な管理だけでなく、その人の生活環境や社会的支援体制、認知機能の状態を踏まえた包括的なケアが不可欠です。例えば、一人暮らしで家族の支援が得られない場合や、経済的な困難を抱えている場合には、治療の継続や食事管理が難しくなることがあります。
また認知機能が低下していると、服薬管理や血糖測定、食事の調整が適切に行えず、治療効果が得られないだけでなく、低血糖などの危険な状態を招くこともあります。そのため、医師、看護師、薬剤師、栄養士、ケアマネジャー、ヘルパーなど多職種が連携し、チームで支える体制を整えることが重要です。
さらに、訪問診療や訪問看護、デイサービスなどの介護サービスを活用することで、在宅でも安全に治療を継続することができます。高齢者一人ひとりの状況に合わせた柔軟な対応が、治療成功の鍵となります。
高齢者の糖尿病治療では、糖尿病特有の合併症に加えて、骨粗鬆症、認知症、転倒、感染症など多様なリスクに注意が必要です。また、高血圧や心疾患など複数の病気を抱えることで治療が複雑化しやすく、薬の管理や治療方針の調整に細心の注意を払わなければなりません。
さらに、生活環境や支援体制、認知機能を含めたトータルケアの視点が欠かせません。医療・介護の多職種が連携し、高齢者一人ひとりの状況に応じた包括的なサポートを提供することが、安全で効果的な糖尿病治療を実現する鍵となります。
家族・介護者が知っておくべきポイント
高齢者の糖尿病治療を成功させるには、家族や介護者のサポートが欠かせません。ここでは、糖尿病を持つ高齢者を支える家族や介護者が知っておくべきポイントとして、協力の重要性、具体的な役割、そして支援者自身のケアについて解説します。
高齢者本人だけで管理するのは難しいため家族・介護者の理解と協力が不可欠
高齢者の糖尿病治療は、本人だけで完結させることが難しい場合が多く、家族や介護者の理解と協力が治療の成否を大きく左右します。加齢に伴う身体機能の低下や認知機能の衰えにより、食事管理や服薬、血糖測定といった日常的なケアを正確に行うことが困難になるためです。特に認知症がある場合や視力が低下している場合には、薬の飲み忘れや飲み間違い、血糖値の測定ミスなどが起こりやすくなります。
また、低血糖の症状に本人が気づかなかったり、体調の変化を適切に伝えられなかったりすることもあります。そのため、家族や介護者が糖尿病の基礎知識を学び、治療の目的や方法、起こりうるリスクを理解しておくことが重要です。医師や看護師、薬剤師と積極的にコミュニケーションを取り、疑問点があれば遠慮なく質問し、情報を共有する姿勢が求められます。
食事の準備、薬の管理、通院の付き添い、体調変化の早期察知など役割が多岐にわたる
家族や介護者が担う役割は多岐にわたり、日常生活の多くの場面で支援が必要となります。まず食事の準備では、栄養バランスを考慮しながら適切なカロリーや糖質量を調整し、本人が無理なく食べられるよう工夫することが求められます。過度な制限は低栄養につながるため、医師や栄養士の助言を参考にすることが重要です。
また、薬の管理では、決められた時間に正しい量を服用できるよう見守り、お薬カレンダーや一包化を活用して飲み忘れを防いでください。さらに、通院の付き添いも大切な役割で、診察に同席することで治療方針や注意すべき点を正確に共有できます。加えて、日々の体調変化を早期に察知することも欠かせません。
いつもと様子が違う、元気がない、食欲が低下しているといった小さな変化を見逃さず、必要に応じて医療機関に相談することで、重大な合併症や低血糖を未然に防ぐことができます。
家族にもストレス・負担がかかるため自分自身のケアも含めた支援体制を整える
高齢者の糖尿病ケアは長期にわたるため、家族や介護者には大きな精神的・身体的負担がかかります。特に仕事や自分の家庭と両立している場合や、他の家族の介護が重なっている場合には、疲労やストレスが蓄積しやすくなります。その結果、燃え尽き症候群に陥ったり、自身の健康を損なったりすることもあるため、支援者自身のケアも非常に重要です。
高齢者の糖尿病ケアでは、一人で抱え込まず、家族や親族と役割を分担したり、訪問看護やデイサービス、ショートステイなどの介護サービスを積極的に活用してください。
また、地域の介護者の会や相談窓口を利用し、同じ立場の人と悩みを共有したり、専門家から助言を受けたりすることで、気持ちが軽くなることもあります。支援者が健康で余裕をもって関われることが、結果的に高齢者にとっても良いケアにつながります。
高齢者の糖尿病治療では、本人だけでの管理が難しいため、家族や介護者の理解と協力が不可欠です。食事の準備、薬の管理、通院の付き添い、体調変化の早期察知など、サポートの役割は多岐にわたります。
しかし、長期にわたるケアは家族や介護者にも大きな負担となるため、一人で抱え込まず、介護サービスや地域の支援を活用しながら、自分自身のケアも大切にすることが重要です。支援者が健康で心に余裕を持つことが、結果的に高齢者へのより良いケアにつながります。
まとめ|都賀で高齢者の糖尿病治療をお考えの方へ
高齢者の糖尿病治療において最も大切なのは、単に血糖値を下げることではなく、その方らしい生活を続けながら健康を維持し、生活の質を保つことです。厳格な血糖コントロールを追求するあまり、低血糖や転倒のリスクを高めてしまっては本末転倒です。一人ひとりの年齢、体力、認知機能、生活環境、ご家族のサポート状況などを総合的に考慮し、無理のない治療方針を立てることが求められます。
千葉市都賀エリアで糖尿病治療をお考えの方は、高齢者特有の事情に配慮した医療を提供し、栄養指導や介護サービスとの連携体制が整っている内科クリニックを選ぶことをお勧めします。なお、当院では、高齢者の糖尿病に精通した医師が、患者とご家族に寄り添いながら、安全で続けやすい治療を提案しています。
早めの対応が将来の安心につながりますので、血糖値が気になる方、健康診断で異常を指摘された方、ご家族の糖尿病管理に不安を感じている方は、どうぞお気軽にご相談ください。
当日の順番予約はこちらから
2026.01.23
足がつるのは糖尿病のせい?原因・対策・注意点を解説
糖尿病・代謝内科に関する記事です。
「足が頻繁につる」「夜間にふくらはぎがつって目が覚める」などの症状がありませんか?その症状、実は糖尿病の合併症が影響している可能性があります。高血糖状態が続くことで末梢神経障害や血流障害が生じ、筋肉がつりやすくなることがあります。また、電解質バランスの乱れも、筋肉の異常な収縮を引き起こす要因です。こうした症状を放置すると、さらなる合併症のリスクが高まる可能性もあるため、早期の対応が重要です。この記事では、糖尿病と足がつる症状の関係、注意すべきポイント、そして対策について解説します。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
糖尿病と足がつる症状の関係とは?
足がつる主な原因|糖尿病の合併症の可能性
足のつりへの予防方法と対策
足のつりを医療機関に相談すべきタイミングとは?
まとめ|足がつる症状も見逃さず、都賀で糖尿病の管理を
糖尿病と足がつる症状の関係とは?
糖尿病と足がつる症状には密接な関係があります。足がつるとは、ふくらはぎや足の裏などの筋肉が突然収縮して痙攣を起こし、強い痛みを伴う状態です。健康な方でも運動後や脱水時に起こることがありますが、糖尿病患者の場合は頻度が高く、特に夜間や寝起きに症状が現れやすい傾向があります。
では、なぜ糖尿病患者は足がつりやすいのでしょうか。主な理由は、高血糖状態が長期間続くことで末梢神経や血管にダメージが蓄積されるためです。神経障害が進行すると筋肉への信号伝達が乱れ、異常な収縮が起こりやすくなります。また、血流障害によって筋肉に十分な酸素や栄養が届かなくなると、筋肉の機能が低下し、痙攣を起こしやすくなります。
さらに、糖尿病では電解質バランスが乱れやすく、特にマグネシウムやカリウムなどの不足が筋肉の異常収縮を引き起こす要因となります。夜間や明け方に足がつる症状が頻繁にみられる場合、単なる疲労ではなく糖尿病の合併症が進行している可能性があります。したがって、症状を放置せず、早めに医療機関を受診して適切な検査と治療を受けることが重要です。なお、食事後の血糖値についても注意が必要です。詳しくは「千葉市都賀で食後高血糖にお悩みの方へ|原因・症状・改善策を解説」をご覧ください。
足がつる主な原因|糖尿病の合併症の可能性
足がつる症状は誰にでも起こりうるものですが、糖尿病患者の場合は特有の原因が関与していることがあります。ここでは、糖尿病と関連する足がつる主な原因について詳しく解説します。
神経障害:足先の細かい神経がダメージを受けて異常な反応を起こす
糖尿病の合併症の中でも特に多いのが末梢神経障害です。高血糖状態が長期間続くと、足先や手先などの細かい神経が徐々にダメージを受けていきます。神経は筋肉の収縮や弛緩をコントロールする重要な役割を担っていますが、この神経が障害されると筋肉への指令が正常に伝わらなくなります。
その結果、筋肉が意図せず異常に収縮したり痙攣したりする状態が起こりやすくなるのです。特に夜間は血流が低下し神経の働きがさらに不安定になるため、就寝中や明け方に足がつる症状が頻発します。なお、初期段階では軽いしびれやピリピリ感として現れることもありますが、進行すると頻繁な筋肉の痙攣や痛みを伴うようになります。神経障害は自覚症状が乏しいまま進行することもあるため注意が必要です。
血流不足:血管障害で筋肉に十分な酸素・栄養が届かない
糖尿病では血管障害も重要な合併症の一つです。高血糖により血管壁が傷つき動脈硬化が進行すると、特に足などの末梢部分への血流が悪くなります。筋肉が正常に働くためには十分な酸素と栄養素が必要ですが、血流不足によりこれらが不足すると筋肉の機能が低下します。また、酸素不足の状態では筋肉内に乳酸などの疲労物質が蓄積しやすくなり、筋肉が硬くなって痙攣を起こしやすい状態になるのです。
さらに、血流障害が進行すると冷感や痛みを感じることもあり、特に足先が冷たく感じられる場合は血流不足のサインかもしれません。安静時でも足がつりやすい、歩行時にふくらはぎが痛むといった症状がある場合は、血管障害が進行している可能性があるため早めの受診が推奨されます。
電解質バランスの乱れ:脱水やカリウム・マグネシウム不足が背景にある
糖尿病患者は電解質バランスが乱れやすい傾向があります。高血糖状態では尿量が増加するため、体内の水分とともにカリウムやマグネシウムなどの重要なミネラルが失われやすくなります。これらの電解質は筋肉の収縮と弛緩を調節する役割を担っており、不足すると筋肉が異常に収縮して痙攣を起こしやすくなるのです。
特にマグネシウムは神経と筋肉の正常な機能維持に不可欠で、不足すると夜間の足のつりが頻発します。また、糖尿病治療で使用される利尿薬なども電解質の排泄を促進するため、さらにバランスが崩れやすくなります。なお、脱水状態も筋肉の痙攣を引き起こす要因となるため、十分な水分補給と適切な栄養摂取が重要です。
糖尿病患者の足がつる症状には、神経障害、血流不足、電解質バランスの乱れという三つの主要な原因が関与しています。これらは単独ではなく複合的に作用することも多く、症状を悪化させる要因となります。特に夜間や明け方に頻繁に足がつる場合は、糖尿病の合併症が進行しているサインかもしれません。症状を放置せず、血糖コントロールの見直しや適切な治療を受けることで、これらの原因に対処することが可能です。日常生活での予防策とともに、定期的な医療機関での検査を受けることが、健康な足を保つために重要となります。
足のつりへの予防方法と対策
足がつる症状を予防するには、日常生活での具体的な対策が重要です。ここでは、すぐに実践できる予防方法と対策について詳しく解説します。
水分とミネラルをしっかり摂取し、こまめに補給する習慣をつける
足のつりを予防するためには、十分な水分とミネラルの補給が欠かせません。糖尿病では高血糖により尿量が増加し、体内の水分とともにカリウムやマグネシウムなどの電解質が失われやすくなります。そのため、水分とミネラルをしっかり摂取し、こまめに補給する習慣をつけることが大切です。
脱水状態や電解質不足は筋肉の異常な収縮を引き起こすため、意識的な水分補給が重要です。一日に必要な水分量には個人差がありますが、一般的には1.5〜2リットル程度を目安に、少量ずつこまめに飲むよう心がけてください。特に夏場や運動後、入浴後は水分が失われやすいため注意が必要です。また、マグネシウムを多く含むナッツ類や海藻類、カリウムが豊富なバナナや野菜類を食事に取り入れることで、電解質バランスを整えることができます。ただし、糖尿病患者の場合は糖質の摂取量にも配慮が必要なため、栄養バランスを考えた食事選びが重要です。
軽いストレッチやウォーキングで血流を促進する
適度な運動は血流を改善し、筋肉の柔軟性を保つために効果的です。特にふくらはぎや足首のストレッチは、足がつりやすい部位の筋肉をほぐし、予防に役立ちます。例えば、就寝前に5〜10分ほどゆっくりとふくらはぎを伸ばすストレッチを行うことで、夜間の足のつりを軽減できる場合があります。また、壁に手をついてアキレス腱を伸ばす運動や、座った状態でつま先を手前に引き寄せる動作も効果的です。
さらに、ウォーキングなどの有酸素運動は全身の血流を促進し、末梢血管の機能改善にもつながります(1日20〜30分程度の軽い散歩でも十分な効果が期待できます)。ただし、急激な運動や過度な負荷は逆効果となる場合があるため、自分の体調に合わせて無理のない範囲で継続することが重要です。
血糖値・HbA1cを安定させることが根本的な予防になる
足のつりを根本から予防するには、血糖値を適切な範囲に保つことが最も重要です。高血糖状態が続くと神経障害や血管障害が進行し、足がつる症状の原因となります。そのため、日々の血糖値管理に加え、過去1〜2ヶ月の平均的な血糖状態を示すHbA1c(ヘモグロビンA1c)の値を目標範囲内に維持することが大切です。
食事療法では炭水化物の摂取量やタイミングに注意し、血糖値の急激な上昇を避けるよう心がけてください。また、医師の指示に従って適切な薬物療法を継続することも重要です。さらに、定期的に通院して血糖コントロールの状態を確認し、必要に応じて治療内容を調整することで、合併症の進行を抑えることができます。血糖値が安定すれば神経や血管へのダメージが軽減され、足のつりなどの症状が改善していく可能性が高まります。
足のつりを予防するには、水分とミネラルの適切な補給、軽いストレッチやウォーキングによる血流改善、そして根本的な血糖管理という三つのアプローチが効果的です。これらは単独ではなく組み合わせることで、より高い予防効果が期待できます。特に糖尿病患者の場合は、血糖値を安定させることが全ての合併症予防の基本となります。日常生活での小さな習慣の積み重ねが、足のつりを含む様々な症状の改善につながります。
足のつりを医療機関に相談すべきタイミングとは?
足がつる症状は日常的によくあるトラブルですが、頻度や症状の内容によっては医療機関での診察が必要となる場合があります。特に糖尿病患者や糖尿病予備群の方は、合併症のサインを見逃さないことが重要です。ここでは、医療機関に相談すべき具体的なタイミングについて解説します。
夜間や明け方に足がつる症状が週に数回以上ある
足がつる症状が一時的なものではなく、週に数回以上の頻度で繰り返し起こる場合は、何らかの病的な要因が潜んでいる可能性があります。特に夜間や明け方に集中して症状が現れる場合は注意が必要です。就寝中は血流が低下し、神経の働きも不安定になるため、糖尿病による神経障害や血管障害がある方は症状が出やすくなります。また、頻繁に足がつることで睡眠が妨げられ、日中の疲労感や生活の質が低下することもあります。
さらに、繰り返す筋肉の痙攣は神経や血管のダメージが進行しているサインである可能性があります。単なる疲労や一時的な症状と考えて放置すると、背景にある合併症がさらに悪化する恐れがあります。週に2〜3回以上足がつる状態が続く場合は、早めに医療機関を受診し、適切な検査を受けることをお勧めします。
足のしびれ、感覚の鈍さ、冷感なども併発している
足がつる症状に加えて、しびれや感覚の鈍さ、冷感などの症状が同時に現れている場合は、神経障害や血流障害が進行している可能性が高いため注意が必要です。足先のピリピリとしたしびれ感や、触れても感覚が鈍く感じられる状態は末梢神経障害の典型的な症状です。また、足が常に冷たく感じられたり、色が悪く見えたりする場合は、血管障害により十分な血液が届いていないサインかもしれません。
これらの症状を伴う足のつりは、単なる筋肉疲労ではなく、糖尿病の合併症が関与している可能性が高いと考えられます。さらに進行すると傷が治りにくくなったり、感染症のリスクが高まったりすることもあります。足のつりだけでなく複数の症状が重なっている場合は、できるだけ早く医師に相談し、詳しい検査を受けることが重要です。
糖尿病と診断されている、または予備群と指摘されている
すでに糖尿病と診断されている方や、健康診断で糖尿病予備群と指摘されている方が足のつりを経験している場合は、たとえ頻度が少なくても医療機関に相談すべきです。糖尿病患者では、足のつりが初期の合併症のサインである可能性があり、早期発見と適切な対応が重要になります。また、血糖コントロールが不十分な状態が続くと、自覚症状が少ないうちに神経障害や血管障害が進行していることがあります。
したがって、定期的に通院している場合でも、足のつりなど新たな症状が現れた際は、次回の診察を待たず早めに相談することをお勧めします。医師は症状の程度を評価し、必要に応じて神経伝導検査や血流検査などの専門的な検査を行い、治療方針を調整することができます。糖尿病管理において足の症状は重要な指標の一つとなります。
まとめ|足がつる症状も見逃さず、都賀で糖尿病の管理を
足がつる症状やしびれ、感覚異常といった症状は、一見すると軽微なトラブルのように感じられるかもしれません。しかしこれらは、糖尿病による神経障害や血管障害の初期サインである可能性が高く、決して放置してはいけない重要な警告です。早期に適切な対応をしなければ、症状は徐々に進行し、足の壊疽や潰瘍といった重篤な合併症につながるリスクがあります。
一度進行した神経障害や血管障害は完全に元に戻すことが難しいため、症状が軽いうちに対処することが極めて重要です。なお、当院では、糖尿病の診断から血糖管理、足のケアまで一貫した医療サービスを提供しています。専門的な検査により神経障害や血流障害の程度を正確に評価し、患者一人ひとりの状態に合わせた治療計画を立案いたします。
足のつりやしびれなどの症状でお悩みの方、糖尿病と診断されている方、健康診断で血糖値の異常を指摘された方は、症状が悪化する前にぜひ一度当院にご相談ください。早期の受診が、健康な足を守り将来の合併症を予防する第一歩となります。
当日の順番予約はこちらから
2026.01.23
都賀で高齢者糖尿病治療に悩む方へ - 適切な治療法や予防、注意点を解説
糖尿病・代謝内科に関する記事です。
この記事では、「高齢者糖尿病」について解説します。後半部分では、「高齢者糖尿病のよくある合併症と注意点」について解説しておりますので、ぜひ最後までご覧ください。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
高齢者糖尿病とは – 都賀の高齢者糖尿病治療
高齢者糖尿病の治療方針 – 都賀の高齢者糖尿病治療
家族のサポートが必要な理由 – 都賀の高齢者糖尿病治療
高齢者糖尿病のよくある合併症と注意点 – 都賀の高齢者糖尿病治療
高齢者の糖尿病と他の病気との関係 – 都賀の高齢者糖尿病治療
まとめ
高齢者糖尿病とは – 都賀の高齢者糖尿病治療
高齢者の糖尿病は若年層とは異なる特徴を持ち、治療方針も大きく異なります。まずは、高齢者糖尿病の基本的な知識から適切な対応方法まで解説します。
高齢者糖尿病とは
高齢者糖尿病とは、65歳以上で発症または治療を受けている糖尿病を指します。この定義は、日本糖尿病学会と日本老年医学会が共同で策定したガイドラインでも採用されており、医療現場における標準的な基準となっています。高齢者の糖尿病では、若年層とは異なる症状の出方に注意が必要です。例えば、典型的な口渇や多尿といった症状が目立たないことが多く、気づかないうちに脱水状態に陥ることがあります。また、高血糖による意識障害や認知機能の低下が急激に現れることもあるため、家族が「急に元気がなくなった」と気づくケースも少なくありません。
さらに、全身の倦怠感や食欲不振、体重減少といった非特異的な症状として現れることが多く、加齢による体力低下と見過ごされやすいという特徴があります。
高齢者に多い2型糖尿病の特徴
高齢者糖尿病の大部分は2型糖尿病が占めています。加齢に伴い、インスリンを分泌する膵臓の機能が徐々に低下し、同時に筋肉量の減少や運動量の低下により、インスリンの効きが悪くなる「インスリン抵抗性」が高まります。高齢者の2型糖尿病では、食後の血糖値が特に上がりやすい傾向があります。
これは食事による刺激に対してインスリンが適切なタイミングで分泌されにくくなるためです。一方で、空腹時血糖値は比較的正常範囲内に保たれていることもあり、通常の健康診断では見逃されることもあります。また、高齢者では複数の慢性疾患を抱えていることが多く、高血圧や脂質異常症、心疾患などを併発しているケースが一般的です。これらの疾患が相互に影響し合い、治療を複雑化させる要因となっています。
「合併症予防」より「生活の質(QOL)」を重視した対応が必要
従来の糖尿病治療では、将来の合併症を予防するために厳格な血糖コントロールが重視されてきました。しかし、高齢者においては、残された人生の時間や日常生活の質を考慮し、治療方針を個別化することが重要です。過度に厳しい血糖管理は、低血糖のリスクを高め、転倒や骨折、さらには心血管イベントにつながる可能性があります。
特に一人暮らしの高齢者や認知機能が低下している方では、低血糖の自覚や対処が困難であり、命に関わる事態を招くこともあります。そのため、現在のガイドラインでは、患者の年齢、認知機能、日常生活動作(ADL)、サポート体制などを総合的に評価し、やや緩やかな血糖コントロール目標を設定することが推奨されています。
毎日の食事を楽しみ、自立した生活を維持することが、高齢者にとっては最も価値のある目標となります。
高齢者糖尿病の治療方針 – 都賀の高齢者糖尿病治療
高齢者の糖尿病治療は、若年層とは異なるアプローチが求められます。画一的な治療ではなく、患者一人ひとりの生活背景や身体状況に合わせた柔軟な対応が必要です。ここでは、高齢者糖尿病における治療の基本的な考え方と、安全で効果的な治療のポイントについて解説します。
食事・運動・薬物治療のバランスを丁寧に調整
高齢者糖尿病の治療においては、食事療法、運動療法、薬物療法の三本柱をバランス良く組み合わせることが基本となります。ただし、若年層のように厳格な制限を課すのではなく、現実的で継続可能な方法を選択することが重要です。例えば、食事療法では極端なカロリー制限や糖質制限は避け、バランスの取れた食事を適量摂取することを目指します。高齢者では食欲低下や咀嚼・嚥下機能の低下により、低栄養状態に陥るリスクがあるため、十分なタンパク質やエネルギーを確保することが優先されます。また、運動療法については、散歩や軽い体操など、転倒リスクの少ない安全な範囲で継続できる活動を推奨します。無理な運動は、かえって関節や筋肉を痛める原因となります。
なお、薬物療法では、低血糖を起こしにくい薬剤を選択し、少量から開始して効果と副作用を慎重に観察しながら調整していきます。これら三つの治療法を、患者の生活リズムに無理なく組み込むことが、長期的な治療成功の鍵となります。
持病・年齢・認知症の有無などに応じた個別対応が重要
高齢者は複数の慢性疾患を抱えていることが一般的であり、それぞれの病態に応じた個別化された治療計画が不可欠です。心不全や腎機能障害がある場合には使用できる薬剤が限られますし、肝機能が低下していれば薬剤の代謝にも影響が及びます。また、年齢による違いも考慮が必要です。65歳から74歳までの前期高齢者と、75歳以上の後期高齢者では、身体機能や認知機能に大きな差があることが多く、治療目標も異なります。
特に認知症の有無は、治療方針を決定するうえで重要な要素です。なお、認知機能が低下している方では、服薬管理が困難になり、飲み忘れや重複服用のリスクが高まります。また、低血糖症状を自覚したり周囲に伝えたりすることが難しくなるため、より安全性の高い治療法を選択する必要があります。家族のサポート体制や独居かどうかといった生活環境も、治療方針を決定する際の重要な判断材料となります。
過度な血糖コントロールはかえってリスク
高齢者糖尿病治療において最も警戒すべきは、過度に厳格な血糖管理による低血糖です。若年層では将来の合併症予防のために厳しい血糖コントロールが推奨されますが、高齢者では低血糖がもたらす即時的なリスクの方が深刻な問題となります。低血糖が起きると、冷や汗、動悸、手の震えといった初期症状が現れますが、高齢者ではこれらの自覚症状が乏しいことが多く、気づかないうちに重症化することがあります。
また、低血糖によるふらつきは転倒や骨折につながり、それが長期入院や寝たきり状態の引き金となることも少なくありません。さらに、重度の低血糖は意識障害や昏睡を引き起こし、救急搬送が必要となる場合もあります。加えて、低血糖は心血管系への負担が大きく、不整脈や心筋梗塞のリスクを高めることも報告されています。そのため、高齢者では血糖値をやや高めに設定し、低血糖を確実に回避することが、安全で質の高い生活を維持するために最優先されます。
家族のサポートが必要な理由 – 都賀の高齢者糖尿病治療
高齢者の糖尿病治療を成功させるためには、ご本人の努力だけでなく、家族による適切なサポートが欠かせません。ここでは、なぜ家族のサポートが重要なのか、そして「具体的にどのような支援が求められるのか」について解説します。
家族のサポート体制が不可欠
高齢者糖尿病では、ご本人が病気の重要性を十分に認識していないケースが少なくありません。高齢者の糖尿病は自覚症状に乏しいことが多く、「特に困っていないから大丈夫」と治療の必要性を感じにくい傾向があります。また、認知機能が低下している場合には、医師からの説明を理解したり記憶したりすることが難しくなり、服薬管理や血糖測定といった日常的なセルフケアが困難になります。
こうした状況では、家族による具体的なサポートが治療の継続に大きく影響します。例えば、通院に同行することは、医師からの説明を家族も一緒に聞くことで、治療方針や注意点を正確に把握できる重要な機会となります。また、日常生活での声かけは、服薬のタイミングを忘れないよう促したり、体調の変化に早めに気づいたりするために有効です。
さらに、食事管理の協力では、極端な制限ではなく、栄養バランスの取れた食事を一緒に楽しむことが大切です。家族が過度に管理しようとすると、かえって本人の自立心を損なうこともあるため、本人の意思を尊重しながら、さりげなく見守る姿勢が求められます。「千葉市都賀周辺で糖尿病の家族を支える方へ」では、より詳しく解説しています。
医療者との情報共有、訪問診療・介護サービスとの連携も視野に
家族のサポートは、医療者との円滑なコミュニケーションを確保するうえでも重要な役割を果たします。高齢者ご本人からは伝わりにくい日常生活での小さな変化、例えば食欲の低下や活動量の減少、気分の落ち込みなどを家族が医師や看護師に伝えることで、早期の治療調整が可能になります。
また、症状の進行や身体機能の低下に伴い、通院が困難になることもあります。そのような場合には、訪問診療の利用を検討することが有効です。訪問診療では、医師が自宅を定期的に訪れて診察や処方を行うため、通院の負担が軽減されます。さらに、介護サービスとの連携も視野に入れることが大切です。訪問看護師による血糖測定や服薬管理の支援、ヘルパーによる食事準備や生活援助など、専門職の力を借りることで、家族の負担を軽減しながら、より質の高いケアを提供できます。
なおケアマネジャーと相談しながら、本人と家族の状況に合わせた適切なサービスを組み合わせることが、長期的な治療継続の鍵となります。
高齢者糖尿病では、ご本人の病識が薄かったり、認知機能の低下により自己管理が困難になったりするケースがあるため、家族のサポートが不可欠です。通院同行や日常的な声かけ、食事管理の協力などを通じて、治療を継続しやすい環境を整えることが重要です。
高齢者糖尿病のよくある合併症と注意点 – 都賀の高齢者糖尿病治療
高齢者の糖尿病では、様々な合併症が生じやすく、それが生活の質や予後に大きく影響します。早期発見と適切な対応が重要ですが、高齢者では症状が分かりにくいことも少なくありません。ここでは、高齢者糖尿病で特に注意すべき合併症と、その兆候に気づくためのポイントについて解説します。
感染症(肺炎・尿路感染)、歯周病、心筋梗塞、脳梗塞
高齢者糖尿病では、高血糖による免疫機能の低下により、感染症にかかりやすく重症化しやすいという特徴があります。特に肺炎は高齢者の命に関わる重大な合併症であり、発熱や咳といった典型的な症状が目立たないまま進行することもあるため、注意が必要です。また、尿路感染症も頻度が高く、排尿時の痛みや頻尿に加えて、全身倦怠感や食欲不振として現れることもあります。
さらに、歯周病は糖尿病との相互関係が指摘されており、歯周病が悪化すると血糖コントロールも悪化し、逆に血糖値が高いと歯周病も進行しやすくなります。なお、口腔ケアの不足は誤嚥性肺炎のリスクも高めます。加えて、糖尿病は動脈硬化を促進するため、心筋梗塞や脳梗塞といった心血管系の合併症のリスクが健常者の数倍に上ります。高齢者では胸痛などの典型的な症状がなく、息切れや倦怠感だけで心筋梗塞が起きていることもあり、早期発見が難しいケースもあります。
傷の治りが遅い、視力の低下、手足のしびれ
糖尿病による高血糖状態が続くと、細い血管や神経が徐々に障害されていきます。その結果、日常生活の中で気づきやすい様々な症状が現れます。例えば、傷の治りが遅くなることは、糖尿病の代表的な特徴の一つです。小さな擦り傷や靴擦れが治りにくく、感染を起こして潰瘍になることもあります。特に足の傷は気づかれにくく、重症化すると糖尿病性足病変として切断に至るケースもあるため、日頃から足の観察が重要です。
また、視力の低下は糖尿病性網膜症による場合があります。初期には自覚症状がないまま進行し、気づいたときには視力が大きく低下していることもあるため、定期的な眼科検診が欠かせません。なお、手足のしびれや痛み、感覚が鈍くなるといった症状は糖尿病性神経障害によるものです。特に足先から症状が始まることが多く、ピリピリした痛みや灼熱感を訴える方もいます。また、皮膚のかゆみも糖尿病でよく見られる症状で、乾燥肌と合わせて強い不快感をもたらすことがあります。
「いつもと違う」と感じたらすぐに受診を
高齢者糖尿病の合併症は、初期段階では症状が目立たず、気づいたときには進行していることが少なくありません。そのため、「いつもと違う」という些細な変化を見逃さないことが極めて重要です。普段より疲れやすい、食欲がない、体重が減った、足がむくむ、息切れがするといった漠然とした症状でも、重大な合併症の前触れである可能性があります。なお、ご本人が症状を適切に表現できない場合もあるため、家族や周囲の方が日常の変化に気を配ることも大切です。いつもより元気がない、会話が少なくなった、歩き方がおかしいといった小さなサインに注目してください。
また、定期的な検査を受けることも合併症の早期発見につながります。血液検査、尿検査、眼底検査、心電図などを定期的に受け、異常の兆候を早めに捉えることが重要です。自己判断で様子を見ているうちに状態が悪化することもあるため、気になる症状があれば、遠慮せずに早めに医師に相談してください。受診のタイミングを逃さないことが、重篤な合併症を防ぐ鍵となります。
高齢者糖尿病では、感染症、歯周病、心筋梗塞、脳梗塞など様々な合併症が生じやすく、症状が典型的でないため発見が遅れることもあります。また、傷の治りの遅さ、視力低下、手足のしびれやかゆみといった日常生活で気づく症状も重要なサインです。合併症の多くは初期段階では目立たないため、「いつもと違う」と感じたら、些細なことでもすぐに医師に相談することが大切です。定期的な検査を欠かさず受け、家族や周囲の方も日常の変化に注意を払うことで、早期発見と適切な対応が可能になります。
高齢者の糖尿病と他の病気との関係 – 都賀の高齢者糖尿病治療
高齢者の糖尿病では、他の複数の病気を同時に抱えていることが非常に多く、これを「多病」といいます。特に高血圧や脂質異常症は糖尿病と密接に関連しており、これらが重なることで動脈硬化が進行し、心筋梗塞や脳梗塞のリスクが大きく高まります。また、骨粗鬆症も糖尿病患者では発症しやすく、わずかな転倒でも骨折につながり、寝たきりの原因となることがあります。さらに、近年注目されているのが糖尿病と認知症の関連です。
糖尿病があると認知症の発症リスクが高まることが分かっており、認知機能の低下は服薬管理や血糖コントロールをより困難にします。こうした様々な症状が現れたときに、「年齢のせいだから仕方ない」と片付けてしまうことは危険です。実際には糖尿病や他の疾患が原因で改善可能な症状である場合も多く、丁寧な診察と適切な検査によって原因を特定することが重要です。
しかし、複数の病気を治療するために多くの薬を服用することになると、薬同士の相互作用による副作用のリスクが高まります。また、飲む薬の種類や回数が増えるほど、飲み忘れや飲み間違いも起こりやすくなります。そのため、医師は必要最小限の薬で最大の効果が得られるよう処方を工夫し、患者や家族と協力しながら、安全で継続可能な治療を目指すことが求められます。
まとめ
高齢者の糖尿病治療において何よりも大切なのは、厳格な数値目標ではなく、患者の安全と日々の生活の質を守ることです。低血糖による転倒や意識障害といったリスクを最小限に抑えながら、ご本人が安心して自分らしい生活を送れるよう、一人ひとりの状態に合わせた治療計画を立てていくことが大切です。
当院では、ご本人だけでなくご家族とも密に連携した治療・支援体制を整えています。通院時にはご家族にも同席いただき、日常生活での変化や気になる点を共有していただくことで、より適切な治療調整が可能になります。また、服薬管理や食事の工夫、体調変化への対応方法など、ご家族が安心してサポートできるよう丁寧にご説明いたします。さらに、必要に応じて訪問診療や介護サービスとの連携もサポートし、通院が困難になった場合でも継続的なケアを提供できる体制を整えています。
糖尿病は早期から適切に対応することで、合併症を予防し、健やかな生活を長く維持することができます。「最近ちょっと気になるな」「家族の様子がいつもと違う気がする」という段階から、どうぞ気軽にご相談ください。
2026.01.23
都賀でメタボが気になる女性の方へ - 知っておきたい腹囲の基準と対策
糖尿病・代謝内科に関する記事です。
この記事では、「メタボリックシンドローム」について解説します。後半部分では、「メタボと糖尿病・高血圧の関係」について解説しておりますので、ぜひ最後までご覧ください。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
都賀でメタボが気になる女性が知っておきたい腹囲の基準とは
都賀でメタボが気になる女性の方へ|メタボが増えている理由
都賀でメタボが気になる女性の方へ|今すぐできるメタボ予防と腹囲を減らす生活習慣
都賀でメタボが気になる女性の方へ|メタボと糖尿病・高血圧の関係
腹囲が気になる女性は都賀の当院へご相談を
都賀でメタボが気になる女性が知っておきたい腹囲の基準とは
メタボリックシンドロームとは、内臓脂肪の蓄積に加えて、高血糖、高血圧、脂質異常のうち2つ以上が組み合わさった状態を指します。この状態は動脈硬化を急速に進行させ、心筋梗塞や脳卒中などの重大な疾患のリスクを高めることが知られています。
女性の場合、腹囲90cm以上が内臓脂肪型肥満の基準とされており、この数値を超えると要注意となります。ここで重要なのは、BMIや体重だけでは内臓脂肪の蓄積を正確に評価できないという点です。見た目はそれほど太っていなくても、お腹周りに内臓脂肪が蓄積している「隠れ肥満」の方も少なくありません。
逆に体重が重くても、筋肉量が多く内臓脂肪が少ない場合もあります。内臓脂肪は皮下脂肪と異なり、様々な生理活性物質を分泌して血糖値や血圧、脂質代謝に悪影響を及ぼすため、その量を正確に把握することが健康管理において極めて重要です。そのため、定期的に腹囲を測定し、ご自身の内臓脂肪の状態を把握することをお勧めします。
なお、正しい測定方法は、立った状態でおへその高さで測ることです。早期発見により、生活習慣の改善で健康リスクを大きく減らすことができます。「メタボリックシンドロームとは一体何か?簡単に解説します」では、より詳しく解説しています。
都賀でメタボが気になる女性の方へ|メタボが増えている理由
近年、女性のメタボリックシンドロームが増加傾向にあることが問題視されています。ここでは、女性のメタボが増えている理由について解説します。
女性は皮下脂肪型が多いためメタボを見逃しやすい
女性は生理学的に、男性と比べて皮下脂肪が蓄積しやすい体質を持っています。これは女性ホルモンの影響によるもので、出産や授乳に備えるための身体の仕組みです。皮下脂肪は主に太ももやお尻、二の腕などに蓄積され、見た目の体型変化として現れやすい特徴があります。一方、メタボリックシンドロームの原因となる内臓脂肪は、お腹の内側、つまり腸間膜などの内臓周囲に蓄積します。
皮下脂肪が多い女性の場合、外見上はそれほど太っているように見えなくても、実は内臓脂肪が蓄積しているケースが少なくありません。また、体重やBMIが標準範囲内であっても内臓脂肪が多い場合もあり、このような状態を見逃してしまうことが多いのです。そのため、定期的な腹囲測定や健康診断が重要となります。
更年期・運動不足・ストレスなどが影響
女性のメタボ増加には、複数の要因が複雑に絡み合っています。特に大きな影響を与えるのが更年期です。閉経前後になると女性ホルモンのエストロゲンが急激に減少し、これまで皮下脂肪として蓄積されていた脂肪が内臓脂肪として蓄積されやすくなります。さらに、基礎代謝も低下するため、同じ食生活を続けていても太りやすくなるのです。
また、現代女性は仕事や家事、育児などで多忙を極め、慢性的な運動不足に陥りがちです。デスクワークの増加により身体活動量が減少し、筋肉量も低下します。加えて、仕事や人間関係のストレスは食欲を増進させるホルモンの分泌を促し、特に高カロリーな食品を求める傾向を強めます。こうした複合的な要因が重なることで、女性のメタボリックシンドロームが増加しているのです。
女性のメタボリックシンドローム増加の背景には、皮下脂肪型の体質ゆえに内臓脂肪の蓄積を見逃しやすいこと、更年期によるホルモン変化、現代生活における運動不足やストレスなど、複数の要因が関係しています。特に更年期以降は体質が大きく変化するため、これまで以上に健康管理への意識を高める必要があります。
都賀でメタボが気になる女性の方へ|今すぐできるメタボ予防と腹囲を減らす生活習慣
メタボリックシンドロームの予防や改善には、特別な治療よりも日常生活の見直しが最も効果的です。食事、運動、睡眠といった基本的な生活習慣を整えることで、内臓脂肪を減らし健康的な体を取り戻すことができます。ここでは、今日から実践できるメタボ予防と腹囲を減らすための具体的な生活習慣について解説します。
食事:糖質の過剰摂取や外食中心の生活を見直す
内臓脂肪を減らすためには、まず食事内容の見直しが不可欠です。特に注意したいのが糖質の過剰摂取です。白米、パン、麺類、甘いお菓子や清涼飲料水などに含まれる糖質は、エネルギーとして消費されなかった分が内臓脂肪として蓄積されやすい特徴があります。そのため、糖質をとりすぎないことに加えて、玄米や全粒粉パンなど、食物繊維が豊富な食品を選ぶことが大切です(糖質を完全に排除する必要はありません)。
また、外食中心の生活では、知らず知らずのうちに高カロリー・高脂質・高塩分の食事を摂取しがちです。外食メニューは味を濃くするために調味料や油が多く使われており、野菜が不足しやすい傾向もあります。できるだけ自炊を心がけ、野菜をたっぷり使った料理や、良質なタンパク質源である魚や大豆製品を積極的に取り入れることで、栄養バランスの整った食生活を実現できます。「糖尿病患者必見!スローカロリーで血糖値コントロールを改善する方法」や「【専門医監修】糖尿病予防に効く食事|合併症予防のための食事療法」では、より詳しく解説しています。
運動:有酸素運動+お腹周りを意識した筋トレが効果的
内臓脂肪を効率的に減らすには、有酸素運動と筋力トレーニングの組み合わせが非常に効果的です。有酸素運動とは、ウォーキング、ジョギング、水泳、サイクリングなど、酸素を使いながら行う運動のことで、脂肪を直接燃焼させる働きがあります。まずは1日30分程度のウォーキングから始め、習慣化することを目指してください。一方、筋力トレーニングは基礎代謝を高め、脂肪を燃焼しやすい体質を作ります。
特にお腹周りを意識した筋トレとして、プランクや腹筋運動、スクワットなどが推奨されます。これらの運動は自宅でも手軽にでき、インナーマッスルを鍛えることで姿勢も改善されます。なお、運動は一度に長時間行うよりも、毎日少しずつでも継続することが重要です。無理のない範囲で楽しみながら続けられる運動を見つけることが、長期的な成功の鍵となります。
睡眠・ストレス管理もホルモンバランスに影響
意外に見落とされがちですが、睡眠とストレス管理もメタボリックシンドローム予防において極めて重要な要素です。睡眠不足になると、食欲を抑制するホルモンであるレプチンが減少し、逆に食欲を増進させるグレリンが増加します。その結果、過食傾向になりやすく、特に高カロリーな食品を欲するようになります。
したがって、睡眠時間の確保に加えて、睡眠の質を高めることが大切です。質の良い睡眠を7〜8時間確保することで、ホルモンバランスが整い、適切な食欲コントロールが可能になります。また、慢性的なストレスはコルチゾールというストレスホルモンの分泌を増やし、このホルモンが内臓脂肪の蓄積を促進します。なお、ストレスを和らげるためには、趣味の時間を持つ、深呼吸や瞑想を取り入れる、親しい人との会話を楽しむなど、自分なりのリラックス法を見つけることが大切です。心身のバランスを整えることが、結果的にメタボリックシンドロームの予防につながります。
メタボリックシンドロームの予防と腹囲の減少には、食事、運動、睡眠、ストレス管理という生活習慣の総合的な改善が必要です。糖質の摂り過ぎや外食中心の食生活を見直し、有酸素運動とお腹周りの筋トレを組み合わせることで、内臓脂肪を効果的に減らすことができます。さらに、十分な睡眠とストレス管理によってホルモンバランスを整えることも忘れてはなりません。これらの習慣は一度に完璧を目指す必要はなく、できることから少しずつ始めて継続することが何より大切です。日々の小さな積み重ねが、将来の大きな健康につながります。
都賀でメタボが気になる女性の方へ|メタボと糖尿病・高血圧の関係
メタボリックシンドロームは、糖尿病や高血圧といった生活習慣病と密接に関連しています。内臓脂肪の蓄積が引き金となり、これらの疾患が連鎖的に発症するメカニズムが解明されています。ここでは、メタボと糖尿病・高血圧の関係について、医学的な視点から詳しく解説します。
腹囲の増加は体内で深刻な代謝異常が起きているサイン
腹囲が大きいということは、内臓脂肪が蓄積している証拠です。この内臓脂肪は単なるエネルギーの貯蔵庫ではなく、実は様々な生理活性物質を分泌する内分泌器官としての役割を持っています。内臓脂肪が増えると、TNF-αや遊離脂肪酸といった物質が過剰に分泌され、これらがインスリンの働きを妨げます(インスリンは血糖値を下げる重要なホルモンですが、その作用が低下する状態をインスリン抵抗性と呼びます)。
インスリン抵抗性が高まると、膵臓はより多くのインスリンを分泌して血糖値を保とうとしますが、やがて膵臓が疲弊し、インスリンの分泌能力が低下します。この状態が進行すると血糖値のコントロールが難しくなり、2型糖尿病へと進展していくのです。つまり、腹囲の増加は単なる見た目の問題ではなく、体内で深刻な代謝異常が進行しているサインなのです。
高血圧・脂質異常症・糖尿病との合併が進む前に対策を
内臓脂肪の蓄積は、糖尿病だけでなく、高血圧や脂質異常症も引き起こします。例えば、内臓脂肪から分泌される物質には血管を収縮させ、血圧を上昇させる作用があります。また、インスリン抵抗性が高まると、中性脂肪が増加し、HDLコレステロール、いわゆる善玉コレステロールが減少する脂質異常症の状態になります。これらの疾患は単独でも動脈硬化のリスクを高めますが、複数が合併すると相乗的にリスクが飛躍的に増大します。
さらに、高血圧、脂質異常症、糖尿病が同時に存在すると、心筋梗塞や脳梗塞といった命に関わる疾患の発症リスクが何倍にも跳ね上がります。恐ろしいのは、これらの病気が初期の段階ではほとんど自覚症状を伴わないという点です。気づいたときにはすでに重症化しているケースも少なくありません。だからこそ、症状が現れる前の早期段階で生活習慣を改善し、予防に努めることが極めて重要なのです。
内科での定期健診・HbA1c測定などがおすすめ
メタボリックシンドロームや、その関連疾患を早期に発見するためには、定期的な健康診断が不可欠です。特に、内科での総合的な検査を受けることをお勧めします。腹囲測定はもちろん、血圧測定や血液検査による脂質・血糖値のチェックが基本となります。また、HbA1c(ヘモグロビンA1c)の測定も非常に重要です。
HbA1c(ヘモグロビンA1c)は過去1〜2か月の平均血糖値を反映する指標であり、空腹時血糖値だけでは見逃されがちな糖尿病の予備群や初期段階を発見するのに役立ちます。一般的な基準値は4.6〜6.2%で、6.5%以上になると糖尿病と診断されます。年に1回は必ず健診を受け、数値の推移を確認することが大切です。なお、自覚症状がなくても、40歳を過ぎた方や家族に生活習慣病の既往がある方は、若いうちからかかりつけの内科医を持ち、気軽に相談できる関係を築いておくことをお勧めします。
腹囲が気になる女性は都賀の当院へご相談を
腹囲が気になる女性は、ぜひ定期的に健康診断を受けてください。女性は皮下脂肪が多い体質のため、見た目では太っているように見えなくても、実は内臓脂肪が蓄積している可能性があります。このような内臓脂肪型肥満は外見からは判断しにくく、体重やBMIが標準範囲内であっても注意が必要です(健康診断での腹囲測定や血液検査によって初めて発見されるケースも少なくありません)。早期に発見できれば、生活習慣の改善だけで十分に対策が可能です。また、女性特有のライフスタイルやホルモンの変化を考慮した対策も重要です。
さらに、更年期を迎えると女性ホルモンの減少により内臓脂肪が蓄積しやすくなり、仕事や家事、育児による慢性的なストレスや運動不足もその一因となります。したがって、腹囲が気になる女性には、定期的な健康診断の受診を強くお勧めします。なお、当院では女性のメタボリックシンドロームや生活習慣病の予防・治療に力を入れており、丁寧な問診と検査を通じて、それぞれの患者に最適な健康管理プランをご提案しています。
食事や運動の具体的なアドバイスはもちろん、日常生活での不安や疑問にも寄り添いながらサポートいたします。腹囲が気になる方や健康診断の数値が心配な方は、どうぞお気軽にご相談ください。
当日の順番予約はこちらから
2026.01.23
健康診断で糖代謝異常を指摘された方へ|原因・検査・受診のタイミングを解説
糖尿病・代謝内科に関する記事です。
健康診断で血糖値やHbA1cの異常を指摘され、不安を感じていませんか。「このまま様子を見てよいのか」「医療機関を受診したほうがよいのか」と迷う方は少なくありません。糖代謝異常は早期に気づき、適切に対応することが重要ですが、そのためには検査値の意味や対応の優先度を正しく理解することが欠かせません。この記事では、糖代謝異常の基本的な考え方から検査値の見方、受診の判断基準、生活習慣を見直す際のポイントまでを分かりやすく解説します。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
糖代謝とは?
健診で糖代謝の異常を指摘されたら?
糖代謝異常を確かめる精密検査の流れ
糖代謝異常の原因と生活習慣の関係
糖代謝の数値がなかなか改善しないときは?
まとめ|健康診断で糖代謝が気になる方へ
糖代謝とは?
私たちの体は食事から得た糖を効率的に利用する仕組みを持っています。ここでは、その糖代謝の基本と健康診断で測定される指標について詳しく解説します。
糖代謝とは:体の中で糖(エネルギー源)を使う仕組み
糖代謝とは、食事から摂取した糖質を体内でエネルギーに変換し、利用・貯蔵する一連の流れのことです。食事をすると血液中のブドウ糖が増加し、膵臓からインスリンというホルモンが分泌されます。このインスリンの働きによって、ブドウ糖は筋肉や肝臓、脂肪組織などに取り込まれ、エネルギーとして使われたり、グリコーゲンや脂肪として蓄えられたりします。健康な状態では、食後に上がった血糖値は数時間で正常範囲に戻ります。しかし、インスリンの分泌が不十分だったり、インスリンが効きにくくなったりすると、血糖値が高い状態が続き、糖代謝異常として現れます。この状態が続くと糖尿病へと進行する可能性があるため、早期の発見と対応が重要です。
健康診断でよく測る指標
糖代謝の状態を評価し、糖尿病やその予備群を早期発見するために、健康診断では以下の指標が測定されます。
<空腹時血糖値>
空腹時血糖値は、10時間以上絶食した状態で測定する血糖値です。基準値は100mg/dL未満とされており、100〜125mg/dLは「空腹時血糖異常」、126mg/dL以上が複数回確認されると糖尿病と診断されます。この検査は朝食前の安静時の血糖管理能力を評価する基本的な指標です。
<HbA1c(過去1〜2ヶ月の平均血糖)>
HbA1cは、赤血球に含まれるヘモグロビンに糖が結合したもので、過去1〜2ヶ月間の平均的な血糖状態を反映します。基準値は5.5%以下で、6.0〜6.4%は糖尿病予備群、6.5%以上で糖尿病が強く疑われます。一度の食事の影響を受けないため、長期的な血糖コントロールの状態を把握するのに適しています。
合併症(心筋梗塞、脳梗塞、腎症など)につながる可能性あり
糖代謝異常を放置すると、徐々に糖尿病へと進行するだけでなく、全身にさまざまな合併症を引き起こすリスクが高まります。高血糖状態が続くことで血管が傷つき、動脈硬化が進行します。その結果、心筋梗塞や脳梗塞といった命に関わる血管疾患の発症率が大幅に上昇します。また、細い血管がダメージを受けることで、糖尿病性腎症による透析導入、糖尿病性網膜症による視力障害、糖尿病性神経障害による足の壊疽など、生活の質を大きく低下させる合併症も起こりえます。これらの合併症は自覚症状がないまま進行することが多く、気づいた時には重症化しているケースも少なくありません。だからこそ、健診での異常値を軽視せず、早期に適切な対応を始めることが極めて重要なのです。
健診で糖代謝の異常を指摘されたら?
健康診断で糖代謝の異常を指摘されると不安になるものです。ここでは、検査数値の意味や再検査の必要性、総合的な評価の重要性について解説します。
数値の種類と意味:血糖値(空腹・随時)、HbA1cの判定基準(正常・境界・糖尿病型)
糖代謝異常の判定には、主に血糖値とHbA1cが用いられます。空腹時血糖値は100mg/dL未満が正常、100〜125mg/dLが境界型(空腹時血糖異常)、126mg/dL以上が糖尿病型とされます。随時血糖値(食事時間に関係なく測定した値)では、200mg/dL以上が糖尿病型の目安です。一方、HbA1cは5.5%以下が正常、6.0〜6.4%が境界型(糖尿病予備群)、6.5%以上が糖尿病型と判定されます。これらの基準を組み合わせて評価することで、糖代謝の状態をより正確に把握できます。例えば、空腹時血糖値が正常範囲内であってもHbA1cが高い場合、食後に血糖値が上昇しやすい可能性があるため、精密検査が必要となることもあります。数値の意味を正しく理解することが、適切な対応につながる重要なポイントです。
再検査を受けて現状を正確に把握することが大切
健康診断で一度異常値が出たからといって、すぐに糖尿病と確定診断されるわけではありません。血糖値は体調や前日の食事、睡眠不足、ストレスなどの影響を受けやすく、一時的に基準値を超えることもあります。そのため、糖尿病の確定診断には、別の日に再度検査を行い、複数回異常値が確認されることが原則です。ただし、健診結果で空腹時血糖126mg/dL以上、HbA1c6.5%以上、随時血糖200mg/dL以上のいずれかに該当する場合は「要再検査」または「要精密検査」と判定され、医療機関での再評価が強く推奨されます。特に明らかな高血糖や口渇、多尿などの症状がある場合は、一度の検査でも早急な受診が必要です。異常値を放置せず、まずは再検査を受けて現状を正確に把握することが大切です。
生活習慣・食事・体重・運動習慣などを含めて評価する必要がある
糖代謝異常は、検査数値だけでなく、日常の生活習慣全体を踏まえて評価することが重要です。肥満(特に内臓脂肪の蓄積)、運動不足、過食、アルコールの過剰摂取、喫煙などは、インスリン抵抗性を高め、糖代謝を悪化させる主要な要因となります。また、家族に糖尿病患者がいる方や、過去に妊娠糖尿病を経験した女性は、遺伝的・体質的にリスクが高い傾向があります。医療機関を受診する際には、これらの背景情報も含めて医師に伝えることで、より正確なリスク評価と適切な対応方針が立てられます。たとえ検査値が境界型であっても、生活習慣の改善だけで正常化できるケースは少なくありません。逆に、生活習慣が乱れたまま放置すると、数値は徐々に悪化していきます。検査結果を契機に、自身の生活を見直すことが予防と改善の鍵となります。
健診で糖代謝異常を指摘された場合、まずは血糖値やHbA1cの数値がどの段階にあるのかを正しく理解することが大切です。一度の異常値だけでは確定診断にはなりませんが、要再検査と判定されたら必ず医療機関を受診してください。また、数値だけでなく、肥満や運動不足、食生活の乱れといった生活習慣全体を含めた評価が必要です。早期に適切な対応を始めることで、糖尿病への進行を防ぎ、健康な状態を維持できる可能性が大きく広がります。不安を感じたら、まずは医師に相談することをお勧めします。
糖代謝異常を確かめる精密検査の流れ
健康診断で糖代謝の異常を指摘された後、医療機関でどのような検査が行われるのか、不安に感じる方も少なくありません。ここでは、精密検査の内容や流れ、事前に知っておきたい準備のポイントについて詳しく解説します。
内科で受ける主な検査の紹介
糖代謝異常の精密検査では、糖尿病の診断だけでなく、合併症のリスクや全身状態を評価するため、複数の検査が組み合わせて行われます。
<空腹時血糖値・HbA1c>
最も基本的な検査で、採血によって測定します。空腹時血糖値は現時点での血糖コントロール状態を、HbA1cは過去1〜2ヶ月の平均血糖状態を反映します。両方の数値を確認することで、一時的な変動なのか、慢性的な高血糖なのかを判断できます。
<尿糖・アルブミン尿>
尿検査では、血糖値が高すぎて尿中に糖が漏れ出していないか(尿糖)、腎臓の細かい血管がダメージを受けていないか(アルブミン尿)を確認します。特にアルブミン尿は糖尿病性腎症の早期発見に重要な指標です。
<血液脂質・肝機能・腎機能>
糖代謝異常は脂質異常症や脂肪肝を合併しやすく、また腎機能の低下は糖尿病合併症の重要なサインです。LDLコレステロール、中性脂肪、肝酵素(AST・ALT)、腎機能(クレアチニン・eGFR)などを測定し、全身の代謝状態とリスクを総合的に評価します。
精密検査の流れ:受付 → 問診 → 採血 → 検査 → 医師による診断・説明
医療機関での精密検査は、まず受付で保険証と健診結果を提出するところから始まります。次に問診票の記入や看護師・医師による問診が行われ、現在の症状、家族歴、生活習慣、服薬状況などが詳しく確認されます。その後、採血が行われ、空腹時血糖やHbA1c、脂質、肝機能、腎機能などが測定されます。また、尿検査も同時に実施されることが一般的です。なお、検査結果が出るまでの時間は検査内容によって異なり、当日中に結果説明が行われる場合と、後日あらためて受診が必要となる場合があります。いずれの場合も、最後に医師から検査結果の説明があり、糖尿病の診断の有無や現在の状態、今後の治療方針や生活習慣に関する指導が行われます。不明な点や不安があれば、この時点で遠慮なく確認することが大切です。
検査の所要時間・準備(前日の食事、空腹対応など)のポイント
精密検査を受ける際には、正確な結果を得るための準備が必要です。空腹時血糖の検査を受ける場合は、前日の夜9時以降は食事を控え、検査当日の朝も絶食する必要があります。水やお茶などの無糖の飲み物は飲んでも問題ありませんが、ジュースやコーヒーに砂糖を入れたものは避けてください。また、前日の夜は暴飲暴食を避け、いつも通りの食事を心がけることが大切です。なお、検査にかかる所要時間は、通常の採血のみであれば受付から会計まで1〜2時間程度ですが、追加の検査を行う場合は3〜4時間かかることもあります。さらに、服薬中の薬がある場合は、事前に医療機関へ確認し、検査当日の朝に服用するかどうかの指示を受けておくと安心です。時間に余裕を持って受診することが望まれます。
糖代謝異常の精密検査では、空腹時血糖やHbA1c、尿検査、血液検査など複数の項目を総合的に評価します。検査の流れは受付から始まり、問診、採血、検査を経て医師による診断・説明まで進みます。正確な結果を得るためには、前日夜からの絶食や当日の準備が重要です。
糖代謝異常の原因と生活習慣の関係
糖代謝異常は突然起こるものではなく、日々の生活習慣が大きく影響しています。ここでは、糖代謝に影響を与える生活習慣や体質的な要因、そして改善への取り組み方について解説します。
生活習慣が影響する主な因子
糖代謝の状態は、日常の食事や運動、睡眠などの生活習慣によって大きく左右されます。以下のような因子が特に重要です。
<糖質過多・高カロリー食>
白米、パン、麺類、甘い飲料やお菓子などの糖質を過剰に摂取すると、血糖値が急激に上昇し、膵臓に大きな負担がかかります。また、揚げ物や脂質の多い食事を続けると内臓脂肪が蓄積し、インスリンの効きが悪くなります。特に夜遅い時間の食事や早食い、ながら食いは血糖コントロールを乱す原因となります。
<運動不足・肥満>
運動不足により筋肉量が減少すると、ブドウ糖を効率よく消費できなくなります。さらに内臓脂肪が増えると、脂肪細胞から分泌される物質がインスリンの働きを妨げ、血糖値が下がりにくくなります。特に腹囲が男性で85cm以上、女性で90cm以上の場合は、内臓脂肪型肥満の可能性が高く注意が必要です。
<ストレス・睡眠不足>
慢性的なストレスや睡眠不足は、コルチゾールなどのストレスホルモンの分泌を増やし、血糖値を上昇させます。また、睡眠の質が悪いと食欲を調整するホルモンバランスが乱れ、過食につながりやすくなります。不規則な生活リズムも自律神経の乱れを招き、糖代謝に悪影響を及ぼします。
<喫煙・過度の飲酒>
喫煙はインスリン抵抗性を高め、糖尿病のリスクを増加させるとされています(禁煙すれば糖尿病のリスクが30~40%減少します)。また、アルコールの過剰摂取は肝臓での糖の代謝を妨げ、高カロリーによる肥満の原因にもなります。特にビールや甘いカクテルは糖質も多く含むため、血糖値への影響が大きくなります。
遺伝・加齢・ホルモンの変化も関与
糖代謝異常は生活習慣だけでなく、遺伝的要因や加齢、ホルモンの変化も深く関わっています。両親や兄弟姉妹に糖尿病患者がいる場合、遺伝的に糖尿病になりやすい体質を持っている可能性があり、同じ生活習慣でも発症リスクが高まります。また、年齢を重ねると膵臓の機能が低下し、インスリンの分泌量が減少したり、筋肉量の減少によってインスリンの効きが悪くなったりします。特に40歳以降は糖代謝異常が見つかりやすくなる傾向があります。さらに、女性では妊娠中や閉経後のホルモンバランスの変化が血糖値に影響することがあり、妊娠糖尿病の経験がある方は将来的に2型糖尿病を発症するリスクが高いとされています。これらの体質的要因がある場合でも、生活習慣の改善によって発症を予防したり進行を遅らせたりすることは十分に可能です。
生活習慣へのアプローチが改善の第一歩
糖代謝異常の多くは生活習慣の改善によって予防・改善が可能です。まず食事では、糖質の量と質を見直し、野菜や海藻から食べる「ベジファースト」を心がけることで血糖値の急上昇を防げます。また、1日30分程度のウォーキングなどの有酸素運動と、筋力トレーニングを組み合わせることで、インスリンの効きがよくなり、血糖値が下がりやすくなります。さらに、十分な睡眠時間の確保やストレス管理、禁煙、節酒も血糖コントロールの改善に直結します。これらの取り組みは、一度に完璧を目指す必要はなく、実践できることから少しずつ取り入れ、継続することが重要です。境界型の段階であれば、生活習慣の見直しのみで数値が正常化するケースも少なくありません。医師や管理栄養士と相談しながら、自分に合った無理のない方法を選択することが大切です。
糖代謝異常の原因には、糖質過多や運動不足、肥満、ストレス、睡眠不足、喫煙、飲酒といった生活習慣が深く関わっています。また、遺伝や加齢、ホルモンの変化といった体質的要因も影響しますが、これらがある場合でも生活習慣の改善は効果的です。食事内容の見直し、適度な運動、十分な睡眠、禁煙、節酒など、日常生活でできることから取り組むことが糖代謝異常の改善と予防の第一歩となります。完璧を目指さず、継続可能な範囲で少しずつ改善していくことが成功の鍵です。
糖代謝の数値がなかなか改善しないときは?
生活習慣の改善に取り組んでいるにもかかわらず、健康診断で繰り返し糖代謝の異常を指摘される場合や、HbA1cや空腹時血糖値が基準値を超えた状態が続いている場合は、早めに医療機関で精密検査を受けることが重要です。特に、のどの渇きや頻尿、体重減少といった自覚症状がみられる場合には、すでに血糖値が高い状態にある可能性があり、注意が必要です。また、高血圧や脂質異常症を併発している場合は、動脈硬化が進行しやすく、心筋梗塞や脳梗塞などの重大な疾患のリスクが高まります。これらの状態を放置すると、糖尿病が確定するだけでなく、重篤な合併症につながる恐れも否定できません。そのため、早い段階で専門的な評価を受けることが重要です。なお、内科を受診することで、現在の状態を正確に評価し、生活習慣の見直しのみで対応可能か、あるいは薬物療法が必要かを判断することができます。さらに、適切な治療や生活指導を早期に開始することで、将来的な健康リスクを大きく抑えることにもつながります。数値の改善が見られない場合には、自己判断で様子を見続けるのではなく、医療機関での評価を受けることが大切です。
まとめ|健康診断で糖代謝が気になる方へ
健康診断で糖代謝の異常を指摘されると、不安を感じる方も少なくありません。しかし、一度の異常値だけで直ちに糖尿病と確定されるわけではなく、境界型の段階であれば、生活習慣の見直しによって正常化が期待できる場合もあります。大切なのは、検査数値の意味を正しく理解し、自分が現在どの段階にあるのかを把握することです。そのうえで、必要に応じて精密検査を受け、医師と相談しながら適切な対応を始めることが、将来の健康維持につながります。一方で、数値の異常を軽視して放置すると、糖尿病へ進行し、心筋梗塞や脳梗塞、腎症などの重い合併症を引き起こすリスクが高まります。特に、健診で繰り返し指摘を受けている方や、HbA1c・空腹時血糖値が改善しない方、のどの渇きや頻尿といった症状がみられる方は、早めに医療機関での評価を受けることが重要です。なお、当院では、糖代謝異常に対する精密検査から生活習慣の指導、必要に応じた治療まで、丁寧な対応を行っています。千葉市都賀周辺で糖代謝の精密検査や診断、生活指導、治療計画をご希望の方は、板谷内科クリニックでの受診をご検討ください。
当日の順番予約はこちらから
2026.01.14
都賀で呼吸器感染症にお悩みの方へ|症状や原因、糖尿病との関係を解説
糖尿病・代謝内科に関する記事です。
「糖尿病があると風邪や肺炎が治りにくいのではないか」と不安を感じていませんか。糖尿病は免疫機能を低下させるため、風邪やインフルエンザ、肺炎などの呼吸器感染症にかかりやすく、また重症化しやすいことが知られています。感染症を放置すると血糖コントロールが悪化し、場合によっては入院が必要となることもあります。そのため、糖尿病を有する方では、呼吸器感染症に対して早期の受診と適切な治療が特に重要となります。この記事では、糖尿病と呼吸器感染症の関係、注意すべき症状、予防のポイントや受診の目安について詳しく解説します。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
糖尿病が呼吸器感染症に影響する理由
呼吸器感染症の種類と糖尿病患者で注意したい症状
呼吸器感染症が重症化しやすいケース
日常でできる呼吸器感染症の予防策
受診の目安|こんなときは早めに内科へ
まとめ|都賀で呼吸器感染症と糖尿病にお悩みの方へ
糖尿病が呼吸器感染症に影響する理由
糖尿病の方は、風邪やインフルエンザ、肺炎などの呼吸器感染症にかかりやすく、治りにくい傾向があります。その背景には、高血糖が免疫機能や全身状態に及ぼす影響があります。ここでは、糖尿病が「呼吸器感染症に影響する理由」について解説します。
高血糖は白血球の働きを弱め、細菌やウイルスに対する抵抗力が低下しやすい
血糖値が高い状態が続くと、体を守る白血球の機能が低下します。白血球は細菌やウイルスを攻撃し排除する役割を担っていますが、高血糖環境では白血球の動きが鈍くなり、病原体を取り込んで処理する能力が弱まることが分かっています。特に好中球という白血球の一種は、高血糖により遊走能や貪食能が低下し、感染初期の防御が不十分になります。その結果、風邪やインフルエンザのウイルス、肺炎球菌などの細菌に対する抵抗力が弱まり、感染しやすくなるのです。また、高血糖は気道の粘膜機能にも影響し、病原体の侵入を防ぐバリア機能が低下することも感染リスクを高める要因となります。
血糖コントロールが不良だと炎症反応が強くなり、症状が長引く・重症化しやすい
血糖コントロールが不良な状態では、体内で炎症反応が過剰に起こりやすくなります。感染症にかかると、体は炎症性サイトカインという物質を放出して病原体と戦いますが、高血糖状態ではこの炎症反応が過剰になり、かえって組織を傷つけてしまうことがあります。その結果、咳や痰、発熱といった症状が長引き、回復に時間がかかるのです。また、炎症が強いと肺の組織がダメージを受けやすく、肺炎が重症化して呼吸不全に至るリスクも高まります。さらに、感染症そのものがストレスとなり、血糖値がさらに上昇する悪循環に陥ることもあります。このように、血糖コントロールが不良だと、呼吸器感染症が重症化しやすく、治療が難しくなる傾向があります。
糖尿病合併症(腎機能低下・神経障害など)があると全身状態が弱まり感染リスクが増す
糖尿病が長期間続くと、腎機能低下や神経障害などの合併症が生じることがあります。腎機能が低下すると、体内の老廃物や余分な水分を排出する能力が弱まり、免疫機能がさらに低下します。また、神経障害があると咳反射が鈍くなり、痰を効果的に排出できなくなるため、気道に病原体が留まりやすく感染リスクが高まります。さらに、糖尿病性血管障害により血流が悪くなると、感染部位に十分な酸素や栄養、免疫細胞が届きにくくなり、感染症の治癒が遅れます。このように、糖尿病合併症がある方は全身状態が弱まっているため、呼吸器感染症にかかりやすく、重症化しやすい状態にあるのです。
糖尿病が呼吸器感染症に影響する理由は、高血糖による白血球機能の低下、過剰な炎症反応、そして合併症による全身状態の悪化にあります。これらの要因が重なることで、感染しやすく、症状が長引き、重症化しやすくなります。糖尿病の方が呼吸器感染症から身を守るためには、日頃から血糖コントロールを良好に保つことが最も重要です。また、予防接種や手洗い、マスク着用などの基本的な感染対策も欠かせません。風邪症状が出た際には早めに医療機関を受診し、適切な治療を受けることで重症化を防ぐことができます。
呼吸器感染症の種類と糖尿病患者で注意したい症状
呼吸器感染症にはさまざまな種類があり、それぞれ特徴的な症状が現れます。糖尿病の方は、これらの感染症が重症化しやすいため、早期に症状を見極めて対応することが重要です。ここでは、代表的な呼吸器感染症の種類と、糖尿病患者が特に注意すべき症状について解説します。
風邪(上気道感染症):咳・のどの痛み・鼻水・発熱
風邪は、鼻やのどといった上気道にウイルスが感染することで起こる病気です。主な症状として、咳、のどの痛み、鼻水、鼻づまり、くしゃみなどが見られます。発熱は比較的軽度で、多くの場合37度から38度程度です。健康な人であれば数日から1週間程度で自然に回復することが多いですが、糖尿病の方は免疫機能が低下しているため、症状が長引いたり、細菌による二次感染を起こしやすくなります。特に、咳や鼻水が2週間以上続く場合や、痰の色が黄色や緑色に変わってきた場合は、細菌感染を合併している可能性があります。また、風邪の症状が軽いからといって放置すると、気管支炎や肺炎に進展するリスクがあるため、早めに医療機関を受診することが大切です。
インフルエンザ:突然の高熱・関節痛・倦怠感
インフルエンザは、インフルエンザウイルスによる感染症で、風邪とは異なり全身症状が強く現れるのが特徴です。突然の高熱(38度以上)で発症し、悪寒、関節痛、筋肉痛、頭痛、強い倦怠感といった全身症状が目立ちます。咳やのどの痛みなどの呼吸器症状も伴いますが、風邪に比べて全身のだるさや痛みが顕著です。糖尿病の方がインフルエンザにかかると、肺炎を合併しやすく、入院が必要になるケースも少なくありません。また、インフルエンザ感染により血糖コントロールが乱れやすくなり、糖尿病性ケトアシドーシスなど重篤な合併症を引き起こすこともあります。発症後48時間以内に抗インフルエンザ薬を使用することで症状を軽減できるため、高熱や強い倦怠感が現れたら速やかに医療機関を受診することが重要です。
肺炎:高熱・激しい咳・胸の痛み・呼吸困難
肺炎は、細菌やウイルスが肺に感染して炎症を起こす病気で、呼吸器感染症の中でも重症度が高いものです。主な症状として、38度以上の高熱、激しい咳、黄色や緑色の痰、胸の痛み、呼吸困難などが見られます(呼吸が浅く速くなったり、息苦しさを感じたりすることもあります)。糖尿病の方は肺炎球菌やインフルエンザ菌などの細菌性肺炎にかかりやすく、また重症化しやすい傾向があります。さらに、肺炎が進行すると、酸素が十分に体に取り込めなくなり、呼吸不全や敗血症といった命に関わる状態に至ることもあります。高熱が続く、呼吸が苦しい、胸に痛みがあるといった症状が現れた場合は緊急性が高いため、すぐに医療機関を受診してください。早期に抗生物質などの適切な治療を開始することが、回復の鍵となります。
糖尿病がある人は発熱や咳だけでなく倦怠感・息切れ・胸の圧迫感なども見逃さないこと
糖尿病の方は、典型的な発熱や咳といった症状が軽微であっても、呼吸器感染症が進行していることがあります。特に注意すべきなのは、強い倦怠感、普段より息切れしやすい、胸に圧迫感がある、食欲が極端に落ちる、意識がぼんやりするといった非典型的な症状です。これらは、感染症が重症化している、あるいは血糖コントロールが急激に悪化しているサインかもしれません。高齢の糖尿病患者では、発熱が目立たないこともあるため、いつもと違う体調の変化に敏感になることが大切です。また、血糖値がいつもより高い、または急に下がるといった変動も、感染症のサインである可能性があります。少しでも異変を感じたら、自己判断せず早めに医療機関に相談し、適切な検査と治療を受けてください。
呼吸器感染症が重症化しやすいケース
糖尿病の方の中でも、特に呼吸器感染症が重症化しやすいケースがあります。自分がどのリスク群に該当するかを知ることで、より注意深く予防や早期受診を心がけることができます。ここでは、呼吸器感染症が重症化しやすい具体的なケースについて解説します。
HbA1c・空腹時血糖値が高い状態が長く続いている場合
HbA1cや空腹時血糖値が高い状態が続いているということは、血糖コントロールが不良であることを示しています。HbA1cが7%以上、特に8%を超えている方や、空腹時血糖値が常に140mg/dL以上ある方は、免疫機能が低下しており感染症にかかりやすい状態です。高血糖が続くと白血球の働きが慢性的に抑制され、細菌やウイルスへの抵抗力が著しく低下します。また、血管の状態も悪化しているため、感染部位への血流が不十分となり、治癒が遅れます。さらに、風邪やインフルエンザから肺炎へと進展しやすく、一度感染すると症状が長引き、入院治療が必要になるケースも少なくありません。定期的な血液検査で血糖コントロールの状態を把握し、主治医と相談しながら治療方針を調整することが重要です。
高齢者・免疫力が低下している方
高齢になると、加齢に伴い免疫機能が自然と低下します。特に65歳以上の高齢者は、若い世代に比べて感染症にかかりやすく、重症化しやすい傾向があります。糖尿病がある高齢者は、糖尿病と加齢の両方の要因により免疫力がさらに低下しているため、呼吸器感染症のリスクが非常に高くなります。また、高齢者は発熱などの典型的な症状が現れにくく、倦怠感や食欲低下といった非特異的な症状のみで感染症が進行していることもあります。そのため、発見が遅れて重症化してしまうケースが少なくありません。さらに、嚥下機能の低下により誤嚥性肺炎を起こしやすいことも、高齢者が注意すべき点です。日頃から体調の変化に注意し、少しでも異変を感じたら早めに医療機関を受診することが大切です。
脂質異常症・高血圧など他の生活習慣病と併存している
糖尿病に加えて、脂質異常症や高血圧などの生活習慣病を併存している方は、呼吸器感染症が重症化しやすくなります。これらの病気が重なると、血管の動脈硬化が進行し、全身の血流が悪化します。また、血流が悪いと感染部位に十分な酸素や栄養、免疫細胞が届かず、感染症と戦う力が弱まります。さらに、心臓や腎臓といった重要な臓器にも負担がかかっているため、感染症をきっかけに心不全や腎機能の急激な悪化を引き起こすことがあります。特に、複数の薬を服用している方は、感染症による体調変化が薬の効果に影響することもあり、注意が必要です。生活習慣病が複数ある方は、それぞれの病気をしっかりコントロールし、定期的に主治医の診察を受けることが重症化予防につながります。
適切な生活習慣(食事・運動・睡眠)が乱れている
食事、運動、睡眠といった基本的な生活習慣が乱れていると、免疫力が低下し感染症にかかりやすくなります。不規則な食事や栄養バランスの偏りは、血糖コントロールを悪化させるだけでなく、体の抵抗力を弱めます。また、運動不足は血流を悪化させ、免疫細胞の働きを鈍らせます。さらに、睡眠不足や質の悪い睡眠は、免疫系の機能を著しく低下させることが分かっています。慢性的な睡眠不足の状態では、ウイルスや細菌に対する防御力が弱まり、感染症にかかりやすく、治りにくくなります。なお、ストレスが多い生活も、自律神経のバランスを崩し、免疫機能に悪影響を及ぼします。規則正しい生活リズムを保ち、バランスの取れた食事、適度な運動、十分な睡眠を心がけることが感染症予防の基本となります。
日常でできる呼吸器感染症の予防策
糖尿病の方が呼吸器感染症から身を守るためには、日常生活での予防策が欠かせません。ここでは、呼吸器感染症を予防するために日常でできる具体的な対策について解説します。
ワクチン接種:インフルエンザ・肺炎球菌ワクチンの活用
ワクチン接種は、呼吸器感染症を予防する最も効果的な方法のひとつです。糖尿病の方は、インフルエンザワクチンと肺炎球菌ワクチンの接種が特に推奨されています。インフルエンザワクチンは毎年秋頃に接種することで、インフルエンザの発症リスクを減らし、かかった場合でも重症化を防ぐ効果があります。一方、肺炎球菌ワクチンは、肺炎の主な原因菌である肺炎球菌による感染症の予防に有効です。65歳以上の方や、糖尿病などの基礎疾患を有する方は定期接種の対象となることが多く、自治体によっては接種費用の助成が受けられる場合もあります。ワクチン接種によって感染を完全に防ぐことはできませんが、重症化や入院のリスクを大きく下げることができます。接種の種類や時期については、かかりつけ医と相談し、自身の健康状態に合った計画を立てることが重要です。
手洗い・うがい・マスクなど基本的な感染対策を徹底
日常生活における基本的な感染対策は、呼吸器感染症の予防において非常に重要です。手洗いは、外出後や食事前、トイレの後などに、石鹸を使用して30秒以上丁寧に行うことが大切です。手は日常生活の中でさまざまな物に触れており、ウイルスや細菌が付着しやすいため、正しい手洗いによってこれらの病原体を効果的に洗い流すことができます。また、うがいはのどに付着したウイルスを洗い流す効果が期待され、帰宅後や人混みに出た後に行うと有効です。さらに、マスクの着用は、咳やくしゃみによる飛沫感染を防ぐだけでなく、感染リスクの低減にもつながります。特に人が多い場所や換気が不十分な空間では有用です。加えて、室内の換気をこまめに行い、適度な湿度を保つことも、ウイルスの活動を抑える一助となります。これらの基本的な対策を日常的に実践することが、感染症予防の基盤となります。
血糖コントロールを保つこと(HbA1cの管理・適正な食事・運動習慣)
呼吸器感染症を予防するうえで、良好な血糖コントロールを維持することは非常に重要な対策です。HbA1cを7%未満に保つことを目標に、日々の血糖管理に取り組むことが求められます。食事面では、野菜や食物繊維を多く取り入れ、糖質の摂取量に配慮しながら、栄養バランスのとれた食事を意識することが大切です。また、食後血糖値の急激な上昇を抑えるために、野菜から食べ始めるといった工夫も有効です。さらに、運動習慣も血糖コントロールには欠かせません。ウォーキングや軽いジョギングなどの有酸素運動を週に150分程度行うことで、インスリン感受性が改善し、血糖値が安定しやすくなります。加えて、適切な薬物療法を継続することも重要です。自己判断で薬を中断したり用量を変更したりせず、主治医の指示に従って治療を継続することで、免疫機能の低下を防ぎ、感染症にかかりにくい体の状態を保つことにつながります。
早めに体調変化に気づくため、日々の体調と数値を記録
体調の変化に早く気づくためには、日々の健康状態を記録する習慣が役立ちます。毎日の血糖値、体温、体重、血圧などの数値を記録することで、いつもと違う変化にすぐに気づくことができます。特に、血糖値がいつもより高い状態が続く、または急に下がるといった変動は、感染症の初期サインである可能性があります。また、体調面でも、倦怠感、食欲、睡眠の質、咳や鼻水の有無などを記録しておくと、わずかな異変も見逃しにくくなります。記録はノートでもスマートフォンのアプリでも構いません。定期的に主治医に記録を見せることで、より的確なアドバイスを受けられます。自分の体を客観的に観察し、早期に異変を発見することは、重症化を防ぐための重要なステップです。なお、少しでも気になる症状があれば、記録を持って早めに医療機関を受診してください。
日常でできる呼吸器感染症の予防策として、ワクチン接種、基本的な感染対策、良好な血糖コントロール、そして体調の記録が挙げられます。これらの対策を組み合わせることで、感染リスクを大きく減らし、万が一感染しても重症化を防ぐことができます。特に血糖コントロールは、免疫機能を正常に保つために最も重要です。日々の小さな積み重ねが、大きな予防効果につながります。
受診の目安|こんなときは早めに内科へ
呼吸器感染症や糖尿病の症状は、早期に適切な治療を受けることで重症化を防ぐことができます。ここでは、特に注意が必要な症状や状況を踏まえ、早めに内科を受診すべき目安について解説します。
高熱が続く・呼吸が苦しい・胸の痛みが強い
38度以上の高熱が2日以上続く場合は、単なる風邪ではなく、インフルエンザや肺炎など重い感染症の可能性があります。特に糖尿病の方は、感染症が急速に進行することがあるため、早めの受診が重要です。呼吸が苦しい、息切れがする、呼吸が浅く速くなるといった症状は、肺炎や呼吸不全のサインかもしれません。安静にしていても息苦しさを感じる場合は、緊急性が高い状態です。また、胸の痛みが強い、深呼吸や咳をすると胸が痛むといった症状も、肺炎や胸膜炎の可能性があります。これらの症状が現れた場合は、自己判断で様子を見ず、すぐに内科を受診してください。夜間や休日であっても、救急外来や夜間診療を利用することをためらわないでください。早期に診察を受け、適切な検査と治療を開始することが、命を守るために最も大切です。
糖尿病コントロールに不安があるとき
血糖値が普段より高い状態が続いている、または逆に低血糖を繰り返しているなど、糖尿病のコントロールに不安を感じたら、早めに医療機関を受診してください。感染症にかかると、体のストレス反応により血糖値が上昇しやすくなります。また、食欲が落ちて食事量が減ると、薬の作用が相対的に強くなり、低血糖を起こすこともあります。さらに、血糖値の乱れは、感染症の悪化や糖尿病性ケトアシドーシスなどの重篤な合併症につながる危険があります。なお、いつもの薬を飲んでいても血糖値が下がらない、のどが異常に渇く、尿の量が増えた、体重が急に減ったといった症状がある場合も、糖尿病のコントロールが悪化しているサインです。自己判断で薬の量を変えたりせず、必ず主治医に相談し、適切な治療方針の調整を受けることが大切です。早めの対応が重症化を防ぎます。
健診で血糖値やHbA1cの異常を指摘されているとき
健康診断や職場の健診で、血糖値やHbA1cの異常を指摘されたにもかかわらず、そのまま放置している方は少なくありません。しかし、これらの数値の異常は、糖尿病またはその予備軍である可能性を示しており、早期に対応することが非常に重要です。空腹時血糖値が126mg/dL以上、HbA1cが6.5%以上の場合は糖尿病が疑われます。また、これらの基準に満たなくても、正常値より高い場合は糖尿病予備軍として注意が必要です。放置すると、知らず知らずのうちに血管や神経がダメージを受け、将来的に心筋梗塞、脳梗塞、腎不全、失明といった重篤な合併症を引き起こすリスクが高まります。さらに、糖尿病があることに気づかないまま感染症にかかると、重症化しやすくなります。健康診断で異常を指摘されたら、必ず内科を受診し、精密検査を受けて現在の状態を正確に把握することが大切です。
自宅療養で症状が改善しない・悪化する傾向があるとき
風邪症状が出て自宅で療養していても、3日から4日経っても症状が改善しない、またはむしろ悪化している場合は、内科を受診すべきタイミングです。咳がひどくなってきた、痰の色が黄色や緑色に変わった、熱が下がらない、体のだるさが増しているといった変化は、細菌感染を合併している可能性や、肺炎に進展している可能性があります。糖尿病の方は、一見軽い症状でも急速に悪化することがあるため、早めの判断が重要です。また、水分が十分に取れない、食事がほとんど食べられない、意識がぼんやりするといった症状がある場合は、脱水や栄養不足、血糖コントロールの悪化が起きている可能性があり、緊急性が高い状態です。なお、自宅療養中も症状の経過を注意深く観察し、少しでも悪化の兆しがあれば、ためらわず医療機関を受診してください。早期の診察と治療が回復への近道です。
まとめ|都賀で呼吸器感染症と糖尿病にお悩みの方へ
糖尿病をお持ちの方は、高血糖により免疫機能が低下しやすく、風邪やインフルエンザ、肺炎といった呼吸器感染症にかかりやすい傾向があります。また、感染症にかかると血糖コントロールがさらに悪化し、重症化や入院のリスクが高まるという悪循環に陥りやすいことも特徴です。そのため、糖尿病の方にとって感染症予防は特に重要であり、日頃から手洗いやうがい、マスクの着用、ワクチン接種といった基本的な対策を徹底することが大切です。もし発熱や咳、倦怠感などの症状が現れた場合は、軽く考えずに早めに医療機関を受診し、適切な治療を受けることで重症化を防ぐことができます。また、日常的に血糖値を良好に保つことが、感染症に対する抵抗力を高める最も効果的な方法です。なお、当院では、糖尿病の管理とともに、呼吸器感染症の予防・早期診断・治療まで総合的にサポートいたします。千葉市都賀エリアで糖尿病と感染症に関するご相談がありましたら、どうぞお気軽にお越しください。
当日の順番予約はこちらから
2026.01.13
HbA1cの目標値って何?|糖尿病の疑いがある方へ
糖尿病・代謝内科に関する記事です。
健康診断で「HbA1cが高め」と指摘されて不安を感じていませんか?HbA1cは過去1〜2ヶ月の血糖コントロール状態を示す重要な指標です。HbA1cの基準値や目標値は、年齢や治療状況によって異なり、一律ではありません。そのため、ご自身にとって適切な数値を理解し、無理なく管理していくことが大切です。この記事では、HbA1cの基準値と目標値の考え方、ご自身の状態に合わせた目標設定、そして日常生活での管理方法をわかりやすく解説します。糖尿病が心配な方、すでに治療中の方はぜひ参考にしてください。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
そもそもHbA1cとは?
HbA1cの基準値・正常値の目安
状況別のHbA1c目標値の考え方
HbA1cを下げる生活習慣の基本
HbA1cの値が高い・目標に届かないときの注意点
千葉市都賀でHbA1cの目標値を相談するなら板谷内科クリニックへ
そもそもHbA1cとは?
HbA1c(ヘモグロビンエーワンシー)とは、赤血球中のヘモグロビンに糖が結合したものの割合を示す数値です。赤血球の寿命は約120日であるため、HbA1cは過去1〜2か月間を中心とした平均的な血糖状態を反映します。血糖値が高い状態が持続するほど、ヘモグロビンに結合する糖の量が増え、HbA1cの値も高くなります。通常の血糖値測定は採血時点の値を示すもので、食事や運動などの影響を受けやすいという特徴があります。一方、HbA1cは日々の血糖変動の影響を受けにくく、長期的な血糖コントロール状態を安定して評価することが可能です。そのため、生活習慣改善や治療の効果を客観的に把握しやすく、糖尿病の診断や合併症リスクの評価において重要な指標として広く用いられています。
HbA1cの基準値・正常値の目安
HbA1cの基準値は、日本糖尿病学会のガイドラインによって明確に定められています。正常値は5.5%以下とされ、この範囲であれば血糖コントロールは良好と判断されます。一方、6.5%以上になると糖尿病型と判定され、医療機関での精密検査や治療が必要になります。注意すべきは5.6〜6.4%の範囲で、これは「境界型」や「糖尿病予備群」と呼ばれる状態です。この段階では、まだ糖尿病と診断されませんが、放置すると将来的に糖尿病へ進行するリスクが高まります。健康診断で「HbA1cが高め」と指摘されたら、まずご自身の数値がどの範囲に該当するかを確認することが重要です。境界型であっても決して安心せず、食生活の見直しや適度な運動習慣の導入など、積極的な生活改善を始めてください。なお、定期的な再検査を受けて数値の推移を確認することで、早期に適切な対応ができ、糖尿病への進行を防ぐことが可能です。
状況別のHbA1c目標値の考え方
HbA1cの目標値は、すべての人に一律ではありません。年齢や合併症の有無、治療内容、生活背景などによって適切な目標値は異なります。ここでは、状況別のHbA1c目標値の考え方について解説します。
一般的な目標値:7.0%未満(合併症リスクを抑える目安)
糖尿病治療を受けている多くの患者にとって、HbA1cの一般的な目標値は7.0%未満とされています。この数値は、糖尿病の三大合併症である網膜症、腎症、神経障害といった細小血管障害のリスクを抑制するための目安として設定されています。実際に、複数の大規模臨床試験においてHbA1cを7.0%未満に維持することで、これらの合併症の発症や進行が有意に抑制されることが示されています。特に糖尿病と診断されてから比較的早い段階で良好な血糖コントロールを達成し維持することで、長期的な健康維持に大きなメリットが得られます。ただし、この7.0%という目標値はあくまで一般的な指標であり、個々の患者の状況に応じて柔軟に調整される必要があります。主治医と相談しながら、ご自身に最適な目標値を設定することが重要です。
高齢者や低血糖リスクがある場合:7.0〜8.0%台も許容されることがある
高齢者や低血糖を起こしやすい方の場合、HbA1cの目標値は7.0〜8.0%台とやや緩やかに設定されることがあります。これは厳格な血糖管理によって低血糖が頻発すると、転倒や意識障害などの重大な事故につながるリスクが高まるためです。特に75歳以上の高齢者では、認知機能の低下や複数の持病を抱えている場合が多く、低血糖による心血管イベントや日常生活への影響が若年者よりも深刻になります。また、インスリンや血糖降下薬による治療を受けている方、独居で低血糖時の対応が困難な方、過去に重症低血糖の経験がある方なども、目標値を緩和する対象となります。日本糖尿病学会のガイドラインでも、高齢者については個別の健康状態や生活環境を考慮し、安全性を最優先した目標設定が推奨されています。厳格すぎる管理よりも、安全に日常生活を送れることを重視した現実的な目標値が選ばれます。
妊娠中や若年・心疾患合併者:より厳格な管理が必要な場合も
妊娠中の女性や若年の糖尿病患者、心疾患を合併している方では、HbA1cの目標値をより厳格に設定する必要があります。妊娠糖尿病や糖尿病合併妊娠では、胎児の発育異常や巨大児、早産などのリスクを最小限に抑えるため、HbA1c6.5%未満、場合によっては6.0%未満が推奨されることもあります。また、若年で糖尿病と診断された方は、今後数十年にわたって病気と付き合っていく必要があるため、早期から良好な血糖コントロールを確立することが極めて重要です。合併症予防の観点から、低血糖に十分注意しつつ、可能であればHbA1c6.0〜6.5%未満を目標とすることが望ましいとされています。一方、心筋梗塞や狭心症などの心血管疾患を合併している方では、過度に厳格な血糖管理が必ずしも予後改善につながらない場合もあり、血糖変動や低血糖による心血管イベントのリスクを考慮した慎重な目標設定が求められます。そのため、個々の病態に応じて主治医の判断のもとで目標値が設定されます。
個々の状態(年齢・持病・生活背景)に合わせて目標値は設定される
HbA1cの目標値は、患者一人ひとりの年齢、合併症の有無、他の持病、使用している薬剤、職業、生活環境、サポート体制など、多くの要因を総合的に考慮して個別に設定されます。画一的な目標値ではなく、その人にとって最も安全で実現可能な目標を設定することが現代の糖尿病治療の基本です。例えば、若くて合併症がなく、血糖自己測定やインスリン調整に慣れている方であれば、より厳格な目標を目指せます。一方、認知機能の低下がある高齢者や、仕事で不規則な生活を送っている方、複数の薬を服用している方などでは、現実的に達成可能で安全性の高い目標値が選ばれます。主治医は定期的な診察を通じて、患者の状態変化や生活状況の変化に応じて目標値を柔軟に見直します。そのため、遠慮せずに生活上の困りごとや体調の変化を医師に伝えることが、適切な目標設定につながります。
HbA1cを下げる生活習慣の基本
HbA1cの改善には、薬物療法だけでなく日常生活での取り組みが不可欠です。食事、運動、睡眠などの生活習慣を見直すことで、血糖コントロールは大きく改善します。ここでは、HbA1cを下げるための具体的な生活習慣の基本について解説します。
食事:糖質・塩分のコントロール、野菜・食物繊維の摂取
食事管理はHbA1c改善の基本となる重要な方法の一つです。特に重要なのは糖質の適切な摂取量と摂り方であり、ご飯やパン、麺類などの主食を一度に過剰に摂取すると血糖値が急上昇しやすくなるため、適量を守ることが大切です。一般的には、総エネルギー摂取量の50〜60%程度を糖質から摂取することが目安とされており、医師や管理栄養士の指導なしに極端な糖質制限を行うことは避ける必要があります。また、食物繊維を豊富に含む野菜、海藻、きのこ類を積極的に摂取することで、糖の吸収が緩やかになり、食後血糖値の急激な上昇を抑える効果が期待できます。さらに、食事の順番にも工夫が有効で、野菜やたんぱく質を先に摂ることで血糖値上昇を抑制しやすくなります。加えて、塩分の過剰摂取は高血圧を引き起こし、糖尿病合併症のリスクを高めるため、1日6g未満を目標とした減塩を心がけることが望まれます。なお、間食を摂る場合には、糖質の少ないナッツ類やチーズなどを選び、清涼飲料水や菓子類は控えることが推奨されます。バランスの取れた食事を規則正しく摂取することが、長期的な血糖管理の基盤となります。
運動:有酸素運動と筋力維持、無理のない継続が重要
適度な運動は血糖値を下げるだけでなく、インスリンの効きを良くする効果があります。特に有酸素運動は血糖コントロールに有効で、ウォーキング、ジョギング、水泳、サイクリングなどを週に150分以上、できれば毎日30分程度行うことが推奨されています。運動によって筋肉が糖を取り込みやすくなり、血糖値の改善が期待できます。また、筋力トレーニングも重要です。筋肉量が増えると基礎代謝が上がり、糖の消費量が増えるため、週2回程度の筋力トレーニングを有酸素運動と組み合わせることが理想的です。スクワットや腕立て伏せなど、自宅でできる簡単な運動から始めても十分効果があります。なお、最も大切なのは無理なく継続することです。急激な運動は関節や心臓に負担をかけ、低血糖のリスクもあるため、自分の体力や健康状態に合わせて徐々に運動量を増やしてください。楽しく続けられる運動を選ぶことが、長期的な習慣化の鍵となります。
規則正しい睡眠・ストレス管理、飲酒・喫煙の見直し
質の良い睡眠は血糖コントロールに大きく影響します。睡眠不足や不規則な睡眠習慣は、インスリン抵抗性を高め、血糖値の上昇につながることが多くの研究で示されています。毎日7〜8時間程度の睡眠を確保し、就寝時刻と起床時刻をできるだけ一定に保つことで、ホルモン分泌のリズムが整い、血糖管理が行いやすくなります。また、慢性的なストレスも血糖値に悪影響を及ぼします。ストレスがかかると体内でコルチゾールなどのストレスホルモンが分泌され、血糖値が上昇しやすくなります。そのため、意識的にリラックスできる時間を設け、趣味、軽い運動、深呼吸などを取り入れてストレス軽減を図ることが重要です。なお、飲酒については、少量であれば血糖コントロールに大きな影響を及ぼさない場合もありますが、過度の飲酒は血糖変動を招き、カロリー過多や低血糖のリスクを高める可能性があります。さらに、喫煙は血管内皮障害を引き起こし、糖尿病の合併症リスクを著しく高めるため、禁煙が強く推奨されます。これらの生活習慣を見直すことにより、HbA1cの改善が期待されます。
定期的な測定と医師とのフィードバック
HbA1cを適切に管理するためには、定期的な測定と医師との継続的なコミュニケーションが欠かせません。一般的にHbA1cは1〜3か月ごとに測定され、その推移を確認することで、生活習慣の改善効果や治療方針の妥当性が評価されます。数値が改善していれば現在の取り組みが有効であると考えられ、変化が乏しい場合には治療内容や生活習慣の見直しが検討されます。なお、自宅での血糖自己測定(SMBG)も、特にインスリン療法や薬物治療を行っている患者において有用です。食前・食後の血糖値を記録することで、食事内容や身体活動が血糖値に及ぼす影響を具体的に把握でき、より効果的な自己管理につながります。これらの測定結果は診察時に医師と共有し、フィードバックを受けることで、目標達成に向けた方針が明確になります。また、体重、血圧、食事内容、運動量などを日常的に記録する習慣を身につけると、自己管理の質が高まります。疑問や不安があれば遠慮せず医師や医療スタッフに相談し、協力しながら血糖管理に取り組む姿勢が重要です。
HbA1cを下げるには、食事での糖質・塩分のコントロールと食物繊維の摂取、有酸素運動と筋力トレーニングの継続、規則正しい睡眠とストレス管理、飲酒・喫煙の見直しが基本となります。これらは決して難しいものではなく、日常生活の中で無理なく取り入れられる習慣です。定期的なHbA1c測定と医師とのフィードバックを通じて、自分に合った方法を見つけながら継続することが、長期的な血糖管理成功の鍵となります。
HbA1cの値が高い・目標に届かないときの注意点
HbA1cが目標値に届かないと不安になりますが、焦りは禁物です。数値の解釈には注意すべきポイントがあり、適切な対応をとることが重要です。ここでは、HbA1cの値が高い場合や目標に届かないときに知っておきたい注意点について解説します。
一度の数値だけで判断しない
HbA1cの測定結果が予想より高かった場合でも、一度の数値だけで過度に落ち込んだり、治療方針を急激に変更したりする必要はありません。HbA1cは測定誤差や体調、検査方法の違いなどにより、一定のばらつきが生じることがあります。また、検査時期や直前の生活習慣の変化が影響している可能性も考えられます。特に生活習慣の改善や治療を開始したばかりの段階では、その効果がHbA1cの数値に十分反映されるまでにおおむね2〜3か月を要します。HbA1cは過去1〜2か月を中心とした平均的な血糖状態を反映する指標であるため、最近の取り組みがすぐに数値として現れないのは自然なことです。そのため、焦らず継続する姿勢が重要です。HbA1cの評価においては、単回の測定結果ではなく、複数回の測定による推移や傾向を確認することが大切です。一時的に高い値が示されても、その後改善傾向が認められれば大きな問題とならない場合があります。一方で、複数回にわたり目標値に到達しない場合には、生活習慣や治療内容について主治医と相談し、見直しを行うことが必要です。冷静に、長期的な視点で評価することが望まれます。
食後高血糖や血糖スパイクにも注意(HbA1cだけでは見えない変動)
HbA1cは平均的な血糖状態を反映する有用な指標ですが、食後の血糖値の急激な上昇、いわゆる血糖スパイクを十分に評価できないという限界があります。HbA1cが目標範囲内であっても、食後に血糖値の大きな変動が繰り返されている場合には、血管内皮機能の障害などを通じて、将来的な合併症リスクが高まる可能性が指摘されています。血糖スパイクとは、空腹時血糖値が比較的正常範囲であっても、食後に血糖値が過度に上昇する状態を指し、動脈硬化の進展や心血管疾患との関連が注目されています。特に糖尿病の初期段階や耐糖能異常の段階では、HbA1cがまだ上昇していないにもかかわらず、食後高血糖が認められることがあります。なお、食後高血糖の評価には、自己血糖測定(SMBG)や持続血糖モニタリング(CGM)が有用です。食後1〜2時間の血糖値を確認することで、どのような食事や生活習慣が血糖スパイクを引き起こしているかを把握しやすくなり、よりきめ細かな血糖管理につながります。HbA1cに加えて、食後血糖値にも注意を払うことが重要です。
低血糖(薬剤・運動・食事のタイミング)に対する注意
HbA1cを下げることに集中するあまり、低血糖のリスクを見落としてはいけません。特にインスリンや血糖降下薬を使用している場合、食事量の減少、運動量の増加、薬の量が多すぎるなどの理由で低血糖が起こる可能性があります。低血糖は動悸、冷や汗、手の震え、強い空腹感などの症状を引き起こし、重症化すると意識障害や転倒につながる危険があります。また、運動前後の血糖管理も重要です。空腹時や食事を抜いた状態での運動は低血糖を招きやすいため、運動前に軽い補食を摂る、運動後に血糖値を確認するなどの対策が必要です。さらに、飲酒後は低血糖が起こりやすくなるため、特に注意が必要です。低血糖の予防には、規則正しい食事時間の維持、薬の服用タイミングの厳守、運動量に応じた食事調整が基本となります。低血糖症状が頻繁に起こる場合は、治療方針の見直しが必要なサインですので、必ず主治医に相談してください。安全性を最優先にした血糖管理が重要です。
日常でできるセルフケアと、内科での専門的な評価の違いに注意
日常生活における食事管理、運動習慣、体重管理などのセルフケアは、HbA1c改善の重要な基盤となりますが、それだけで十分な効果が得られない場合があることも理解しておく必要があります。生活習慣を見直しても数値の改善が認められない場合には、糖尿病の進行、インスリン分泌能の低下、併存疾患の影響など、専門的な評価を要する要因が背景に存在する可能性があります。内科、特に糖尿病を専門とする医師の診察では、詳細な血液検査やインスリン分泌能の評価、合併症のスクリーニング、薬物療法の適切な調整など、セルフケアのみでは対応が難しい専門的な管理が行われます。また、管理栄養士による食事指導や薬剤師による服薬指導など、多職種によるサポートを受けることで、より効果的かつ安全な血糖管理が可能となります。自己判断で治療を中断したり、市販のサプリメントのみに頼ったりすることは望ましくありません。セルフケアと専門的医療を両立させて血糖管理に取り組むことが、HbA1cの改善と合併症予防の鍵となります。
千葉市都賀でHbA1cの目標値を相談するなら板谷内科クリニックへ
HbA1cは単なる数値ではなく、日々の食事、運動、睡眠、ストレス管理など生活全体のバランスを映し出す鏡のような指標です。数値が高いからといって自分を責める必要はありません。大切なのは、その数値が何を意味し、どのように改善していけるかを理解し、無理なく継続できる生活習慣を築いていくことです。また、HbA1cの目標値は決して画一的ではありません。若い方と高齢の方、合併症のない方とある方、低血糖リスクの高い方と低い方では、それぞれ最適な目標値が異なります。ご自身の年齢、生活スタイル、治療内容、そして将来の健康目標に応じて、主治医と相談しながら現実的で安全な目標を設定することが何より重要です。「自分の数値は大丈夫だろうか」「目標値にどうしても届かない」「生活習慣をどう改善すればいいかわからない」といった不安や疑問をお持ちの方は、ぜひお気軽に当院にご相談ください。一人ひとりの状況に寄り添いながら、最適な血糖管理をサポートいたします。
当日の順番予約はこちらから
2026.01.13
糖尿病とフレイルの関係 - 原因・予防・高齢者のための対策を解説
糖尿病・代謝内科に関する記事です。
糖尿病をお持ちの方は、加齢とともに「フレイル(虚弱)」と呼ばれる状態に陥りやすいことが分かっています。フレイルは要介護の一歩手前とも言える重要な状態であり、糖尿病との関連を理解することで適切な予防・対策が可能になります。この記事では、糖尿病とフレイルの関係性、フレイルが起こる原因、具体的な予防策と改善策、そして高齢者が特に気をつけるべきポイントについて詳しく解説します。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
糖尿病とフレイルとは?その共通点と危険性
フレイルが起こる原因と糖尿病患者が特に注意すべきポイント
糖尿病患者が実践できるフレイルの予防策・改善策
フレイルについて高齢者が気をつけるべきポイント
まとめ
糖尿病とフレイルとは?その共通点と危険性
糖尿病をお持ちの方は、加齢とともに「フレイル(虚弱)」と呼ばれる状態に陥りやすいことが分かっています。フレイルは要介護の一歩手前とも言える重要な状態であり、糖尿病との関連を理解することで適切な予防・対策が可能になります。ここでは、糖尿病とフレイルの共通点や危険性について解説します。
フレイルとは?
フレイルとは、加齢や慢性疾患の影響によって「身体機能」「筋力」「栄養状態」「社会的活動量」が低下し、健康障害を起こしやすくなった「虚弱な状態」を指します。健康な状態と要介護状態の中間段階にあたり、適切な介入によって健康状態への回復が期待できる可能性があります。フレイルの特徴としては、体重減少、疲労感、活動量の低下、歩行速度の低下、握力の低下などが挙げられます。この虚弱状態は単に身体的な衰えだけでなく、精神的・社会的な側面も含む包括的な概念です。なお、認知機能の低下や社会的孤立もフレイルの要素となり、これらが相互に影響し合いながら全体的な虚弱化を進行させていきます。
糖尿病のある人はフレイルのリスクが高い
糖尿病のある方は、筋肉量の低下や体力低下、いわゆるサルコペニアを起こしやすく、結果としてフレイルのリスクが著しく高まることが知られています。研究によれば、糖尿病患者は糖尿病のない同年代の方と比較して、約2倍フレイルになりやすいとされています。糖尿病による高血糖状態が続くと、筋肉のタンパク質合成が低下し、筋肉の分解が促進されます。また、糖尿病に伴う神経障害や血管障害により、運動能力が制限され、活動量が減少することで、さらに筋力低下と虚弱化が進行します。加えて、糖尿病合併症である網膜症、腎症、神経障害なども日常生活動作の制限につながり、フレイルへの移行を加速させる要因となります。
糖尿病とフレイルの悪循環
糖尿病があると、血糖コントロール不良、インスリン抵抗性、慢性炎症などが背景となって、フレイルに至る悪循環が形成されます。高血糖状態は体内で酸化ストレスや慢性的な炎症反応を引き起こし、これが筋肉の質と量を低下させます。また、インスリン抵抗性は筋肉へのブドウ糖取り込みを妨げ、エネルギー不足から虚弱を招きます。さらに、フレイルに伴う活動量の低下は運動不足を助長し、血糖コントロールを一層悪化させる負のスパイラルを生み出します。加えて、食欲低下や消化吸収能の低下による栄養不良も重要な要因であり、必要な栄養素の不足が筋肉量の減少と虚弱化を加速させます。この悪循環を断ち切るには、早期からの包括的な介入が不可欠です。
糖尿病とフレイルは密接に関連しており、糖尿病患者は虚弱状態に陥りやすいことを理解しておく必要があります。血糖コントロール不良、インスリン抵抗性、慢性炎症が筋肉量減少を招き、フレイルへと進行する悪循環が形成されます。しかし、フレイルは可逆的な状態であり、適切な血糖管理、バランスの取れた栄養摂取、定期的な運動習慣、社会活動への参加などにより、健康な状態への回復が期待できます。糖尿病をお持ちの方は、定期的な体力評価を受け、早期からフレイル予防に取り組むことが、健康寿命の延伸につながります。
フレイルが起こる原因と糖尿病患者が特に注意すべきポイント
フレイル(虚弱)は複数の要因が重なり合って発症しますが、糖尿病患者では特有のリスク要因が存在します。筋肉量の減少、栄養状態の悪化、血糖コントロールの問題など、糖尿病に関連した要因がフレイルを加速させることが明らかになっています。ここでは、フレイルが起こる主な原因と、糖尿病患者が特に注意すべきポイントについて詳しく解説します。
筋肉量・筋力の低下(サルコペニア)
筋肉量と筋力の低下、いわゆるサルコペニアは、フレイルの中核をなす重要な病態です。加齢に伴う自然な筋肉減少に加えて、糖尿病では高血糖状態が筋肉のタンパク質合成を阻害し、筋肉の分解を促進させることで、サルコペニアが加速します。特に重要なのは、筋肉が糖を取り込む主要な組織であるという点です。筋肉量が減少すると、血液中のブドウ糖を取り込む能力が低下し、血糖コントロールがさらに悪化するという悪循環に陥ります。また、インスリン抵抗性も筋肉へのブドウ糖取り込みを妨げ、筋肉のエネルギー不足を招きます。この結果、運動能力が低下して日常生活動作が制限されることで、さらなる筋力低下と虚弱化が進行していきます。糖尿病患者は、この筋肉と血糖の相互関係を理解し、早期から対策を講じることが極めて重要です。
低栄養・食品摂取の多様性の低下
低栄養状態と食品摂取の多様性低下は、フレイルを引き起こす重要な原因の一つです。糖尿病高齢者では、食事制限への過度な意識や食欲低下、消化機能の衰えなどにより、食事の質が低下しやすい傾向があります。特にタンパク質やビタミン、ミネラルなどの必須栄養素の不足が生じやすく、これが筋肉量減少と虚弱化を招きます。なお、研究によれば、食品摂取の多様性が低い糖尿病高齢者では、フレイルや転倒のリスクが著しく増加することが示されています。また、炭水化物を過度に制限するあまり、肉や魚、大豆製品などのタンパク質源、野菜や果物などのビタミン・ミネラル源の摂取が不十分になるケースも少なくありません。バランスの取れた多様な食品を適量摂取することが、虚弱状態の予防には不可欠です。
血糖コントロール不良と合併症
血糖コントロール不良や低血糖の反復、そして長期の高血糖による合併症は、体力低下や活動量の減少を招き、フレイルへの移行を加速させます。高血糖状態が続くと血管や神経にダメージが蓄積し、糖尿病網膜症、腎症、神経障害などの合併症が進行します。これらの合併症は視力低下、足のしびれや痛み、倦怠感などを引き起こし、日常生活動作や運動能力を著しく制限します。一方で、厳格な血糖管理に伴う低血糖の反復も問題です。低血糖は転倒リスクを高め、低血糖への不安から活動を控えるようになり、結果として虚弱化が進行します。また、慢性的な高血糖は体内の炎症反応を持続させ、筋肉の質と量を低下させます。したがって糖尿病患者では、過度に厳格すぎず、かといって緩すぎない、個々の状態に応じた適切な血糖管理目標を設定することが重要です。
糖尿病患者が実践できるフレイルの予防策・改善策
フレイル(虚弱)は適切な介入により改善が期待できる状態です。糖尿病患者でも、日常生活の中で実践できる予防策や改善策があります。食事、運動、血糖コントロールという3つの柱を意識することで、虚弱化の進行を防ぎ、健康な状態への回復を目指すことができます。ここでは、糖尿病患者が今日から取り組めるフレイルの予防策と改善策について、具体的に解説します。
食事:良質なたんぱく質と食品の多様性
フレイル予防の基本は、良質なたんぱく質を十分に確保し、食品の多様性を高めることです。筋肉量を維持するためには、体重1キログラムあたり1.0〜1.2グラム程度のたんぱく質摂取が推奨されます。肉類、魚類、卵、大豆製品、乳製品などを毎食に取り入れ、特に高齢者では消化吸収率の良い動物性たんぱく質を意識的に摂取することが重要です。また、炭水化物を過度に制限せず、エネルギー不足による筋肉分解を防ぐことも大切です。野菜や果物からビタミン、ミネラル、食物繊維を摂取し、骨や筋肉の健康を支えてください。食品の多様性を高めることで、必要な栄養素をバランスよく摂取でき、虚弱状態の予防につながります。食事制限にとらわれすぎず、様々な食材を楽しみながら食べることが、長期的な健康維持には不可欠です。
運動:筋力維持と有酸素運動の組み合わせ
運動はフレイル予防において最も効果的な介入方法の一つです。筋力維持のための筋力トレーニングと心肺機能を高める有酸素運動を組み合わせることで、筋肉量を維持し、虚弱化を防ぐことができます。筋力トレーニングは週2〜3回、スクワットや椅子からの立ち上がり、壁を使った腕立て伏せなど、自宅でできる簡単な運動から始めてください。無理のない範囲で開始し、徐々に負荷を増やしながら、各筋肉群をバランスよく鍛えることが重要です。一方、有酸素運動としては、ウォーキングを1日30分程度、週5日以上行うことが理想とされています。さらに、運動はインスリン作用を高め、筋肉への糖取り込みを促進するため、血糖コントロールの改善にも有効です。ただし、低血糖リスクがある方は、運動前後の血糖測定や補食の準備を忘れず、安全に運動を継続することが大切です。
血糖コントロール:適正管理で悪循環を断つ
HbA1cや血糖値を適正に管理することで、低栄養や筋力低下のサイクルを断ち、フレイルの進行を防ぐことができます。高齢の糖尿病患者では、健康状態や合併症の有無、低血糖リスクなどを考慮した個別化された血糖管理目標を設定することが重要です。一般的に、高齢者では若年者よりもやや緩やかな目標値が推奨されることが多く、HbA1cは7.0〜8.0%程度を目安とする場合がありますが、主治医と相談して決定してください。なお、過度に厳格な血糖管理は低血糖リスクを高め、転倒や活動制限による虚弱化を招く可能性があります。一方で、慢性的な高血糖は合併症を進行させ、体力低下につながります。適切な血糖管理によって筋肉への栄養供給が改善され、運動能力の維持にも寄与します。定期的な血糖測定と主治医との相談を通じて、最適なコントロールを目指してください。
糖尿病患者のフレイル予防には、食事、運動、血糖コントロールの3つが重要な柱となります。良質なたんぱく質と多様な食品の摂取により栄養状態を改善し、筋力トレーニングと有酸素運動の組み合わせで筋肉量を維持します。そして、個々の状態に応じた適切な血糖管理により、虚弱化のサイクルを断ち切ることができます。これらの対策は相互に関連しており、総合的に取り組むことで最大の効果が得られます。フレイルは可逆的な状態であり、早期から予防策を実践することで、健康寿命の延伸と生活の質の向上が期待できます。
フレイルについて高齢者が気をつけるべきポイント
高齢者のフレイル(虚弱)対策は、若年者とは異なるアプローチが必要です。ここでは、高齢者がフレイルを予防・改善するために特に気をつけるべきポイントについて解説します。
痩せと筋力低下がもたらすリスク
高齢者では「痩せている」「筋力が低下している」状態そのものが大きなリスクとなるため、単に体重減少を目標にするのではなく、筋力と栄養状態の維持が何より重要です。若年者や中年期では肥満が生活習慣病のリスク因子となりますが、高齢期においては逆に痩せすぎが死亡率を高めることが知られています。特に糖尿病を持つ高齢者では、過度な食事制限によって体重が減少し筋肉量が失われることで、虚弱状態に陥るリスクが高まります。また、筋力低下は転倒や骨折のリスクを増大させ、日常生活動作の自立度を低下させます。さらに、低栄養状態は免疫機能を低下させ、感染症への抵抗力を弱めます。したがって、高齢者では適正体重をやや上回る程度を維持し、十分な栄養摂取と筋力維持を優先することが、フレイル予防の基本となります。
合併症・多疾患併存時の治療方針調整
合併症や多疾患を併存している高齢者では、薬物療法や治療方針がフレイル状態に応じて慎重に調整されるべきです。糖尿病に加えて高血圧、脂質異常症、心疾患、腎臓病などを併せ持つ場合、それぞれの疾患に対する標準的な治療目標をそのまま適用すると、過剰な薬物療法や厳格すぎる管理により、かえって虚弱化を招く可能性があります。特に血糖降下薬の使用においては、低血糖のリスクを考慮し、フレイルの程度に応じて目標HbA1c値を緩和することが推奨されます。なお、血圧管理についても、過度の降圧は立ちくらみや転倒リスクを高めるため、個々の状態に応じた目標設定が必要です。多剤併用による副作用や薬物相互作用も虚弱状態を悪化させる要因となるため、定期的に処方内容を見直し、不要な薬を減らすことも重要な対策となります。
定期的なチェックの重要性
フレイルの早期発見と適切な介入のためには、筋力、歩行速度、食事量、活動量などを定期的に医療機関、介護施設、家庭でチェックすることが推奨されます。握力測定や椅子からの立ち上がりテスト、歩行速度の測定などは簡便に実施でき、虚弱状態の評価に有用です。また、体重は月1回以上測定し、6カ月で2〜3kg以上の意図しない体重減少がある場合は医療機関に相談することが大切です。さらに、食事量の減少、食欲不振、食品の多様性の低下などもフレイルの早期サインとなります。なお、外出頻度や社会活動への参加状況も重要な指標です。家族や介護者は、本人の日常生活の変化に気を配り、「以前より疲れやすくなった」「歩くのが遅くなった」「食が細くなった」などの変化を見逃さないようにしてください。定期的なチェックにより早期に介入することで、虚弱状態の進行を防ぐことができます。
高齢者のフレイル対策では、痩せと筋力低下そのものがリスクであることを認識し、体重減少よりも筋力と栄養状態の維持を優先することが重要です。複数の疾患を持つ場合には、虚弱状態に応じて治療目標や薬物療法を個別に調整し、過度な管理による弊害を避ける必要があります。また、筋力、歩行速度、食事量、活動量などを定期的にチェックし、早期にフレイルの兆候を発見することで、適切な介入が可能となります。医療機関、介護施設、家族が協力して高齢者の状態を見守り、虚弱化の予防と改善に取り組むことが、健康寿命の延伸につながります。
まとめ
糖尿病とフレイル(虚弱)は互いに影響し合う関係にあり、どちらか一方だけに注目するのではなく、両方を合わせて総合的に考える必要があります。糖尿病による高血糖や合併症は筋力低下と栄養状態の悪化を招き、フレイルへの移行を加速させます。一方、フレイルによる活動量低下や筋肉量減少は、血糖コントロールをさらに困難にするという悪循環を生み出します。この悪循環を断ち切るためには、良質な食事による栄養確保、筋力トレーニングと有酸素運動による筋力維持、個々の状態に応じた適切な血糖コントロール、そして定期的なチェックによる早期発見と早期介入が不可欠です。これらの取り組みが、将来にわたって健やかな生活を守る鍵となります。気になる症状がある方や不安を感じている方は、早めに専門医、栄養士、運動指導者などの支援を受けることをお勧めします。なお、当院では糖尿病の治療に加えて、フレイル予防にも力を入れた包括的なケアを提供しています。体重減少や筋力低下、疲れやすさなど、少しでも気になることがあれば、お気軽にご相談ください。
当日の順番予約はこちらから
2026.01.13
都賀でお腹まわり(腹囲)が気になる方へ - 今すぐできるメタボ対策
内科に関する記事です。
この記事では、「メタボリックシンドローム」について解説します。後半部分では、「メタボが改善しないときのチェックポイント」について解説しておりますので、ぜひ最後までご覧ください。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
都賀でお腹まわり(腹囲)が気になる方へ -メタボとは?
都賀でお腹まわり(腹囲)が気になる方へ - メタボの主な原因
都賀でお腹まわり(腹囲)が気になる方へ - 3つのメタボ対策
都賀でお腹まわり(腹囲)が気になる方へ - メタボが改善しないときのチェックポイント
都賀でお腹まわり(腹囲)が気になる方へ - お腹まわりが気になる方は早めの対策を
都賀でお腹まわり(腹囲)が気になる方へ -メタボとは?
メタボリックシンドロームとは、内臓脂肪の蓄積に加えて、高血圧・高血糖・脂質異常のうち2つ以上が合併した状態を指します。この症候群は動脈硬化を急速に進行させ、心筋梗塞や脳卒中などの重大な疾患のリスクを高めることが知られています。日本における診断基準では、腹囲が男性85cm以上、女性90cm以上という数値が用いられています。腹囲はおへその高さで測定し、内臓脂肪の蓄積を簡便に評価できる重要な指標です。内臓脂肪は皮下脂肪と異なり、代謝異常を引き起こすさまざまな物質を分泌するため、健康への影響が大きいとされています。特に注意すべきは、BMI(体格指数)が正常範囲内でも内臓脂肪が過剰に蓄積している「隠れ肥満」の存在です。見た目は痩せていても、運動不足や食生活の乱れによって内臓脂肪が増加していることがあり、こうした方々も腹囲測定によって初めてリスクが判明する場合があります。メタボリックシンドロームの予防には、定期的な腹囲測定と生活習慣の見直しが不可欠です。「都賀でメタボが気になる女性の方へ - 知っておきたい腹囲の基準と対策」や「都賀でメタボが気になる方へ - 基準値や判定方法、予防ポイントを徹底解説」では、より詳しく解説しています。
都賀でお腹まわり(腹囲)が気になる方へ - メタボの主な原因
メタボリックシンドロームは、現代社会特有の生活習慣が複雑に絡み合って発症します。単一の原因ではなく、日常の様々な要因が積み重なることで内臓脂肪が蓄積し、代謝異常を引き起こすのです。ここでは、メタボの主な原因について詳しく解説します。
運動不足・ストレス・睡眠不足・糖質過多の食事習慣
メタボリックシンドロームの最大の要因は、日々の生活習慣にあります。運動不足は消費エネルギーを減少させ、余分なカロリーが内臓脂肪として蓄積される原因となります。また、慢性的なストレスはコルチゾールというホルモンの分泌を促し、内臓脂肪を増やすだけでなく、食欲を高めて過食につながることもあります。さらに、睡眠不足も同様に食欲を調節するホルモンバランスを乱し、特に高カロリーな食品への欲求を強めてしまいます。加えて、糖質過多の食事習慣は血糖値の急上昇を招き、インスリンの過剰分泌によって脂肪が蓄積されやすくなります。白米やパン、麺類、甘い飲料などを過剰に摂取する食生活は、内臓脂肪の蓄積を加速させる大きな要因です。
テレワーク・移動手段の変化など生活スタイルの変化も影響
近年の社会環境の変化も、メタボリックシンドロームの増加に大きく影響しています。特にテレワークの普及により、通勤による身体活動が減少し、一日中座りっぱなしという方が増えています。このような座位時間の増加は、筋肉の活動量低下を招き、基礎代謝を下げる要因となります。また、自動車や電車など移動手段の利便性向上により、歩く機会そのものが減少しています。かつては日常的に行っていた階段の上り下りや徒歩での移動が、エレベーターや自動車に置き換わることで、知らず知らずのうちに運動不足に陥っているのです。こうした現代的な生活スタイルは快適さをもたらす一方で、私たちの身体活動量を著しく減少させ、内臓脂肪蓄積のリスクを高めています。
ホルモンや加齢による代謝の低下にも注意
年齢を重ねることも、メタボリックシンドロームの重要なリスク要因です。加齢とともに基礎代謝は自然に低下し、同じ食事量でも太りやすくなります。これは筋肉量の減少や、細胞レベルでのエネルギー産生能力の低下が関係しています。なお、男性では加齢により男性ホルモンであるテストステロンが減少し、内臓脂肪が蓄積しやすくなります。一方、女性では閉経に伴うエストロゲンの減少により、脂肪の分布が変化し、内臓脂肪型肥満になりやすくなります。さらに、甲状腺機能の低下なども代謝を鈍らせる要因となります。このような生理的変化は避けられないものですが、若い頃と同じ生活習慣を続けていると、確実に内臓脂肪が増加していくため注意が必要です。
メタボリックシンドロームの原因は、運動不足や糖質過多の食事、ストレス、睡眠不足といった生活習慣が基盤にあります。これに加えて、現代社会特有のテレワークや移動手段の変化による身体活動量の減少が拍車をかけています。さらに、加齢やホルモンバランスの変化による代謝低下も見逃せない要因です。重要なのは、これらの要因が単独ではなく複合的に作用してメタボを引き起こすということです。予防には、日々の生活習慣を総合的に見直し、適度な運動、バランスの取れた食事、十分な睡眠を心がけることが不可欠です。
都賀でお腹まわり(腹囲)が気になる方へ - 3つのメタボ対策
メタボリックシンドロームの改善には、日々の生活習慣を見直すことが最も重要です。ここでは、具体的で実践的なメタボ対策について詳しく解説します。
食事:脂質や糖質を控え、野菜・たんぱく質中心のバランス食
メタボ対策の基本は、食事内容の改善です。特に過剰な糖質と脂質の摂取を控えることが重要です。白米やパン、麺類などの精製された炭水化物は血糖値を急上昇させるため、玄米や雑穀などに置き換えることが望まれます。また、揚げ物や脂肪の多い肉類を控え、良質なたんぱく質である魚や大豆製品、鶏むね肉などを積極的に摂取することが効果的です。さらに、野菜は食物繊維が豊富で、血糖値の上昇を緩やかにするだけでなく、満腹感も得られるため、毎食たっぷりと摂ることが勧められます。なお、食べる順番も重要で、野菜から食べ始めることで血糖値の急上昇を防ぐことができます。また、間食を減らし、一日三食を規則正しく摂ることで、インスリンの過剰分泌を抑え、内臓脂肪の蓄積を防ぐことが可能です。
運動:ウォーキングなどの有酸素運動を無理なく継続
運動療法では、有酸素運動が内臓脂肪の減少に特に効果的です。中でもウォーキングは、特別な器具や場所を必要とせず、誰でも始めやすい運動として推奨されています。具体的には、一日30分程度、可能であれば毎日、少し息が弾む程度の速さで歩くことを目標にします(一度に30分が難しい場合は、10分ずつ三回に分けても効果があります)。運動の強度としては、会話ができる程度の中等度が適切で、無理に激しい運動をする必要はありません。継続することが何より重要なため、自分の体力やライフスタイルに合わせて無理のない範囲で行うことが大切です。また、筋力トレーニングも基礎代謝を高める効果があるため、週に2回程度取り入れるとさらに効果的です。日常生活でも、エレベーターの代わりに階段を使う、一駅分歩くなど、活動量を増やす工夫を意識的に取り入れてください。
内科でのHbA1cチェックや脂質検査で進捗を確認しながら改善を
メタボ対策を効果的に進めるには、医療機関での定期的な検査が欠かせません。HbA1cは過去1~2か月の平均血糖値を反映する指標で、糖代謝の状態を正確に把握できます。また、LDLコレステロールや中性脂肪、HDLコレステロールなどの脂質検査も重要です。これらの数値を定期的に確認することで、自分の取り組みが実際に効果を上げているかを客観的に把握できます。数値が改善されていればモチベーションの維持につながり、思うように改善しない場合は医師と相談して対策を見直すことが可能です。また、必要に応じて薬物療法を併用することもあります。内科医や管理栄養士などの専門家のサポートを受けながら、科学的根拠に基づいた改善を進めることが、確実なメタボ対策への近道となります。
メタボリックシンドロームの改善には、食事・運動・医学的管理の三本柱が重要です。糖質や脂質を控えた野菜とたんぱく質中心の食事に切り替え、ウォーキングなどの有酸素運動を日常に取り入れることで、内臓脂肪を着実に減らすことができます。そして、定期的に内科で血液検査を受け、HbA1cや脂質の数値を確認しながら進捗を把握することが大切です。これらの対策は一時的なものではなく、生涯にわたって続けていく生活習慣として定着させることが理想です。無理なく継続できる方法を見つけ、専門家のサポートを受けながら、健康的な体を取り戻してください。
都賀でお腹まわり(腹囲)が気になる方へ - メタボが改善しないときのチェックポイント
メタボ対策に取り組んでいるにもかかわらず、なかなか改善が見られない場合があります。その背景には、知らず知らずのうちに陥っている落とし穴や、誤った認識が隠れていることも少なくありません。ここでは、メタボが改善しないときに確認すべき重要なチェックポイントについて解説します。
極端な食事制限により筋肉量が低下していないか
メタボ改善のために食事制限を行うことは重要ですが、極端なカロリー制限は逆効果になることがあります。急激な減量を目指して極端に食事を減らすと、体は飢餓状態と判断し、エネルギー消費を抑えるために基礎代謝を低下させてしまいます。さらに深刻なのは、脂肪だけでなく筋肉も分解されてしまうことです。筋肉は基礎代謝の大部分を担っているため、筋肉量が減ると太りやすく痩せにくい体質になってしまいます。また、たんぱく質の摂取不足も筋肉減少を加速させます。体重は減っても体脂肪率が高いままという状態は、健康的な改善とは言えません。必要な栄養素、特にたんぱく質をしっかり摂取しながら、緩やかに体重を落としていくことが重要です。なお、月に1~2キロ程度の減量ペースが、筋肉を維持しながら内臓脂肪を減らす理想的なスピードです。
内臓脂肪と皮下脂肪の違いを理解する
メタボ改善において重要なのは、内臓脂肪と皮下脂肪の違いを正しく理解することです。内臓脂肪は腹部の臓器周囲に蓄積する脂肪で、代謝異常を引き起こす物質を分泌するため、健康リスクが高くなります。一方、皮下脂肪は皮膚の下に蓄積する脂肪で、内臓脂肪ほど代謝への影響は大きくありません。なお、内臓脂肪は皮下脂肪よりも減少しやすいという特徴があります。運動や食事改善を始めると、まず内臓脂肪から減少していくため、見た目の変化が少なくても健康状態は確実に改善している場合があります。逆に、体重や見た目ばかりに注目すると、実際には内臓脂肪が減少している改善を見逃すことがあります。定期的に腹囲を測定したり、医療機関でCT検査や体組成計を用いて内臓脂肪の状態を確認したりすることが大切です。
医師や栄養士と連携して無理なく減らす方法を選択
メタボが改善しない場合、専門家のサポートを受けることが効果的です。医師は血液検査の結果から代謝の状態を詳しく評価し、必要に応じて薬物療法を提案できます。また、甲状腺機能低下症など、肥満の背景に隠れた病気がないかも確認してくれます。さらに、クリニックでは医師の診察に加え、管理栄養士によるサポートも受けられます。管理栄養士は、個人の生活スタイルや嗜好に合わせた具体的な食事プランを提案し、実践しやすい改善方法を一緒に考えてくれます。自己流のダイエットでは気づきにくい栄養バランスの偏りや無意識のカロリー過多についても指摘してもらえます。さらに、運動指導士からは体力レベルに応じた適切な運動メニューを学ぶことができます。専門家チームと連携することで、科学的根拠に基づいた効果的で持続可能な改善方法を見つけることが可能です。
メタボが改善しない理由として、極端な食事制限による筋肉量の低下、内臓脂肪と皮下脂肪の違いへの理解不足、そして適切な専門家のサポートの欠如が挙げられます。健康的な改善には、筋肉を維持しながら緩やかに減量すること、見た目の変化だけでなく内臓脂肪の減少に注目すること、そして医師や栄養士などの専門家と連携して科学的なアプローチを取ることが重要です。
都賀でお腹まわり(腹囲)が気になる方へ - お腹まわりが気になる方は早めの対策を
腹囲が基準値を超えている状態は、単なる見た目の問題ではありません。内臓脂肪の蓄積は、高血圧や糖尿病、脂質異常症といった生活習慣病を引き起こす重要なリスク因子となります。これらの疾患は自覚症状がほとんどないまま進行し、やがて心筋梗塞や脳卒中などの命に関わる合併症につながる可能性があります。そのため、腹囲を減らすことは健康寿命を延ばすうえで極めて重要です。なお、当院ではメタボリックシンドロームの総合的な管理を行っています。HbA1cによる血糖コントロールの評価、血圧測定、LDLコレステロールや中性脂肪などの脂質検査を通じて、あなたの代謝状態を詳しく把握します。また、検査結果に基づき、食事指導や運動療法のアドバイスを行い、必要に応じて薬物療法も提案します。「健康診断で少し指摘された」「最近お腹周りが気になってきた」という段階からの相談も歓迎しています。早期からの介入が、将来の重大な疾患を予防する最善の方法です。一人で悩まず、ぜひお気軽にご相談ください。
当日の順番予約はこちらから
2026.01.13
都賀でメタボが気になる方へ - 基準値や判定方法、予防ポイントを徹底解説
内科に関する記事です。
この記事では、「メタボリックシンドローム」について解説します。後半部分では、「メタボリックシンドロームを放置するリスク」について解説しておりますので、ぜひ最後までご覧ください。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
都賀でメタボが気になる方へ|そもそもメタボリックシンドロームとは?
都賀でメタボが気になる方へ|メタボ判定に使われる基準値とは?
都賀でメタボが気になる方へ|健康診断の結果はこう読み取る
都賀でメタボが気になる方へ|メタボの何が怖い?放置するリスクとは?
都賀でメタボが気になる方へ|内臓脂肪を減らすには?予防と改善の基本
メタボが不安な方は都賀の当院にご相談ください
都賀でメタボが気になる方へ|そもそもメタボリックシンドロームとは?
まずは、メタボリックシンドロームの正体と「なぜ早期発見が重要なのか」について詳しく解説していきます。
メタボリックシンドロームとは?
メタボリックシンドロームとは、内臓脂肪型肥満に加えて、高血糖・高血圧・脂質異常のうち2つ以上を合併している状態を指します。内臓脂肪が蓄積すると「インスリン抵抗性」が生じ、血糖値や血圧、脂質代謝に悪影響を及ぼします。そのため、メタボリックシンドロームは放置してはいけません。なお、診断基準としては、腹囲が男性85cm以上、女性90cm以上であることが必須条件であり、これに血圧・血糖値・脂質のいずれかの異常が2項目以上重なることで判定されます。この状態の特徴は、初期段階では自覚症状がほとんどないという点です。痛みや不快感がないため放置されがちですが、体内では確実に動脈硬化が進行しています。だからこそ、定期的な健康診断による早期発見が極めて重要です。血液検査や腹囲測定といった簡単な検査で確認できますので、年に一度の健診を必ず受けるようにしてください。
糖尿病・高血圧・脂質異常症など複数の病気に繋がります
メタボリックシンドロームの最も深刻な問題は、複数の病気が同時進行で悪化していくという点にあります。内臓脂肪から分泌される様々な物質が、血糖調節機能を低下させて2型糖尿病を引き起こし、血管を収縮させて高血圧を招き、さらに脂質代謝を乱して脂質異常症を発症させます。これらの病気が単独で存在するよりも、複数が重なることで動脈硬化の進行速度が格段に速まります。その結果、心筋梗塞や脳梗塞といった命に関わる重大な疾患のリスクが、通常の数倍から数十倍にまで跳ね上がるのです。また、腎臓病や認知症のリスクも高まることが知られています。つまり、メタボリックシンドロームは単なる検査値の異常ではなく、将来の生命予後を左右する重要な健康状態なのです。なお、糖尿病については「糖尿病の初期症状が出た方はいつでも当院にご相談ください」や「千葉市都賀で糖尿病の定期検査を受けたい方へ」をご覧ください。
メタボリックシンドロームは、内臓脂肪の蓄積を基盤として、高血糖、高血圧、脂質異常が重なり合う状態です。初期には自覚症状がないため軽視されがちですが、放置すれば心筋梗塞や脳梗塞など生命を脅かす病気へと直結します。重要なのは、健康診断での早期発見と、生活習慣の改善による予防です。食事内容の見直し、適度な運動習慣の確立、禁煙など、日々の生活を少しずつ変えていくことで、メタボリックシンドロームは改善可能です。将来の健康を守るために、今日から一歩を踏み出してください。
都賀でメタボが気になる方へ|メタボ判定に使われる基準値とは?
メタボリックシンドロームかどうかを判定するには、明確な基準値が設けられています。ここでは、メタボ判定に使われる具体的な基準値と、その意味について分かりやすく解説します。
ウエスト周囲径:男性85cm以上/女性90cm以上が目安
メタボリックシンドロームの判定において、最も基本となるのがウエスト周囲径の測定です。男性では85cm以上、女性では90cm以上が内臓脂肪蓄積の目安とされています。この数値は単なる見た目の問題ではなく、内臓脂肪の量を反映する重要な指標です。測定位置はおへその高さで水平に測ります。具体的には、朝食前の空腹時に、息を自然に吐いた状態で測定するのが正確です。また、皮下脂肪ではなく内臓脂肪が問題となるため、体重が標準範囲内でもウエスト周囲径が基準を超えている場合は注意が必要です。さらに、内臓脂肪は代謝異常を引き起こすさまざまな物質を分泌するため、この基準値を超えることがメタボリックシンドロームの入り口となります。定期的に自分のウエスト周囲径を測定し、変化を把握しておくことが予防の第一歩です。
メタボと判定について
ウエスト周囲径が基準値以上であることに加えて、以下の3つの項目のうち2つ以上が該当するとメタボリックシンドロームと判定されます。
・中性脂肪150mg/dL以上、またはHDLコレステロール40mg/dL未満
・収縮期血圧130mmHg以上、または拡張期血圧85mmHg以上
・空腹時血糖値110mg/dL以上
まず脂質の基準では、中性脂肪が150mg/dL以上、またはHDLコレステロール(善玉コレステロール)が40mg/dL未満のいずれかに該当する場合です。また、中性脂肪の上昇やHDLコレステロールの低下は、動脈硬化を促進する脂質異常の状態を示しています。さらに、血圧については、収縮期血圧が130mmHg以上、または拡張期血圧が85mmHg以上の場合が該当します。これは高血圧の一歩手前の段階から注意が必要であることを意味しています。なお、空腹時血糖値は110mg/dL以上が基準となります。これは糖尿病と診断される126mg/dL未満でも、すでに血糖調節機能に問題が生じ始めている状態です。これらの項目が複数重なることで、将来の心血管疾患リスクが大幅に高まるのです。
一部は「メタボ予備群」ともされ早期対応がカギ
ウエスト周囲径が基準値以上で、血圧・血糖値・脂質のいずれか1つだけが該当する場合は「メタボ予備群」と呼ばれます。メタボ予備群は、まだメタボリックシンドロームには至っていませんが、このまま放置すれば高い確率で本格的なメタボリックシンドロームへと進行していくため注意が必要です。なお、予備群の段階は実は最も重要な介入のタイミングです。この時期に生活習慣を改善すれば、メタボリックシンドロームへの進行を防ぐだけでなく、すでに異常がみられる項目も正常範囲に戻せる可能性が高くなります。具体的には、食事量の適正化、運動習慣の確立、十分な睡眠の確保などが効果的です。予備群と判定されたら、それを警告として受け止め、すぐに行動を起こすことが将来の健康を守る鍵となります。
メタボリックシンドロームの判定には、ウエスト周囲径と血圧、血糖値、脂質の基準値が用いられます。男性85cm以上、女性90cm以上のウエスト周囲径に加え、3つの代謝項目のうち2つ以上が基準を超えるとメタボと判定されます。1つだけ該当する場合は予備群とされ、この段階での早期対応が極めて重要です。健康診断の結果を単なる数値として見過ごさず、自分の体の状態を示すサインとして真剣に受け止めてください。
都賀でメタボが気になる方へ|健康診断の結果はこう読み取る
ここでは、メタボリックシンドロームに関連する項目に焦点を当て、結果の正しい読み取り方を解説します。
ウエスト・血圧・血糖値・脂質の4項目に注目
健康診断の結果表には多くの検査項目が並んでいますが、メタボリックシンドロームの観点からは、特に4つの項目に注目する必要があります。それがウエスト周囲径、血圧、血糖値、脂質です。まずウエスト周囲径は、内臓脂肪の蓄積状態を示す最も基本的な指標です。次に血圧は、心臓や血管への負担を表しています。空腹時血糖値やHbA1cは、糖代謝の状態を反映し、糖尿病リスクを示します。そして中性脂肪とHDLコレステロールは、脂質代謝の異常を表す指標です。これらの項目が基準値を超えていないか、昨年の結果と比べて悪化していないかを確認することが重要です。なお、仮に基準値内であっても、年々数値が上昇傾向にある場合は要注意です。体は徐々に変化していきますので、単年の結果だけでなく、経年変化も併せて見ることで、より正確に自分の健康状態を把握できます。
メタボ予備群は健康への赤信号が点滅し始めている状態
健康診断の結果表に「メタボ予備群」と記載されていても、深刻に受け止めない方が多いのが現状です。予備群という言葉が持つ「まだ大丈夫」というニュアンスが、対応を先延ばしにさせてしまうのかもしれません。しかし、これは大きな誤解です。メタボ予備群は、すでに健康への赤信号が点滅し始めている状態なのです。何も対策を講じなければ、高い確率で本格的なメタボリックシンドロームへと進行し、さらには重篤な病気へとつながっていきます。検診結果に予備群の表示があったら、それは「今なら間に合う」という体からの最後の警告だと理解してください。なお、自分の結果を家族や信頼できる人と共有し、一緒に対策を考えることも有効です。一人で抱え込まず、周囲のサポートを得ながら具体的な生活改善のプランを立ててください。放置は最も避けるべき選択肢です。
専門医での再検査や生活指導が望ましい
健康診断で異常値が見つかった場合、あるいはメタボ予備群と判定された場合は、必ず医療機関を受診することをお勧めします。健康診断はあくまでスクリーニング検査であり、詳細な状態を把握するためには専門医による再検査が必要です。内科や代謝内科を受診すれば、より詳しい検査を通じて現在の体の状態を正確に評価してもらえます。また、個々の生活習慣や体質に合わせた具体的な改善指導を受けることができます。食事の内容や量、運動の種類や強度、睡眠時間など、何をどのように変えればよいのか、専門家の視点から得られるアドバイスは非常に有益です。さらに、必要に応じて管理栄養士による栄養指導や、運動療法の専門家による運動指導を受けることも可能です。自己流での改善には限界がありますので、専門家の力を借りながら、確実に健康状態を改善していくことが大切です。
都賀でメタボが気になる方へ|メタボの何が怖い?放置するリスクとは?
メタボリックシンドロームと診断されても、日常生活に支障がないため、つい放置してしまう方が少なくありません。しかし、その油断が取り返しのつかない結果を招くことがあります。ここでは、メタボリックシンドロームを放置することで生じる「深刻なリスク」について解説します。
放置すると動脈硬化が進行し、心筋梗塞・脳梗塞などのリスクが増大
メタボリックシンドロームを放置する最大のリスクは、動脈硬化の急速な進行です。内臓脂肪から分泌される炎症性物質が血管の内壁を傷つけ、そこにコレステロールが沈着することで血管が徐々に硬く狭くなっていきます(高血圧や高血糖、脂質異常が重なることで、この過程は加速度的に進行します)。動脈硬化が進むと、心臓の血管が詰まる心筋梗塞や、脳の血管が詰まる脳梗塞のリスクが劇的に高まります。研究によれば、メタボリックシンドロームの人は、そうでない人と比べて心筋梗塞のリスクが約3倍、脳卒中のリスクが約2倍になると報告されています。これらの疾患は突然発症し、命を奪ったり、重い後遺症を残したりする可能性が高い病気です。特に働き盛りの年代で発症すると、本人だけでなく家族の生活にも大きな影響を及ぼします。
糖尿病や高血圧など合併症の発症率が急増
メタボリックシンドロームを放置すると、糖尿病や高血圧といった慢性疾患の発症率が急激に上昇します。具体的には、内臓脂肪の蓄積によってインスリンの効きが悪くなり、膵臓が過剰に働き続けた結果、やがて疲弊して2型糖尿病を発症します。糖尿病は一度発症すると完治が難しく、生涯にわたる治療が必要となります。さらに糖尿病が進行すると、網膜症による失明、腎症による人工透析、神経障害による足の壊疽といった深刻な合併症が現れます。高血圧も同様に、放置すれば心不全や腎不全のリスクを高めます。これらの合併症は、日常生活の質を著しく低下させ、医療費の負担も増大させます。メタボリックシンドロームの段階で適切に対処すれば、これらの病気の多くは予防可能です。しかし放置することで、不可逆的な臓器障害へと進んでしまうのです。
「自覚症状がないから大丈夫」が一番危険
メタボリックシンドロームの最も恐ろしい点は、進行していても自覚症状がほとんどないことです。痛みもなく、日常生活に不便も感じないため、多くの人が「まだ大丈夫」と考えてしまいます。しかし、これこそが最も危険な思い込みなのです。体の中では確実に異常が進行しています。血管は少しずつ傷つき、膵臓や腎臓といった臓器には負担がかかり続けています。そのため、自覚症状が出る頃には、すでに深刻な病気が発症していたり、臓器に取り返しのつかないダメージが蓄積していたりすることも珍しくありません。実際、心筋梗塞や脳梗塞は前触れなく突然発症することも多いのです。だからこそ、症状がないうちから予防と対策を始めることが重要です。小さな生活習慣の見直しが、将来の大きな病気を防ぐ最善の一歩となります。
メタボリックシンドロームを放置すると、動脈硬化が進行し、心筋梗塞や脳梗塞といった命に関わる病気のリスクが数倍に跳ね上がります。また、糖尿病や高血圧などの慢性疾患の発症率も急増し、さらなる合併症へとつながります。最も危険なのは、自覚症状がないために軽視してしまうことです。症状がない今こそが、対策を始める最適なタイミングなのです。健康診断で異常を指摘されたら、それを体からの警告として真剣に受け止め、すぐに行動を起こしてください。
都賀でメタボが気になる方へ|内臓脂肪を減らすには?予防と改善の基本
メタボリックシンドロームの改善には、内臓脂肪を減らすことが最も重要です。ここでは、内臓脂肪の減らし方と「メタボ予防・改善の基本」について解説します。
食事のポイント:高脂肪・高糖質を避け、野菜中心に
内臓脂肪を減らすための最も効果的な方法は、食事内容の見直しです。まず控えるべきは、高脂肪・高糖質の食品です。揚げ物、脂身の多い肉、バター、マヨネーズなどの高脂肪食品は、内臓脂肪として蓄積されやすい性質があります。また、白米、パン、麺類、砂糖を多く含む菓子類などの高糖質食品も、血糖値を急上昇させ、余剰エネルギーが脂肪として蓄えられる原因となります。一方で積極的に摂りたいのが野菜です。野菜に含まれる食物繊維は、糖の吸収を緩やかにし、血糖値の急上昇を防ぎます。また、食事の最初に野菜を食べることで、満腹感も得られやすくなります。なお、食事の量も重要です。腹八分目を心がけ、ゆっくりよく噛んで食べることで、適切な量で満足感を得ることができます。極端な制限は続かないため、バランスの取れた食事を無理なく続けることが成功の秘訣です。
運動のポイント:有酸素運動(ウォーキングなど)を無理なく継続
内臓脂肪を効果的に燃焼させるには、有酸素運動が最適です。ウォーキング、ジョギング、水泳、サイクリングなど、呼吸をしながら続けられる運動が有酸素運動に該当します。中でもウォーキングは、特別な器具や場所が不要で、誰でもすぐに始められる最も手軽な運動です。なお、効果を得るためには、1回30分以上、できれば週に150分以上の運動を目標にしてください。ただし、これまで運動習慣がなかった方が、いきなり激しい運動を始めるのは危険です。まずは1日10分のウォーキングから始め、徐々に時間を延ばしていくことをお勧めします。通勤時に一駅分歩く、エレベーターの代わりに階段を使うなど、日常生活の中に運動を取り入れる工夫も有効です。重要なのは、無理をせず継続することです。激しい運動を短期間頑張るよりも、適度な運動を長く続ける方が、内臓脂肪の減少には効果的なのです。
睡眠・ストレスもホルモンや食欲に関係あり
見落とされがちですが、睡眠とストレスも内臓脂肪の蓄積に大きく関与しています。睡眠不足になると、食欲を増進させるホルモンであるグレリンが増加し、逆に満腹感を与えるレプチンが減少します。その結果、過食傾向になり、特に高カロリーな食品を求めるようになるのです。また、睡眠不足は代謝を低下させ、脂肪が燃焼しにくい体質を作ります。ストレスも同様に、コルチゾールというホルモンの分泌を増やし、内臓脂肪の蓄積を促進します。さらに、ストレスによる過食も問題です。仕事や人間関係のストレスを食べることで解消しようとすると、悪循環に陥ります。なお、理想的な睡眠時間は7〜8時間です。規則正しい生活リズムを保ち、就寝前のスマートフォンやパソコンの使用を控えることで、質の良い睡眠が得られます。また、ストレス対策としては、趣味の時間を持つ、適度な運動をする、人と話すなど、自分に合った方法を見つけることが大切です。
メタボが不安な方は都賀の当院にご相談ください
メタボリックシンドロームは、決して恐れるだけの病気ではありません。早期に発見し、適切な対応を取れば、確実に改善できる状態なのです。例えば、食事内容の見直し、適度な運動習慣の確立、十分な睡眠とストレス管理といった生活習慣の改善によって、内臓脂肪は着実に減少し、血圧や血糖値、脂質の数値も正常範囲へと戻っていきます。したがって、健康診断でメタボリックシンドロームやメタボ予備群と判定された方、あるいは検査値に不安を感じている方は、ぜひ一度当院にご相談ください。当院では、HbA1c測定による詳細な血糖コントロールの評価、血圧測定、脂質の詳しいチェックなど、メタボリックシンドロームに関する総合的な検査と評価が可能です。検査結果に基づいて、あなたの生活習慣や体質に合わせた具体的な改善プランをご提案いたします。また、必要に応じて栄養指導や運動療法のアドバイスも行っております。上記で説明したとおり、メタボリックシンドロームは自覚症状がなくても、体の中では確実に変化が起きています。今日が、将来の健康を守るための最良のスタートラインです。どんな些細なことでも構いません。気になることがあれば、お気軽に当院へお越しください。
当日の順番予約はこちらから
2026.01.13
千葉市都賀周辺で糖尿病の初診を検討されている方へ|診察の流れ・検査内容・注意点を解説
糖尿病・代謝内科に関する記事です。
この記事では、糖尿病の初診の流れや検査内容を、都賀エリアの内科医の視点から分かりやすく解説します。健康診断で「血糖値が高い」と言われた方、もしくは「のどの渇き」や「目のかすみ」といった症状がある場合は、放置せず早めに受診することが重要です。糖尿病は自覚症状が現れにくい疾患であるため、定期的な検査による早期発見が極めて重要です。早期に発見し、適切な管理を行うことが、合併症の予防や健康維持につながります。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
千葉市都賀周辺で糖尿病の初診を検討されている方へ|初診で何をするの?
千葉市都賀周辺で糖尿病の初診を検討されている方へ|どんな症状があれば受診すべき?
千葉市都賀周辺で糖尿病の初診を検討されている方へ|初診時の注意点とは?
千葉市都賀周辺で糖尿病の初診を検討されている方へ|診断後の過ごし方
千葉市都賀周辺で糖尿病の初診を受けたい方は板谷内科クリニックへ
千葉市都賀周辺で糖尿病の初診を検討されている方へ|初診で何をするの?
糖尿病が疑われる場合や健康診断で異常値が見つかった際、医療機関で診察を受けることになります。初診では、現在の健康状態を正確に把握し、適切な診断と治療方針を決定するための重要な検査や評価が行われます。ここでは、糖尿病の初診で一般的に実施される内容について解説いたします。
問診(症状・生活習慣・家族歴・体調)
まずは問診を行います。問診では、糖尿病特有の症状である多飲、多尿、体重減少、疲労感の有無について確認します。また、食事内容や摂取時間、運動習慣、喫煙・飲酒歴、睡眠パターンなどの生活習慣を詳しく聞き取ります。さらに、家族歴も重要となりますので、両親や兄弟姉妹に糖尿病の方がいるかを確認します。加えて、現在服用中の薬剤、過去の病歴、妊娠歴(女性の場合)、ストレスの状況なども聞き取ります。これらの情報は糖尿病の診断や重症度の把握、適切な治療方針を立てる上で不可欠です。
血液検査(血糖値・HbA1c)・尿検査(尿糖・尿タンパク・尿泡)
血液検査と尿検査は、糖尿病診断の核となる検査です。血液検査では空腹時血糖値や随時血糖値を測定し、過去1~2ヵ月の血糖コントロール状態を示すHbA1c(ヘモグロビンエーワンシー)を調べます(必要に応じて75g経口ブドウ糖負荷試験を実施する場合もあります)。一方、尿検査では尿糖の有無を確認し、腎機能の状態を評価するために尿タンパクや尿アルブミンを測定します。これらの検査結果により、糖尿病の診断基準に該当するかどうか、また糖尿病性腎症などの合併症の有無を評価します。
血圧・体重・身長・BMIなどの基本測定
血圧測定は糖尿病患者に多い高血圧の評価のために重要です。体重と身長からBMI(体格指数)を算出し、肥満度を評価します(BMI25以上の場合は肥満と判定され、2型糖尿病のリスク因子として治療方針に影響します)。また、腹囲測定も行い、内臓脂肪の蓄積状況を把握します。これらの数値は糖尿病の合併症リスク評価や治療目標設定の参考となります。なお、定期的な測定により治療効果の判定にも活用されるため、初診時の正確な測定が重要です。脈拍や体温なども併せて測定し、全身状態を評価します。
結果に応じて糖尿病の診断や予備群(境界型)の判断
検査結果をもとに糖尿病の診断を行います。空腹時血糖値126mg/dl以上、随時血糖値200mg/dl以上、HbA1c6.5%以上のいずれかに該当する場合、糖尿病と診断されます。そして数値が正常値と糖尿病の間にある場合は、糖尿病予備群(境界型糖尿病)と判定します。なお、1型糖尿病が疑われる場合は、抗GAD抗体などの自己抗体検査を追加することもあります。また、診断が確定した場合は、患者に病状を丁寧に説明し、今後の治療方針について話し合います。詳しくは「糖尿病予備群(境界型糖尿病)の症状や対策について解説」をご覧ください。
糖尿病の初診では、問診から始まり血液・尿検査、基本測定を経て総合的な診断を行います。これらの検査結果により、糖尿病の確定診断や予備群の判定を行い、個々の患者に最適な治療方針を決定します。糖尿病は早期発見・早期治療により、合併症の予防と生活の質の維持が可能になるため、初診での正確な評価が極めて重要です。
千葉市都賀周辺で糖尿病の初診を検討されている方へ|どんな症状があれば受診すべき?
糖尿病は初期段階では自覚症状が少ないため、気づかないうちに進行することが多い疾患です。しかし、血糖値が高い状態が続くと様々な症状が現れてきます。これらの症状を早期に発見し、適切なタイミングで医療機関を受診することで、重篤な合併症を予防できます。ここでは、糖尿病で見られる典型的な症状について詳しく解説します。
糖尿病の主な症状
糖尿病では血糖値の上昇により、体の様々な部位に症状が現れます。これらの症状を見逃さず、早期発見につなげることが重要です。糖尿病の主な症状は次の通りです。
・喉の渇き
・頻尿、尿が泡立つ
・だるさ
・空腹感
・体重減少
・足のしびれやかゆみ
・目のかすみ
・皮膚トラブル(乾燥・赤い斑点)
・爪の変化
・足に見られる症状
・眠気
・手足の冷感
・傷の治りにくさ
・口の乾燥
・集中力の低下
・めまい
これらの症状が一つでも当てはまる場合は、早めに医療機関を受診することをお勧めします。特に複数の症状が同時に現れている場合は、糖尿病の可能性が高いため、速やかな検査が必要です。なお、糖尿病の主な症状については「糖尿病患者の足にみられる症状について」や「糖尿病初期症状による爪の変化|色や形の特徴や予防策を解説」、もしくは「尿が泡立つ原因は糖尿病?初期症状や他の病気との違い、受診タイミングを解説」や「【専門医監修】空腹時の眠気と糖尿病の関係について」や「糖尿病による目の症状」をご覧ください。
女性特有の症状に注意
女性の糖尿病患者には、性別特有の症状が現れることがあります。例えば、膣カンジダ症の頻発は代表的な症状で、高血糖により免疫機能が低下し、カンジダ菌が増殖しやすくなります。また、月経不順や無月経が見られることもあり、血糖コントロールの不良がホルモンバランスに影響を与えることがあります。なお、妊娠中の糖尿病(妊娠糖尿病)は母体と胎児の両方に影響を及ぼすため、妊娠前からの血糖管理が重要です。特に更年期前後は女性ホルモンの変化によって血糖コントロールが難しくなることがあります。そのため、こうした症状に気づいた際には、婦人科と内科が連携した治療を受けることが重要です。なお、「糖尿病の初期症状|女性特有の糖尿病の初期症状や予防法について解説」では、より詳しく解説しています。
子どもの糖尿病にも注意
小児の糖尿病、特に1型糖尿病では急激に症状が現れることが特徴です。急激な体重減少、異常な喉の渇き、頻尿が主な初期症状です。また、学校での集中力低下、イライラしやすさ、夜尿症の再発なども見られます。さらに、風邪のような症状から始まることもあり、発熱、嘔吐、腹痛を伴う場合があります。なお、特に注意すべきは、意識レベルの低下や呼吸困難で、これらは糖尿病性ケトアシドーシスという緊急事態の可能性があります。子どもは症状を正確に伝えられないことが多いため、保護者が日頃から体調の変化を注意深く観察することが重要です。気になる症状があれば、迷わず小児科を受診してください。「小児糖尿病の子供にみられる症状と治療法について」では、より詳しく解説しています。
糖尿病の症状は多岐にわたり、個人差も大きいのが特徴です。初期段階では軽微な症状から始まり、徐々に進行していくため、日常的な体調の変化に注意を払うことが重要です。特に家族歴がある方や生活習慣に不安がある方は、定期的な健康診断を受け、症状の有無に関わらず血糖値の確認を行ってください。早期発見と適切な治療により、健康な生活を維持できます。
千葉市都賀周辺で糖尿病の初診を検討されている方へ|初診時の注意点とは?
糖尿病の初診は、今後の治療方針を決定する重要な機会です。ここでは、糖尿病の初診を受ける際に知っておくべき注意点について解説いたします。
正確な情報提供
初診では、医師が患者の状態を把握するための情報が限られているため、問診と検査結果の精度が診断の鍵となります。そのため、問診では症状の発症時期、程度、変化について具体的に伝えることが重要です。例えば、医師からの質問に対しては曖昧な表現ではなく「3か月前から」「1日に10回以上」など具体的な数値で症状を説明してください。また、生活習慣についても正直に答えることが大切で、食事内容、運動頻度、ストレスの状況、睡眠時間などを詳細に伝えます。さらに、検査においても指示された条件を正確に守ることで、信頼性の高いデータが得られます。医師は限られた情報をもとに最適な診断を下すため、患者からの正確な情報提供が診断精度の向上に直結します。
初診をスムーズにするための事前準備
初診をスムーズに進めるためには事前準備が重要です。過去数年間の健康診断結果、人間ドック、血液検査の結果があれば必ず持参してください(血糖値やHbA1cの推移を確認できれば、糖尿病の進行度や発症時期の推定に役立ちます)。また、症状については「いつから、どのような症状が」「どの程度の頻度で現れるか」をメモに書いておくことをお勧めします。さらに、家族歴、既往歴、現在服用中の薬剤名と用量、アレルギーの有無などもリストアップしておくことをお勧めします。なお、日頃の食事内容や運動習慣、仕事の内容やストレス要因についてもメモしておくと、医師との対話がより有意義になります。詳しくは「千葉市都賀で糖尿病の定期検査を受けたい方へ|検査の流れや重要性、メリットを解説」を御覧ください。
血液検査で正しい結果を得るための注意事項
血液検査の精度を保つためには、事前の準備が不可欠です。例えば、空腹時血糖値の測定では10時間以上の絶食が必要となるため、水以外の摂取は避ける必要があります。また、HbA1cは食事の影響を受けにくい検査ですが、極度の脱水状態や貧血があると数値に影響することがあります。さらに、飲酒は肝臓での糖の代謝に影響を与えるため、検査前日からの禁酒が推奨されます。なお、服薬中の薬剤も血糖値に影響する可能性があるため、医師の指示に従って調整することがあります(ステロイド薬、利尿薬、一部の降圧薬などは血糖値を上昇させる可能性があります)。検査前の注意事項は医療機関によって異なる場合があるため、予約時に確認し、指示を正確に守ることが重要です。
初診での治療理解と情報共有の重要性
糖尿病は長期間にわたる治療が必要な疾患であるため、初診での情報共有と治療方針の理解が極めて重要です。医師からの説明に対して積極的に質問し、疑問点を解消してください。具体的には、治療目標、食事療法の具体的な内容、運動療法の方法、薬物療法の必要性とタイミング、合併症のリスクと予防法などについて確認することをお勧めします。また、日常生活での注意点、定期検査の頻度、緊急時の対応方法についても確認が必要です。糖尿病治療は患者自身の理解と協力が不可欠であり、医師と患者の信頼関係が治療成功の鍵となります。遠慮せずに不安や疑問を伝え、納得できるまで説明を求める姿勢が大切です。
糖尿病の初診では、正確な診断と適切な治療方針決定のために患者の積極的な準備と参加が重要です。過去の検査結果や症状のメモを準備し、検査前の注意事項を守り、疑問点は遠慮なく質問することで、より良い治療開始につながります。初診は長期治療の出発点となるため、医師との信頼関係を築く大切な機会として臨んでください。なお、血糖自己測定については「糖尿病 - 血糖自己測定(SMBG)の正しい方法とメリット、尿糖測定との違いについて」をご覧ください。
千葉市都賀周辺で糖尿病の初診を検討されている方へ|診断後の過ごし方
ここでは、糖尿病と診断された後の適切な過ごし方について解説いたします。
食事療法・運動療法を実施
糖尿病管理の基本は食事療法と運動療法です。以下では、それぞれの方法について詳しく解説します。
<食事療法>
食事療法は血糖値コントロールの基本となる最も重要な治療法です。まず、食事の回数と時間を規則正しくすることで、血糖値の急激な変動を防ぐことができます。食事の内容では、炭水化物の量と質に注意が必要で、白米や白パンよりも玄米や全粒粉パンを選ぶことで食後血糖値の上昇を緩やかにできます。また、食物繊維を多く含む野菜やきのこ類、海藻類を積極的に摂取することで、糖の吸収を遅らせる効果があります。なお、食事の順番も重要で、野菜から先に食べる「ベジファースト」により食後血糖値の急上昇を抑制できます。さらに、よく噛んでゆっくり食べることで満腹感を得やすくなり、食べ過ぎを防止できます。適切な摂取カロリーについては個人差があるため、管理栄養士との相談をお勧めします。
<運動療法>
運動療法は食事療法と並んで血糖値改善に効果的な治療法です。運動により筋肉がブドウ糖を消費するため、血糖値の低下が期待できます。特に有酸素運動は効果的で、ウォーキング、ジョギング、水泳、サイクリングなどを週に150分以上行うことが推奨されます。なお、運動強度は軽く汗をかく程度が適切で、無理をせず継続することが重要です。また、筋力トレーニングも筋肉量を増やし基礎代謝を向上させるため、血糖値改善に有効です。週に2~3回、主要な筋群を鍛える運動を行ってください。食後30分から2時間以内に運動することで、食後血糖値の上昇を効果的に抑制できます。ただし、糖尿病治療薬を使用している方は低血糖のリスクがあるため、運動前後の血糖値測定や補食の準備が必要です。運動を始める前には必ず医師に相談し、個人の体力や合併症に応じた運動プログラムを作成することが大切です。詳しくは「【糖尿病改善と予防】運動療法の効果や注意点について」をご覧ください。
必要に応じて薬物療法も実施(経口薬・インスリン)
薬物療法は食事療法や運動療法だけでは血糖値のコントロールが困難な場合に導入されます。現在使用される糖尿病治療薬は作用機序によって複数の種類に分類されます。例えば、メトホルミンは肝臓での糖産生を抑制し、インスリン感受性を改善する第一選択薬として広く使用されます。DPP-4阻害薬はインクレチンの作用を増強し、血糖値に応じてインスリン分泌を促進するため低血糖のリスクが少ない薬剤です。SGLT2阻害薬は腎臓での糖再吸収を阻害し、尿中への糖排泄を促進します(重度の糖尿病ではインスリン注射が必要になることもあります)。さらに、2023年には新しい注射薬「マンジャロ」が発売されました。マンジャロは注射薬ですがインスリンではなく、専門的には持続性GIP/GLP-1受容体作動薬に分類されており、週に1回の注射が推奨されています。加えて、持続性GLP-1受容体作動薬として広く使用されているオゼンピック®︎(持続性GLP-1受容体作動薬)もあります。オゼンピック®︎(持続性GLP-1受容体作動薬)は血糖値に応じてインスリン分泌を促進し、食欲を抑える作用もあるため体重管理にも有用です。こちらも週に1回の注射で使用されます。なお、薬物療法の開始や変更は必ず医師の指導のもとで行い、定期的な血液検査により効果と副作用をモニタリングすることが重要です。また、薬に頼るだけでなく、食事療法と運動療法の継続が治療効果を最大化するために不可欠です。「糖尿病治療法の一つ、インスリン療法を解説」では、より詳しく解説しています。
合併症予防のための定期検診
糖尿病の怖さは合併症にあるため、定期検診による早期発見と予防が極めて重要です。三大合併症である糖尿病性網膜症、糖尿病性腎症、糖尿病性神経障害の発症を防ぐため、眼科検診、腎機能検査、神経機能検査を定期的に受けてください。また、血管合併症として心筋梗塞や脳梗塞のリスクも高まるため、心電図、頸動脈エコー、動脈硬化の評価も必要です。さらに、HbA1cや血圧、コレステロール値や肝機能なども定期的に検査することをお勧めします。なお、足の観察も重要で、糖尿病性足病変の早期発見のために医療者による足のチェックを定期的に受けてください。これらの検診を怠ると、気づかないうちに合併症が進行する可能性があるため、必ず継続することが大切です。「糖尿病合併症の種類と予防方法」では、より詳しく解説しています。
糖尿病は管理する疾患
糖尿病は「治す」疾患ではなく「管理する」疾患であることを理解することが重要です。完治を目指すのではなく、血糖値を適切にコントロールし、合併症を予防しながら質の高い生活を送ることが治療の目標です。この視点の転換により、過度なストレスを感じることなく、長期的な視点で糖尿病と向き合えるようになります。したがって、日々の血糖値の変動に一喜一憂するのではなく、長期的な傾向を見ながら生活習慣を調整していくことが大切です。糖尿病があっても、仕事や趣味、旅行など、やりたいことを諦める必要はありません。適切な管理を行えば、糖尿病のない人とほぼ同様の生活を送ることができます。なお、「糖尿病スティグマの種類や具体例の解説」では、より詳しく解説しています。
千葉市都賀周辺で糖尿病の初診を受けたい方は板谷内科クリニックへ
糖尿病は自覚症状が現れにくい疾患であるため、定期的な検査による早期発見が極めて重要です。喉の渇き、頻尿、体重減少などの症状を感じた方はもちろん、家族歴がある方、肥満傾向の方、40歳以上の方は積極的にHbA1c検査を受けることをお勧めします。早期に発見できれば、食事療法や運動療法により病気の進行を抑制し、健康な生活を維持することが可能です。なお、当院ではHbA1c検査の即日対応を行っており、検査当日に結果をお伝えできるため、お忙しい方でも効率的に検査を受けていただけます。また、検査結果に基づいて個別の食事指導や運動プログラムの提案など、包括的な生活習慣改善サポートを提供しております。さらに、必要に応じて専門医療機関への紹介も迅速に行います。糖尿病のリスクが気になる方、健康診断で血糖値の異常を指摘された方は、ぜひお気軽に当院までご相談ください。
当日の順番予約はこちらから
2025.09.16
千葉市都賀周辺で糖尿病の即日検査を受けたい方へ|検査内容やメリット、検査前後の過ごし方を解説
糖尿病・代謝内科に関する記事です。
この記事では、HbA1c検査の内容や即日検査のメリット、さらに実際の検査の流れについてわかりやすく解説します。千葉市都賀周辺には、HbA1cを含む糖尿病関連検査を即日で受けられるクリニックがあります。そのため「糖尿病かもしれない」「HbA1cの数値が気になる」と感じている方は、ぜひ参考にしてください。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
千葉市都賀周辺で糖尿病の即日検査をご希望の方へ|HbA1c検査とは?
千葉市都賀周辺で糖尿病の即日検査をご希望の方へ|HbA1cを即日で知るメリットとは?
千葉市都賀周辺で糖尿病の即日検査をご希望の方へ|一般的なHbA1c検査の流れ
千葉市都賀周辺で糖尿病の即日検査をご希望の方へ|検査前後の過ごし方
千葉市都賀周辺で糖尿病の即日検査をご希望の方へ|血糖値を下げる方法
千葉市都賀周辺で糖尿病の即日検査を受けたい方は板谷内科クリニックへ
千葉市都賀周辺で糖尿病の即日検査をご希望の方へ|HbA1c検査とは?
HbA1c検査は、血液中のヘモグロビンA1cの濃度を測定する重要な検査です。従来の空腹時血糖値検査が検査時点の血糖値のみを示すのに対し、HbA1c検査は過去1〜2か月間の平均的な血糖コントロールを把握できるため、日常の食事や運動など生活習慣の影響を正確に評価できます。また、食事の影響を受けにくいため検査前の絶食も不要です。なお、赤血球中のヘモグロビンが血糖と結合してできるヘモグロビンA1cは、赤血球の寿命である約120日のうち直近1〜2か月間の血糖状態を反映します。基準値は5.6%未満が正常範囲とされ、5.6%以上6.5%未満は糖尿病予備群、6.5%以上では糖尿病が強く疑われます。また、糖尿病患者においてはHbA1c 7.0%未満を目標とした治療が推奨されています。そのため、定期的なHbA1c測定により治療効果を確認し、薬物療法や生活習慣指導の調整を行うことが重要です。
千葉市都賀周辺で糖尿病の即日検査をご希望の方へ|HbA1cを即日で知るメリットとは?
HbA1cの即日検査は、従来の検査システムと比較して多くのメリットをもたらします。最大の利点は、受診当日に結果を確認できることで、現在の血糖コントロール状況を即座に把握し、「今どうすべきか」という具体的な対応策をその場で決定できる点です。特に多忙な現代人にとって、検査結果を聞くために再度来院する必要がないことは大きな利点です。さらに、仕事や家庭の都合で頻繁に通院することが難しい方でも、1回の受診で検査から結果説明、治療方針の決定まで完結できるため、通院に対する負担が大幅に軽減されます。また、検査結果を受け、その場で医師と直接相談できるため、患者の不安を即座に解消できます。この即日検査により、血糖値の変化に応じた薬物調整や食事療法の見直し、運動療法の具体的な提案など、個々の状況に合わせたきめ細かな治療計画を迅速に立てることが可能となり、より効果的な糖尿病管理につながります。
千葉市都賀周辺で糖尿病の即日検査をご希望の方へ|一般的なHbA1c検査の流れ
ここでは、HbA1c検査を受ける際の一般的な流れについてご紹介します。検査全体の所要時間は約45~60分程度で、食事制限などの特別な準備は必要ありません。具体的な流れは次の通りです。
予約・来院
HbA1c検査を受ける際は、まず医療機関への予約または直接来院から始まります。多くのクリニックでは予約制を採用しており、電話やインターネットでの事前予約により、待ち時間を短縮してスムーズな受診が可能です。また、予約時には検査希望の旨をお伝えいただくと、適切な時間枠を確保できます(当日は保険証を忘れずにお持ちください)。なお、お薬手帳や過去の検査結果をお持ちの場合は、一緒にご持参いただくと診察がより効率的に進みます。
問診
受付が完了したあとは問診を行います。問診では現在の症状や体調、服用中の薬剤、過去の検査結果について詳しく確認します。特に糖尿病に関連する症状として、口の渇き、頻尿、体重減少、疲労感などの有無を聞き取ります。また、糖尿病の既往歴や家族歴、最近の食事や運動習慣、体重変化なども重要な情報として確認します。これらの情報は検査結果の正確な解釈や今後の治療方針決定において極めて重要な役割を果たすため、些細なことでも正確にお答えいただくことが大切です。
採血
問診のあとは採血を行います。HbA1c検査では、指先からの簡易採血または静脈からの採血のいずれかが用いられます。指先採血は痛みが少なく短時間で済むため、注射が苦手な方や小さなお子様にも適しています。一方、静脈採血はより正確な結果が得られ、同時に他の血液検査も実施できるメリットがあります(採血後は止血のため数分間圧迫していただきます)。なお、採血前に特別な準備は必要なく、食事制限も不要です。採血量も少量のため、身体への負担はほとんどありません。
結果が出るまで待機
採血が終わると、検査結果が出るまで約3~5分お待ちいただきます。この間は院内の待合室でお過ごしいただくか、近隣でお待ちいただくことも可能です。最新の検査機器を導入している医療機関では、より短時間で結果をご提供できる場合もあります(検査結果が出次第、スタッフよりお声がけいたします)。検査結果は数値として表示され、正常範囲や糖尿病の診断基準と比較して評価されます。この段階で基本的な判定は可能ですが、詳しい解釈や今後の対応については医師からの説明が必要となります。
医師による結果説明
検査結果が出揃うと、医師による詳しい説明を行います。HbA1cの数値が示す意味、現在の血糖コントロール状況、今後のリスクについて分かりやすく解説します。また、正常範囲であれば現在の生活習慣の継続をお勧めし、異常値が認められた場合は具体的な改善策を提案します。さらに、糖尿病予備群の場合には食事療法や運動療法の指導を行い、糖尿病と診断された場合には薬物療法の必要性も含めて治療方針を決定します。なお、結果説明の際には次回検査の時期や頻度についても相談し、継続的な健康管理のサポートを提供します。疑問や不安な点があれば、遠慮なくご質問ください。
HbA1c検査の一連の流れは、予約・来院から医師による結果説明まで約45~60分程度で完了します。ただし、即日検査への対応や正確な所要時間は「医療機関」や当日の状況によって異なる場合がありますので、受診前に電話やホームページでの確認をお勧めします。特に初回受診の場合や他の検査も同時に希望される場合は、さらに時間がかかることがありますので、余裕をもってお越しください。
千葉市都賀周辺で糖尿病の即日検査をご希望の方へ|検査前後の過ごし方
ここでは、HbA1c検査を受ける前後の過ごし方について解説します。適切な準備により、より正確な検査結果を得ることができ、検査後の生活改善にも役立てることができます。
検査前:飲食制限は基本不要
HbA1c検査の最大の特徴は、検査前の飲食制限が基本的に不要であることです。従来の空腹時血糖値検査では検査前8~12時間の絶食が必要でしたが、HbA1cは過去1~2か月間の平均血糖値を反映するため、検査当日の食事状況に左右されません。そのため、普段通りの食事を摂取していただいて構いません。むしろ、無理な食事制限や絶食により体調を崩すことの方が問題となる場合があります。朝食を抜くことで低血糖症状を起こしやすい方や、糖尿病の治療中で薬物療法を受けている方は、特に普段通りの食事リズムを保つことが重要です。ただし、同時に他の血液検査も実施する場合は、その検査項目に応じて食事制限が必要になることがありますので、事前に医療機関にご確認ください。
検査後:結果に応じた今後の対応
検査結果が判明した後は、HbA1cの数値に応じて今後の対応が決定されます。正常範囲内であれば現在の生活習慣の継続をお勧めしますが、予防的な観点から年1回程度の定期検査もお勧めします。また、糖尿病予備群と判定された場合は、食事療法や運動療法による生活習慣の改善が必要となるため、具体的な指導を行います。加えて、3~6か月後の再検査により改善状況を確認します。なお、糖尿病の診断基準を満たす場合は、追加の精密検査として75g経口ブドウ糖負荷試験や随時血糖値測定を実施することがあります。さらに、薬物療法の導入が必要と判断された場合は、患者の病状や生活スタイルに応じて最適な治療薬を選択し、定期的なフォローアップを計画します。
検査前後の注意点
検査をより効果的に活用するため、いくつかの注意点があります。まず服薬中の方は必ずお薬手帳をご持参ください。特に糖尿病治療薬、血圧降下薬、コレステロール治療薬などは検査結果の解釈に重要な情報となります。また、検査前に最近の生活習慣について簡単にメモしておくと、診察時の説明がスムーズに進みます。具体的には、食事の内容や回数、間食の頻度、運動習慣、体重の変化、ストレスの状況などを記録しておいてください。なお、最近風邪や感染症にかかった場合、妊娠の可能性がある場合、貧血の治療を受けている場合なども、HbA1cの値に影響を与える可能性があるため、必ず医師にお伝えください。これらの情報により、より正確な診断と適切な治療方針の決定が可能となります。
千葉市都賀周辺で糖尿病の即日検査をご希望の方へ|血糖値を下げる方法
血糖値の管理は糖尿病の予防や治療において非常に重要です。ここでは、効果的かつ安全に血糖値を下げる方法について、食事療法、運動療法、薬物療法の観点から解説します。
食事療法
食事療法は血糖値コントロールの基本となる最も重要な治療法です。まず、食事の回数と時間を規則正しくすることで、血糖値の急激な変動を防ぐことができます。食事の内容では、炭水化物の量と質に注意が必要で、白米や白パンよりも玄米や全粒粉パンを選ぶことで食後血糖値の上昇を緩やかにできます。また、食物繊維を多く含む野菜やきのこ類、海藻類を積極的に摂取することで、糖の吸収を遅らせる効果があります。なお、食事の順番も重要で、野菜から先に食べる「ベジファースト」により食後血糖値の急上昇を抑制できます。さらに、よく噛んでゆっくり食べることで満腹感を得やすくなり、食べ過ぎを防止できます。適切な摂取カロリーについては個人差があるため、管理栄養士との相談をお勧めします。「食後の血糖値のピークと血糖値上昇を抑える方法」や「血糖値を下げるのに効果的な食べ物を紹介」、もしくは「糖尿病患者必見!スローカロリーで血糖値コントロールを改善する方法」や「糖尿病患者のための間食ガイド:血糖値をコントロールしながら楽しむ方法」や「血糖値スパイクとは?眠気・頭痛・治らない原因と対策」では、より詳しく解説しています。
運動療法
運動療法は食事療法と並んで血糖値改善に効果的な治療法です。運動により筋肉がブドウ糖を消費するため、血糖値の低下が期待できます。特に有酸素運動は効果的で、ウォーキング、ジョギング、水泳、サイクリングなどを週に150分以上行うことが推奨されます。なお、運動強度は軽く汗をかく程度が適切で、無理をせず継続することが重要です。また、筋力トレーニングも筋肉量を増やし基礎代謝を向上させるため、血糖値改善に有効です。週に2~3回、主要な筋群を鍛える運動を行ってください。食後30分から2時間以内に運動することで、食後血糖値の上昇を効果的に抑制できます。ただし、糖尿病治療薬を使用している方は低血糖のリスクがあるため、運動前後の血糖値測定や補食の準備が必要です。運動を始める前には必ず医師に相談し、個人の体力や合併症に応じた運動プログラムを作成することが大切です。なお、「食後の血糖値を下げる運動方法とコツ」では、より詳しく解説しています。
薬物療法
薬物療法は食事療法や運動療法だけでは血糖値のコントロールが困難な場合に導入されます。現在使用される糖尿病治療薬は作用機序によって複数の種類に分類されます。メトホルミンは肝臓での糖産生を抑制し、インスリン感受性を改善する第一選択薬として広く使用されます。DPP-4阻害薬はインクレチンの作用を増強し、血糖値に応じてインスリン分泌を促進するため低血糖のリスクが少ない薬剤です。SGLT2阻害薬は腎臓での糖再吸収を阻害し、尿中への糖排泄を促進します(重度の糖尿病ではインスリン注射が必要になることもあります)。なお、薬物療法の開始や変更は必ず医師の指導のもとで行い、定期的な血液検査により効果と副作用をモニタリングすることが重要です。また、薬に頼るだけでなく、食事療法と運動療法の継続が治療効果を最大化するために不可欠です。
血糖値を効果的に下げるためには、食事療法、運動療法、必要に応じた薬物療法を組み合わせた包括的なアプローチが重要です。規則正しい食生活と適度な運動習慣を身につけることで、多くの場合血糖値の改善が期待できます。ただし、個人の病状により適切な治療法は異なるため、必ず医師と相談のうえで治療計画を立てることが大切です。
千葉市都賀周辺で糖尿病の即日検査を受けたい方は板谷内科クリニックへ
糖尿病は自覚症状が現れにくい疾患であるため、定期的な検査による早期発見が極めて重要です。喉の渇き、頻尿、体重減少などの症状を感じた方はもちろん、家族歴がある方、肥満傾向の方、40歳以上の方は積極的にHbA1c検査を受けることをお勧めします。早期に発見できれば、食事療法や運動療法により病気の進行を抑制し、健康な生活を維持することが可能です。なお、当院ではHbA1c検査の即日対応を行っており、検査当日に結果をお伝えできるため、お忙しい方でも効率的に検査を受けていただけます。また、検査結果に基づいて個別の食事指導や運動プログラムの提案など、包括的な生活習慣改善サポートを提供しております。さらに、必要に応じて専門医療機関への紹介も迅速に行います。糖尿病のリスクが気になる方、健康診断で血糖値の異常を指摘された方は、ぜひお気軽に当院までご相談ください。
当日の順番予約はこちらから
2025.09.16
千葉市都賀周辺で糖尿病の家族を支える方へ|日常生活でできるサポート・受診の付き添い・注意点を解説
糖尿病・代謝内科に関する記事です。
この記事では、千葉市都賀周辺で糖尿病患者を身近で支える家族に向けて「日常生活で気をつけること」や「受診時の付き添いポイント」などを分かりやすく解説します。ご家族が糖尿病と診断され、「どう支えればいいの?」「どんな生活を送らせたらいいの?」と不安を感じている方は、ぜひ最後までご覧ください。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
千葉市都賀周辺で糖尿病の家族を支える方へ|糖尿病の基本と初期症状
千葉市都賀周辺で糖尿病の家族を支える方へ|日常生活で家族ができること
千葉市都賀周辺で糖尿病の家族を支える方へ|こんな時はすぐ受診を
千葉市都賀周辺で糖尿病の家族を支える方へ|受診や検診への付き添い・サポートのコツ
千葉市都賀周辺で糖尿病の家族を支える方へ|自分自身もケアを忘れずに
糖尿病の家族に関するご相談は板谷内科クリニックへ
千葉市都賀周辺で糖尿病の家族を支える方へ|糖尿病の基本と初期症状
まずは、糖尿病の基本知識と「見逃してはいけない初期症状」について詳しく解説いたします。
糖尿病とは?
糖尿病とは、血液中のブドウ糖濃度(血糖値)が慢性的に高い状態が続く疾患です。通常、膵臓から分泌されるインスリンというホルモンが血糖値を適切に調節していますが、このインスリンの分泌量が不足したり、作用が低下したりすることで発症します。糖尿病の診断基準は、空腹時血糖値126mg/dL以上、75g経口ブドウ糖負荷試験2時間値200mg/dL以上、またはHbA1c6.5%以上のいずれかを満たした場合とされています(HbA1cは過去1〜2か月間の血糖値の平均を反映する指標で、より確実な診断に役立ちます)。なお、糖尿病は大きく分けて以下のタイプがあります。
<1型糖尿病>
1型糖尿病は、インスリンを作る膵臓のβ細胞に異常が起こることで発症する糖尿病で、インスリン依存型とも呼ばれます。1型糖尿病は、子供や青年などの若年層に多く見られますが、その割合は世界の糖尿病全体のうち「わずか5%」です。糖尿病は大きく分けて1型と2型がありますが、1型は自己免疫によるβ細胞の破壊が原因で発症します。一方、2型糖尿病は運動不足や過食などの生活習慣によって発症するため、性質が異なります。なお、1型糖尿病の主な治療方法は薬物療法で、インスリン製剤を注射することで症状の管理を行います。詳しくは「糖尿病と遺伝の関係:1型・2型別の遺伝リスクと予防法」や「日本人はなぜ糖尿病になりやすいの?遺伝と生活習慣の影響」をご覧ください。
<2型糖尿病>
2型糖尿病は、生活習慣や遺伝によって引き起こされる糖尿病です。2型糖尿病では、膵臓から分泌されるインスリン(ホルモン)が十分に働かなくなることで、血糖値が上昇します。なお、2型糖尿病の原因となるインスリン作用の低下には主に二つの理由があります。一つは、体内の組織がインスリンに対する抵抗性を増すことです。筋肉や肝臓などの組織がインスリンの作用に鈍感になり、インスリンが分泌されていても効果が発揮されにくくなります。そしてもう一つは、膵臓の機能低下によってインスリンの分泌量が減ることです。これらの要因は、遺伝に加えて、過食・過飲や運動不足などの生活習慣の乱れによっても引き起こされることがあります。したがって、糖尿病を予防するためには、健康的な食生活と適度な運動を続けることが重要です。
<妊娠糖尿病>
妊娠糖尿病とは、妊娠中にはじめて発見された糖代謝異常です(糖代謝異常とは、血液に含まれる糖の量を示す“血糖値”が上がった状態です)。今まで糖尿病と言われた事がないにもかかわらず、妊娠中に始めて指摘された糖代謝異常で、糖尿病の診断基準をみたさない人を妊娠糖尿病といいます。具体的には、糖負荷試験をした際に、空腹時血糖92mg/dL以上、1時間値180mg/dL以上、2時間値153mg/dL以上のいずれか1点以上を満たした場合に「妊娠糖尿病」と診断されます。なお、糖代謝異常には、大きく分けて「妊娠糖尿病」「妊娠中の明らかな糖尿病」「糖尿病合併妊娠」の3種類があります。「妊娠糖尿病」は前述した通り、妊娠中に初めて発見された糖代謝異常です。一方、「糖尿病合併妊娠」とは、既に糖尿病と診断されていた方が妊娠した状態を指します。最後に、「妊娠中の明らかな糖尿病」は、妊娠前から未診断の糖尿病が存在した可能性がある場合や、妊娠中に糖尿病と診断された場合を含みます。これらの状況では、妊娠糖尿病よりも重度であるため、血糖値の厳密な管理が必要となります。詳しくは「糖尿病の初期症状|女性特有の糖尿病の初期症状や予防法について解説」をご覧ください。
糖尿病の初期症状
糖尿病は症状の自覚が難しい疾患です。血糖値が少し高い段階では、自覚する症状はほぼありません。しかし高血糖のままある程度の時間が経過すると、次のような症状が現れてきます。
・喉の渇き(多飲)
・頻尿(多尿)
・だるさ、疲労感
・体重減少
・尿の泡立ち
・視力低下、かすみ目
・皮膚の乾燥、かゆみ
・傷が治りにくい
・手足のしびれ
・感染症にかかりやすい
糖尿病の初期症状は日常生活の中で見過ごされやすく、「最近疲れやすい」「喉がよく渇く」といった程度に感じることが少なくありません。これらの症状には医学的な理由があります。まず血糖値が上昇すると、腎臓が過剰なブドウ糖を尿として排出しようと働くため、尿量が増加して頻尿になります。同時に体内の水分が失われるため、強い喉の渇きを感じるようになります。また、細胞がブドウ糖を十分に利用できない状態では、体は代替エネルギー源として筋肉や脂肪を分解し始めるため、食事量が変わらなくても体重が減少していきます。さらに、尿の泡立ちについては、高血糖による腎機能への影響で、本来血液中に留まるべきタンパク質が尿中に漏れ出すことが主な原因です。こうした症状が単独で現れても、複数組み合わさって現れても、軽視せずに早めに医療機関を受診することをお勧めします。糖尿病の初期症状について詳しく知りたい方は「糖尿病の初期症状が出た方はいつでも当院にご相談ください」や「糖尿病初期症状による爪の変化|色や形の特徴や予防策を解説」、もしくは「尿が泡立つ原因は糖尿病?初期症状や他の病気との違い、受診タイミングを解説」をご覧ください。なお、小児期に発症する糖尿病については「小児糖尿病の子供にみられる症状と治療法について」をご覧ください。
千葉市都賀周辺で糖尿病の家族を支える方へ|日常生活で家族ができること
糖尿病の治療は患者本人の努力だけでなく、家族の理解と協力が不可欠です。ここでは、糖尿病患者を支える家族が「具体的にどのような協力ができるのか」、実践的な方法をご紹介いたします。
食事内容の見直し
家族全員で食事内容を見直すことは、糖尿病患者にとって最も重要なサポートの一つです。例えば、野菜を中心とした献立に変更し、一日350グラム以上の野菜摂取を目標とすることで、食物繊維による血糖上昇の抑制効果が期待できます。また、食べる順番も重要です。野菜や汁物から先に摂取し、その後にタンパク質、最後に炭水化物を食べる順番を家族で習慣化してください。さらに、塩分控えめの調理を心がけ、一日6グラム未満を目標としてください。出汁や香辛料、酸味を効かせた調理法で満足感を保ちながら減塩を実現できます。なお、患者だけに特別な食事を用意するのではなく、家族全員が同じヘルシーな食事を楽しむことで、患者の孤立感を防ぎ、継続しやすい環境を作ることができます。糖尿病予防に効く食事については「【専門医監修】糖尿病予防に効く食事|合併症予防のための食事療法」や「バナナと糖尿病の関係」や「糖尿病患者のための間食ガイド:血糖値をコントロールしながら楽しむ方法」、もしくは「千葉市都賀で高血圧とコーヒーの関係が気になる方へ|影響・飲み方の注意点を解説」や「糖尿病と塩分の関係」をご覧ください。
運動や通院を「一緒にやろう」と促す
糖尿病治療において運動習慣の確立は血糖コントロールに直結する重要な要素です。家族が「一緒にやろう」という姿勢で運動を促すことで、患者のモチベーション維持と継続性が大幅に向上します。具体的には、ウォーキングから始めて週に150分以上の中等度の有酸素運動を目標とし、家族で散歩コースを決めたり、休日に公園を歩いたりする習慣を作ってください。また、通院についても同様で、診察の付き添いや薬の受け取りなど、可能な範囲でサポートすることが大切です。さらに、医師からの説明を家族も一緒に聞くことで治療方針の理解が深まり、日常生活での支援がより効果的になります。なお、血糖値の記録や薬の管理についても、家族がチェック役を担うことで治療の継続性が高まります。詳しくは「糖尿病予防のための運動ガイド:効果的な方法と実践のコツ」をご覧ください。
無理のない協力体制を作ることが大切
糖尿病は長期にわたる治療が必要な慢性疾患であるため、家族の協力も持続可能でなければなりません。完璧を求めすぎず、できる範囲での協力体制を築くことが重要です。例えば、平日の食事準備は配偶者が、休日の運動は子どもが付き添うなど、無理のない範囲で分担することが継続の秘訣です。また、患者の自主性を尊重しながらサポートすることも大切です。過度な監視や制限は患者のストレスとなり、かえって治療に悪影響を与える可能性があります。患者が自分で判断し行動できるよう、情報提供や環境整備に徹し、温かく見守る姿勢を保つことで、良好な家族関係を維持しながら治療を継続できます。なお、近年、糖尿病にまつわる“スティグマ”が世界的なトピックとなっており、日本でも糖尿病における“スティグマ”を減らす運動が始まっています。詳しくは「糖尿病スティグマの種類や具体例の解説」をご覧ください。
糖尿病患者を支える家族の役割は、治療の成功において非常に重要です。食事の見直しを家族全員で行い、運動や通院を一緒に取り組むことで、患者の治療継続率と血糖コントロールが大幅に改善されます。しかし、最も大切なのは無理のない協力体制を構築することです。完璧を目指さず、できる範囲での継続的なサポートが、患者の身体的・精神的健康の維持につながります。家族の理解と協力により、糖尿病と上手に付き合いながら、充実した生活を送ることが可能になるのです。なお、「高血圧・糖尿病・高脂血症のトリプルリスク|生活習慣病の重なりが招く危険性と対策」では、より詳しく解説しています。
千葉市都賀周辺で糖尿病の家族を支える方へ|こんな時はすぐ受診を
糖尿病の合併症は生命に関わる危険な状態を招く可能性があるため、早期発見と早期治療が極めて重要です。意識がぼんやりする、異常な眠気に襲われる、口の中が乾燥して脱水症状が見られるといった症状は、血糖値の急激な上昇や下降によって起こる急性合併症のサインかもしれません(参考記事:糖尿病と脱水症状の関係)。特に糖尿病性ケトアシドーシスは血液が酸性に傾く危険な状態で、嘔吐や腹痛を伴い、放置すると意識障害や昏睡に至る可能性があります。また、低血糖では冷や汗、動悸、手の震えなどの症状から始まり、重症化すると意識を失うこともあります(参考記事:糖尿病患者のための低血糖対策完全ガイド)。さらに、慢性合併症として、感染症にかかりやすくなる、傷の治りが遅れる、手足のしびれや痛みを感じるといった症状も見逃してはいけません。これらは血管や神経の障害によるもので、進行すると腎症、網膜症、神経障害といった深刻な合併症につながります。糖尿病患者本人は症状に慣れてしまい軽視しがちですが、家族が日頃から患者の様子を注意深く観察し、異変に気づいたら迷わず受診を促すことが重症化予防の鍵となります。なお、糖尿病が高める感染症リスクや敗血症のリスクについては「糖尿病が高める感染症リスクと予防について」や「糖尿病が引き起こす敗血症のリスク」をご覧ください。
千葉市都賀周辺で糖尿病の家族を支える方へ|受診や検診への付き添い・サポートのコツ
糖尿病の治療において、家族の存在は患者にとって非常に心強いサポートとなります。定期検診への同伴は、患者の緊張を和らげるだけでなく、医師からの重要な説明を家族も直接聞くことで、治療方針の理解を深め、日常生活でのサポートをより効果的に行うことができます。また、薬の種類や服用方法、副作用について医師から説明を受ける際も、家族が一緒に聞くことで服薬管理の二重チェック体制が構築され、飲み忘れや誤用を防ぐことが可能になります。さらに、家族だからこそ気づける日常の小さな変化を医師に伝えることも重要な役割です。食欲の変化、睡眠パターンの乱れ、疲労感の増加、気分の落ち込みなど、患者本人が軽視しがちな症状も、家族の客観的な視点から医師に報告することで、治療の調整や合併症の早期発見につながります。特に高齢者や認知機能に不安のある糖尿病患者にとって、家族の協力は治療継続に欠かせません。血糖測定や薬の管理、食事療法の実践など、複雑な治療プログラムを一人で継続することは困難です。糖尿病は決して一人で抱え込むべき疾患ではなく、家族全体で支え合うことで、患者の身体的・精神的負担を軽減し、より良い治療成果を得ることができます。「千葉市都賀で糖尿病の定期検査を受けたい方へ|検査の流れや重要性、メリットを解説」では、より詳しく解説しています。
千葉市都賀周辺で糖尿病の家族を支える方へ|自分自身もケアを忘れずに
糖尿病患者を支える家族は、患者の病気に深く寄り添うあまり、自身の心身の健康を犠牲にしてしまうケースが少なくありません。このような状態を「ケアラーズ・ストレス」と呼び、慢性的な疲労感、不安、うつ症状などが現れ、支える側の生活の質が著しく低下してしまいます。例えば、食事管理への過度な責任感、患者の血糖値の変動に対する不安、将来への心配などが重なることで、家族自身のストレスが蓄積され、結果的に患者へのサポート能力も低下してしまう悪循環に陥る可能性があります。また、糖尿病には遺伝的要因も関与するため、家族が「自分も糖尿病になるかもしれない」という不安を抱くことは自然なことです。このような不安を感じた際は、躊躇せずに定期検診を受け、血糖値や生活習慣の見直しを行うことが重要です。なお、予防的な観点から、患者と同じ食事療法や運動習慣を家族全体で取り入れることは、患者のサポートにもなり、自身の健康維持にもつながる一石二鳥の効果があります。無理のない支援を継続するためには、医師や管理栄養士、糖尿病療養指導士などの専門職との連携が不可欠です。正しい知識を身につけ、専門家からのアドバイスを受けながら、完璧を求めすぎない現実的な支援方法を見つけることで、家族全体が健康で充実した生活を送ることができるのです。
千葉市都賀周辺で糖尿病の家族に関するご相談は板谷内科クリニックへ
糖尿病の治療において、患者本人の努力だけでは限界があります。家族の深い理解と継続的な協力があってこそ、良好な血糖コントロールと合併症の予防が可能になります。したがって、糖尿病患者を支えるためにも、日々の食事管理や運動習慣のサポート、定期検診への同伴など、積極的に関わることが推奨されます。家族が治療のパートナーとして積極的に関わることで、患者の治療への取り組み姿勢が向上し、長期的な健康維持につながります。なお、当院では、糖尿病患者だけでなくご家族の皆様に対しても手厚いサポートを提供しています。具体的には、ご家族からの治療に関する疑問や不安についての相談を随時受け付け、定期検診への同伴も積極的に推奨しています。また、家族の方ご自身の健康チェックや糖尿病の予防についてもご相談いただけますので、糖尿病の症状に心当たりのある方、あるいは検診などで血糖値に異常を指摘された方は、まずはお気軽にご相談ください。
当日の順番予約はこちらから
2025.09.16
千葉市都賀周辺で糖尿病と向き合う方へ|気持ちの整理と生活の立て直し方
糖尿病・代謝内科に関する記事です。
この記事では、千葉市都賀周辺で糖尿病の診断を受けたばかりの方が、心や生活を整えるためのヒントをご紹介します。糖尿病に不安を感じている方や、仕事・家庭への影響に悩んでいる方は、ぜひ最後までお読みください。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
当日の順番予約はこちらから
【目次】
千葉市都賀周辺で糖尿病と向き合う方へ|診断直後に多い気持ちと不安
千葉市都賀周辺で糖尿病と向き合う方へ|糖尿病はどう“付き合う疾患”なのか
千葉市都賀周辺で糖尿病と向き合う方へ|仕事・家庭・人間関係との両立
千葉市都賀周辺で糖尿病と向き合う方へ|診断後にやるべき生活の立て直し
千葉市都賀周辺で糖尿病と向き合う方へ|一人で抱え込まないための支援体制
少しでも不安な方は病院へご相談ください
千葉市都賀周辺で糖尿病と向き合う方へ|診断直後に多い気持ちと不安
糖尿病の診断を受けた患者の多くが「まさか自分が」という驚きと共に、将来への不安を抱えていらっしゃいます。特に「一生薬を飲み続けるのか」「もう普通の生活はできないのか」といった悩みを抱える患者は多いです。また、糖尿病を治らない疾患として捉えてしまうと、絶望感や無力感に襲われ、なかには軽度のうつ症状を呈する方もいらっしゃいます。さらに、治療への拒絶反応や、食事制限への強い抵抗感が生まれることも少なくありません。したがって、糖尿病においては正しい知識を得るための情報収集が大切です。インターネット上には様々な情報が溢れているため、すべてを鵜呑みにする必要はありません。現代の糖尿病治療は大きく進歩しており、適切な管理により健康な人とほぼ変わらない生活を送ることが可能です。また、糖尿病の悩みを一人で抱え込まないことも大切です。家族や信頼できる友人、そして何より医療チームに率直な気持ちを話すことで、不安は大きく軽減されます。なお、「【医師監修】糖尿病とうつ病の関係性を解説」や「糖尿病スティグマの種類や具体例の解説」では、より詳しく解説しています。
千葉市都賀周辺で糖尿病と向き合う方へ|糖尿病はどう“付き合う疾患”なのか
糖尿病は「完治する」という概念がない疾患です。そのため、適切に管理しなければ病状が進行し、網膜症、腎症、神経障害などの合併症を引き起こすリスクが高まります。さらに、動脈硬化が進行すると、心筋梗塞や脳梗塞といった命に関わる血管イベントの危険性も増大します。したがって、一度糖尿病と診断されれば、生涯にわたり血糖値と向き合い続ける必要があります。しかしながら、必要以上に悲観的になる必要はありません。現代の糖尿病治療は飛躍的に進歩しており、適切な血糖管理を継続することで、これらの合併症リスクを大幅に軽減できることが数多くの臨床研究で実証されています。また、HbA1cを目標値内に維持できれば、健康な人とほぼ変わらない日常生活を送ることが可能です。糖尿病管理において最も重要なのは、疾患を人生の中心に置くのではなく、自分の生活の中に疾患管理を自然に組み込むという発想です。血糖測定や服薬を特別な医療行為として捉えるのではなく、日常習慣として位置づけることで、心理的負担を軽減できます。なお、糖尿病予防については「都賀で糖尿病の慢性合併症にお悩みの方へ」や「【専門医監修】糖尿病予防に効く食事|合併症予防のための食事療法」、もしくは「糖尿病予防のための運動ガイド:効果的な方法と実践のコツ」や「糖尿病予防に効果的な薬の種類や副作用を解説」をご覧ください。
千葉市都賀周辺で糖尿病と向き合う方へ|仕事・家庭・人間関係との両立
糖尿病と診断された際、多くの患者は職場での働き方に不安を抱え、ときに転職や休職を検討することもあります。けれども、実際には適切に病状を管理することで、多くの方がこれまでと変わらず就労を続けています。また、職場に疾患を開示すべきかどうかは、業務内容や職場環境によって判断が分かれるため、自分の状況に応じて慎重に考えることが大切です。例えば、デスクワーク中心の職場であれば開示の必要性は低い場合が多い一方、体力を要する業務や不規則な勤務体系の場合は、安全面を考慮して上司や産業医に相談することが推奨されます。なお、家族との関係においても、過度な心配をかけないよう適度な距離感を保ちながら、必要な支援は素直に受け入れる姿勢が大切です。特に子育てや介護を担っている患者の場合、血糖管理と家族のケアを両立するため、家族全体での理解と協力体制の構築が不可欠となります。「都賀で妊娠糖尿病にお悩みの方へ」では、より詳しく解説しています。
千葉市都賀周辺で糖尿病と向き合う方へ|診断後にやるべき生活の立て直し
糖尿病と診断されると、多くの方が生活全般の見直しに戸惑いを感じます。しかし、一度にすべてを変える必要はありません。ここでは、糖尿病の診断後に段階的に取り組むべき「生活の立て直し方法」について解説します。
無理をせず「できることから」が基本
糖尿病の管理で最も重要なのは継続性です。診断直後は完璧を目指しがちですが、急激な生活変化はストレスとなり、かえって血糖値に悪影響を及ぼす可能性があります。まずは現在の生活習慣を振り返り、改善しやすい点から着手してください。例えば、「毎日の食事時間を一定にする」、「間食の回数を減らす」、「エレベーターの代わりに階段を使う」など、小さな変化から始めることが成功の鍵となります。また、主治医や栄養士と相談しながら、個人の生活スタイルに合った無理のない計画を立てることで、長期的な血糖管理が可能になります。完璧を求めず、80点を継続することを目標に取り組んでください。
食事の工夫
食事療法は糖尿病管理の中核を成します。食材選びでは、低GI食品を意識的に取り入れることが重要です。具体的には、玄米や全粒粉パン、野菜、魚類、豆類などを積極的に活用し、白米や精製された炭水化物は控えめにしてください。また、食べ方においては、野菜から先に食べる「ベジファースト」を実践し、よく噛んでゆっくり食事することで血糖値の急激な上昇を抑えられます。さらに、外食時は定食スタイルを選び、ご飯の量を調整したり、揚げ物よりも蒸し料理や焼き物を選択したりすることがポイントです。なお、間食については完全に禁止するのではなく、ナッツ類やヨーグルトなど血糖値への影響が少ないものを適量摂取することで、過度な空腹感を避けられます。詳しくは「糖尿病患者のための間食ガイド」や「コーヒーと糖尿病の関係、予防効果や摂取量について」や「バナナと糖尿病の関係」をご覧ください。
運動習慣の確立
運動習慣の確立は血糖管理において食事療法と並ぶ重要な要素です。特別な運動器具や施設は必要ありません。日常生活の中に運動要素を組み込むことで、無理なく継続できる習慣を作ってください。例えば、買い物時は遠めの店舗まで歩いて行く、通勤時は一駅手前で降車して歩く、エスカレーターではなく階段を使用するなど、生活動線に運動を取り入れることが効果的です。また、有酸素運動としては、1日30分程度のウォーキングが理想的ですが、10分を3回に分けても同様の効果が期待できます。さらに、筋力トレーニングも血糖値改善に有効であり、自宅でできる軽い筋トレやストレッチを習慣化することをお勧めします。なお、運動前後の血糖値測定を行い、自身の体の反応を把握することで、安全で効果的な運動プログラムを構築できます。
睡眠・ストレス管理も血糖に影響するため重要
睡眠不足やストレスは血糖値に直接的な影響を与えるため、これらの管理は薬物療法や食事療法と同じく重要です。理想的な睡眠時間は7〜8時間程度とされており、規則正しい睡眠リズムを維持することで血糖値の安定化が期待できます。また、質の良い睡眠を確保するために、就寝前のスマートフォン使用を控え、寝室環境を整えることも大切です。さらに、ストレス管理については、深呼吸や軽い瞑想、趣味の時間確保など、個人に適した方法を見つけることが重要です。慢性的なストレスはコルチゾールなどのホルモン分泌を促し、血糖値上昇の原因となります。詳しくは「糖尿病とストレスの関係」をご覧ください。なお、定期的な血糖測定を通じて、睡眠やストレスが自身の血糖値にどの程度影響するかを把握し、生活リズムの調整に活用することで、より効果的な血糖管理が可能になります。
糖尿病の診断後の生活立て直しは、一度にすべてを変えるのではなく、段階的なアプローチが成功の鍵となります。食事、運動、睡眠、ストレス管理の各要素をバランス良く改善し、個人の生活スタイルに合わせた無理のない計画を立てることが重要です。完璧を目指すよりも継続性を重視し、小さな変化を積み重ねることで、長期的な血糖管理と生活の質の向上が実現できます。
千葉市都賀周辺で糖尿病と向き合う方へ|一人で抱え込まないための支援体制
糖尿病は、適切な支援体制を整えることで心理的負担を軽減し、より効果的な血糖管理へとつなげることができます。ここでは、糖尿病を一人で抱え込まないために活用できる「各種の支援体制」について解説します。
糖尿病治療における多職種連携の重要性
糖尿病治療における多職種連携は、患者の包括的なケアを実現する重要な仕組みです。例えば、内分泌内科医は薬物療法の調整と合併症の予防を担い、糖尿病療養指導士の資格を持つ看護師は日常的な血糖管理や自己注射の指導を行います。また、管理栄養士は個人の生活スタイルや嗜好に合わせた具体的な食事プランを提案し、薬剤師は薬物相互作用や副作用について詳しく説明します。さらに、足病変の予防には足病専門医が、眼科合併症には眼科医が関わるなど、必要に応じて専門医との連携も図られます。これらの医療従事者との定期的な面談を通じて疑問点や不安を解消し、治療方針の共有を行うことで、患者自身が主体的に治療に参加できる環境が整います。なお、チーム医療の一員として、患者も積極的に情報共有し、自身の状況を正確に伝えることが重要です。
糖尿病患者同士の交流がもたらす支援の力
医療機関以外での支援として、同じ疾患を持つ患者同士の交流は非常に有効です。例えば、インターネット上の糖尿病患者向けコミュニティやSNSグループでは、日常的な血糖管理の工夫や食事のアイデア、運動方法など、実体験に基づく情報を共有できます。また、地域の患者会や自治体が主催する糖尿病教室に参加することで、対面での交流機会を得られます。これらの場では、医療従事者からは得られない患者目線のアドバイスや心理的な支えを受けることができます。ただし、医学的な情報については必ず主治医に確認することが大切です。家族や友人に対しても糖尿病について正しい理解を求め、適切なサポートを得られるよう説明することで、日常生活での支援体制を強化できます。孤立感を避け、適度な距離感を保ちながら多様な人とのつながりを維持することが、長期的な療養生活の質向上に寄与します。
糖尿病患者のメンタルヘルス支援
糖尿病の診断や治療過程では、不安、抑うつ、怒りなどの感情を経験することが一般的です。特に血糖値の管理がうまくいかない時期や合併症への不安が強い場合、精神的な負担が大きくなります。このような状況が2週間以上続く場合は、専門的なメンタルヘルスサポートを検討することが重要です。例えば、心療内科医や臨床心理士による専門的なカウンセリングを受けることで、疾患受容のプロセスを支援し、効果的な対処方法を身につけることができます。また、抗うつ薬や抗不安薬による薬物療法が効果的な場合もあります。ただし、これらの薬剤が血糖値に与える影響については、主治医と十分に相談し、連携して管理することが重要です。また、家族や周囲の人々にも患者の精神的状況について理解を求め、適切なサポートを得られる環境を整えることが大切です。
糖尿病の効果的な管理には、医療従事者による専門的サポート、患者同士の交流、そして必要に応じたメンタルヘルスケアを組み合わせた包括的な支援体制が不可欠です。一人で抱え込まず、多様な支援リソースを活用することで、心理的負担を軽減し、長期的な血糖管理の成功につながります。「糖尿病ケトアシドーシスの症状や原因、治療法について」や「糖尿病とEDの関係や治療薬について」では、より詳しく解説しています。。
少しでも不安な方は病院へご相談ください
糖尿病は怖い疾患ではありません。適切な初期対応と継続的な管理により、多くの患者が健康な人と変わらない生活を送っています。重要なのは診断直後の正しいアプローチです。適切な支援体制を整えることで心理的負担を軽減し、より効果的な血糖管理につなげることができます。そのため、当院では、糖尿病の診断を受けた患者が感じる不安や混乱を理解し、まずは気持ちの整理から丁寧にサポートいたします。また、血糖値の自己測定方法や薬物療法についても、わかりやすく丁寧にご説明いたします。糖尿病は確実に管理できる疾患です。糖尿病と診断されたばかりで不安を感じている方、現在の治療に疑問をお持ちの方は、お気軽にご相談ください。
当日の順番予約はこちらから
2025.09.16
板谷内科クリニック関連リンク
-
ドクターズファイル
身体の症状・悩みに合わせ、全国のクリニック・病院、ドクターの情報を調べることができる地域医療情報サイトです。千葉市若葉区を含め様々な地域の病院を調べることができます。
-
アイチケット広場
全国1500施設以上で利用している「アイチケットの診療予約システム」をメンバー登録せずに利用できます。千葉市若葉区の病院はもちろん、千葉県全体の診療予約が可能です。
-
医療情報ネット(ナビイ)
医療情報ネットは厚生労働省・都道府県が運営する全国の病院や診療所等を検索することができるサイトです。
-
EPARKクリニック・病院
EPARKクリニック・病院は、日本全国およそ15万件の病院・クリニックを検索&ネット受付ができるヘルスケア総合検索サイトです。千葉市の内科病院だけでも300件以上の登録があります。


 クリニック紹介
クリニック紹介
 診療のご案内
診療のご案内




 043-234-0220
043-234-0220
