-
- 板谷内科クリニックブログ
- 千葉市都賀で生活習慣病が気になる方へ|基礎知識から予防・管理まで解説
千葉市都賀で生活習慣病が気になる方へ|基礎知識から予防・管理まで解説
2026.01.23
生活習慣病は、日々の食事や運動、喫煙、飲酒などの生活習慣の積み重ねによって発症する病気の総称です。生活習慣病は、初期には自覚症状がほとんどないため、気づかないうちに進行します。したがって、健診での早期発見と適切な生活改善が将来の健康を守る鍵となります。 この記事では、生活習慣病の基礎知識から原因、健診での重要な数値、放置するリスク、そして明日から実践できる予防法などについて解説します。
【目次】
生活習慣病とは何か?
生活習慣病の主な原因とは?
生活習慣病の健診・検査で押さえておきたい数値と基準
生活習慣病を放置するとどんなリスクがある?
明日からできる生活習慣病の予防・対策
都賀で生活習慣病を管理・治療したい方へ|クリニックでのサポート体制
都賀で生活習慣病が気になるなら早めの相談を
生活習慣病とは何か?

生活習慣病は、日々の食事、運動不足、喫煙、過度の飲酒、ストレスといった生活習慣の積み重ねによって引き起こされる疾患群の総称です。代表的なものとして、糖尿病、高血圧、脂質異常症などが挙げられます。特に糖尿病は初期段階で自覚症状がほとんどなく、気づかないうちに進行してしまうことが多い病気です。糖尿病を放置すると、網膜症による視力障害、腎症による透析の必要性、神経障害、さらには心筋梗塞や脳梗塞といった命に関わる重大な合併症を引き起こすリスクが高まります。
糖尿病の早期発見のためには、定期的な健康診断を受け、血糖値やHbA1cの数値を確認することが不可欠です。また、糖尿病と診断された場合でも、適切な食事療法や運動療法、必要に応じた薬物療法を組み合わせ、良好な血糖コントロールを維持することで、合併症のリスクを大幅に低減できます。
なお、生活習慣病の範囲や定義は明確に統一されているわけではありませんが、健康増進法では「がん及び循環器病」、健康日本21(第三次)では「がん、循環器病、糖尿病、COPD等」が位置づけられています。詳しくは「厚生労働省の公式サイト」をご覧ください。
生活習慣病の主な原因とは?

生活習慣病は一朝一夕に発症するものではなく、日常生活における様々な習慣の積み重ねが原因となって発症します。特に糖尿病をはじめとする生活習慣病は、複数の要因が絡み合って進行することが多く、その原因を正しく理解することが予防の第一歩となります。ここでは、生活習慣病の主な原因について解説します。
運動不足・長時間座位・肥満の蓄積
現代社会では、デスクワークやテレワークの増加により、長時間座ったままの生活を送る人が増えています。運動不足は筋肉量の減少を招き、基礎代謝が低下することで肥満につながります。肥満、特に内臓脂肪の蓄積は、インスリンの働きを妨げ、糖尿病発症の大きなリスク要因となります。
また、長時間座位の状態が続くと血流が悪化し、血圧や血糖値のコントロールが困難になります。なお、適度な運動習慣は糖尿病予防に極めて有効であり、週に150分程度の中強度の運動が推奨されています。日常生活の中で階段を使う、一駅分歩くなど、小さな工夫を積み重ねることで運動不足を解消し、生活習慣病のリスクを下げることができます。
食事のバランスが崩れ、高糖質・高脂質・高塩分の傾向
食生活の欧米化や外食・加工食品の増加により、現代人の食事は高糖質・高脂質・高塩分に偏りがちです。特に精製された炭水化物や甘い飲料の過剰摂取は血糖値を急激に上昇させ、膵臓に負担をかけることで糖尿病のリスクを高めます。また、動物性脂肪の摂りすぎは脂質異常症を招き、動脈硬化の進行を加速させます。
さらに、高塩分の食事は高血圧の原因となり、心臓や腎臓に悪影響を及ぼします。加えて、野菜や果物、食物繊維が不足すると血糖値の急上昇を抑える働きが弱まり、満腹感も得にくくなるため過食につながります。そのため、栄養バランスの取れた食事、特に野菜をしっかり取り入れた食生活を心がけることが、糖尿病をはじめとする生活習慣病の予防には不可欠です。
喫煙・過度の飲酒・慢性的な睡眠不足・強いストレス
喫煙は血管を収縮させ、動脈硬化を促進するだけでなく、インスリンの働きを低下させることで糖尿病のリスクを高めます。また、過度の飲酒は肝臓に負担をかけ、脂質代謝や糖代謝に悪影響を与えます。
さらに、慢性的な睡眠不足はホルモンバランスを乱し、食欲を増進させるホルモンが増加することで肥満や糖尿病のリスクを高めます。加えて、強いストレスが続くとコルチゾールなどのストレスホルモンが分泌され、血糖値や血圧を上昇させます。これらの生活習慣は互いに関連し合い、複合的に生活習慣病の発症リスクを高めるため、総合的な生活改善が求められます。
禁煙、適度な飲酒、十分な睡眠、そしてストレス管理を意識することが重要です。
生活習慣病の主な原因は、運動不足や肥満、食事の偏り、喫煙、過度の飲酒、睡眠不足、ストレスなど、日常生活における様々な要因が複雑に絡み合っています。特に糖尿病は、これらの生活習慣が長期間積み重なることで発症リスクが高まります。しかし、裏を返せば、生活習慣を改善することで予防や進行を遅らせることが可能です。
まずは自分の生活習慣を見直し、できることから少しずつ改善していくことが健康的な人生を送るための第一歩となります。定期的な健康診断を受け、早期発見・早期対応を心がけてください。
生活習慣病の健診・検査で押さえておきたい数値と基準

生活習慣病の早期発見には、健康診断での数値チェックが欠かせません。血糖値や血圧、脂質などの検査結果を正しく理解し、基準値と照らし合わせることで、糖尿病をはじめとする生活習慣病のリスクを早期に把握できます。ここでは、健診で特に注目すべき数値とその基準について、わかりやすく解説します。
健康診断でチェックすべき指標:血糖値/HbA1c/血圧/中性脂肪/HDL/尿酸値
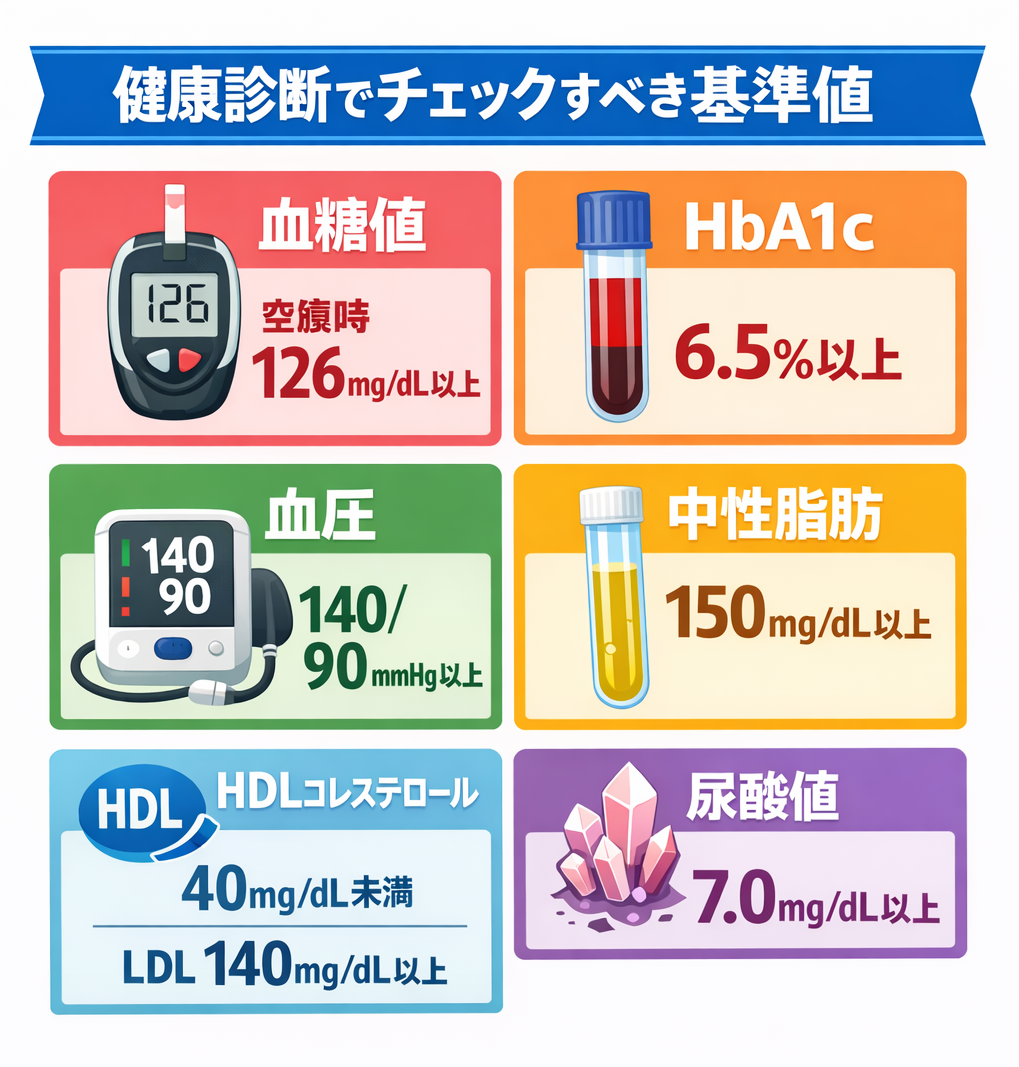
健康診断では複数の指標をチェックしますが、特に重要なのが血糖値とHbA1cです。空腹時血糖値が126mg/dL以上、またはHbA1cが6.5%以上の場合、糖尿病の可能性が高くなります。HbA1cは過去1〜2ヶ月の平均的な血糖状態を反映するため、糖尿病診断において重要な指標です。また、血圧は上が140mmHg以上、下が90mmHg以上で高血圧と判定されます。脂質では、中性脂肪が150mg/dL以上、HDLコレステロール(善玉コレステロール)が40mg/dL未満、LDLコレステロール(悪玉コレステロール)が140mg/dL以上が異常値の目安です。さらに、尿酸値が7.0mg/dLを超えると痛風のリスクが高まります。これらの数値は相互に関連しており、複数の項目で異常がある場合、生活習慣病のリスクはさらに高まります。
メタボリックシンドロームの基準も重要

メタボリックシンドロームは、内臓脂肪の蓄積に加えて、高血糖、高血圧、脂質異常のうち2つ以上を併せ持つ状態を指します。具体的には、腹囲が男性85cm以上、女性90cm以上で内臓脂肪蓄積と判定され、さらに血糖値が空腹時110mg/dL以上、血圧が上130mmHgまたは下85mmHg以上、中性脂肪が150mg/dL以上またはHDLコレステロールが40mg/dL未満のうち2項目以上に該当すると診断されます。メタボリックシンドロームは糖尿病や心血管疾患の発症リスクを大幅に高めるため、早期の段階で生活習慣を改善することが極めて重要です。特に内臓脂肪を減らすことで、各種数値の改善が期待できます。
異常が出たら「生活習慣病予備群」なので早期対応が鍵
健診で基準値を超える数値が出た場合、すぐに病気というわけではありませんが、「生活習慣病予備群」として注意が必要です。特に血糖値が空腹時100〜125mg/dL、HbA1cが5.6〜6.4%の範囲は糖尿病予備群とされ、放置すると本格的な糖尿病に進行する可能性が高くなります。この段階で食事や運動習慣を見直せば、糖尿病の発症を予防または遅らせることが十分可能です。また、血圧や脂質の数値が正常高値や境界域にある場合も同様に、早期の生活改善が重要です。医療機関を受診し、医師や管理栄養士の指導を受けながら、具体的な改善計画を立てることをお勧めします。放置せず、早期に対応することが将来の健康を守る鍵となります。
生活習慣病の健診では、血糖値、HbA1c、血圧、脂質、尿酸値など複数の指標を総合的に評価することが大切です。特に糖尿病の早期発見にはHbA1cのチェックが有効であり、予備群の段階で発見できれば生活改善により進行を防ぐことができます。
生活習慣病を放置するとどんなリスクがある?

生活習慣病は初期段階では自覚症状がほとんどないため、健診で異常を指摘されても「まだ大丈夫」と放置してしまう方が少なくありません。しかし、放置した結果、命に関わる重大な合併症を引き起こすリスクが高まります。特に糖尿病や高血圧、脂質異常症は、静かに進行しながら全身の血管や臓器にダメージを与え続けます。ここでは、生活習慣病を放置することで生じる深刻なリスクについて詳しく解説します。
動脈硬化の進行により心筋梗塞・脳梗塞などの重大疾患を招く
生活習慣病を放置すると、最も深刻な結果として動脈硬化の進行が挙げられます。高血糖、高血圧、脂質異常が続くと、血管の内壁が傷つき、そこにコレステロールが沈着して血管が硬く狭くなります。この状態が進むと、心臓の血管が詰まる心筋梗塞や、脳の血管が詰まる脳梗塞を引き起こす危険性が飛躍的に高まります。糖尿病患者では動脈硬化の進行が特に速く、心筋梗塞のリスクは健常者の2〜3倍にもなると言われています。
また、脳梗塞を発症すると、命は助かっても重い後遺症が残り、日常生活に大きな支障をきたすことがあります。心筋梗塞や脳梗塞は突然発症し、一刻を争う緊急事態となるため、日頃からの予防と早期治療が極めて重要です。
糖尿病・高血圧・脂質異常症が重なって「多疾患併発」リスクが高まる
生活習慣病の怖さは、一つの病気だけでなく、複数の病気が同時に進行する「多疾患併発」のリスクにあります。糖尿病、高血圧、脂質異常症はそれぞれが独立したリスク要因ですが、これらが重なると相乗効果でリスクが何倍にも跳ね上がります。例えば、糖尿病と高血圧を併発すると、腎臓への負担が増大し、糖尿病性腎症から透析が必要になる可能性が高まります。また、糖尿病による高血糖は網膜の血管を傷つけ、糖尿病性網膜症により失明のリスクも生じます。さらに末梢神経障害による足の壊疽、歯周病の悪化など、全身のあらゆる部位に影響が及びます。これらの合併症は生活の質を著しく低下させるため、早期からの総合的な管理が不可欠です。
数値が少し外れていても「大丈夫」と思わずにチェックしてください
健診で基準値をわずかに超える程度の異常値が出ても、自覚症状がないため「まだ大丈夫」「様子を見よう」と軽く考えてしまう方が多くいます。しかし、境界域や正常高値の段階こそが、生活習慣を改善する最良のタイミングです。糖尿病予備群の段階では、適切な食事と運動により本格的な糖尿病への進行を防ぐことができます。逆に、この段階で放置すると数年以内に糖尿病を発症するリスクが高まります。また、血圧や脂質についても同様で、基準値ギリギリの数値が続くことで、徐々に血管へのダメージが蓄積していきます。わずかな異常であっても、それは身体からの警告サインです。定期的に健診を受け、数値の推移を注意深く観察し、必要に応じて医療機関で相談することが大切です。
生活習慣病を放置すると、動脈硬化の進行により心筋梗塞や脳梗塞といった命に関わる疾患を招くリスクが高まります。さらに糖尿病、高血圧、脂質異常症が重複すると、腎不全、失明、足の壊疽など深刻な合併症が生じる可能性が飛躍的に上昇します。健診で少し数値が外れている程度でも、それは身体が発する重要なサインです。自覚症状がないからと油断せず、早期の段階で生活習慣を見直し、必要に応じて医療機関を受診することが、将来の健康を守るために極めて重要です。
明日からできる生活習慣病の予防・対策

生活習慣病の予防や改善は、特別なことをする必要はなく、日常生活のちょっとした工夫から始められます。食事、運動、定期的な健康チェックという3つの柱を意識することで、糖尿病をはじめとする生活習慣病のリスクを大きく減らすことができます。ここでは、明日から実践できる具体的な予防・対策方法をご紹介します。
食事:野菜中心・塩分控えめ・適量のタンパク質を意識
生活習慣病予防の基本は、バランスの取れた食事です。まずは、野菜を中心とした食事を心がけてください。毎食、野菜を先に食べることで血糖値の急上昇を抑えることができます。特に糖尿病予防には、食物繊維が豊富な野菜や海藻、きのこ類を積極的に摂ることが効果的です。また、塩分は1日6グラム未満を目標とし、醤油やソースは控えめにし、出汁や香辛料を活用して味付けを工夫してください。タンパク質は筋肉の維持に不可欠ですが、動物性脂肪の摂りすぎに注意し、魚や大豆製品、鶏肉などを適量取り入れることをお勧めします。さらに、精製された白米やパンよりも玄米や全粒粉パンを選ぶことで、血糖値の上昇を緩やかにできます。なお、間食をする場合は、甘いお菓子ではなくナッツや果物を少量にとどめることが大切です。
運動:毎日続けられる有酸素運動+筋力維持を組み合わせ
運動は糖尿病予防において食事と並んで重要な要素です。まず、ウォーキングやジョギング、水泳、サイクリングなどの有酸素運動を週に150分以上、できれば毎日30分程度行うことが推奨されています(有酸素運動は血糖値を下げ、インスリンの働きを改善する効果があります)。さらに、週に2〜3回の筋力トレーニングを組み合わせることで、筋肉量を維持し基礎代謝を高めることができます。特別なジムに通わなくても、自宅でのスクワットや腕立て伏せ、階段の昇降などで十分です。日常生活の中で、エレベーターを使わず階段を使う、一駅分歩く、テレビを見ながらストレッチをするなど、小さな工夫を積み重ねることが継続の秘訣です。無理のない範囲で楽しみながら続けることが何より大切です。
定期健診/内科受診で数値をモニタリングし、早期に対応
どれだけ生活習慣に気をつけていても、自分の身体の状態を客観的に把握することが重要です。年に1回は必ず健康診断を受け、血糖値、HbA1c、血圧、脂質、体重などの数値を確認してください。特に糖尿病の早期発見にはHbA1cの測定が有効です。健診で異常値が出たら、自己判断せず必ず内科を受診し、医師の指導を受けることが大切です。なお、糖尿病予備群と診断された場合でも、この段階での生活改善により進行を防ぐことができます。また、既に治療中の方は、定期的に通院して数値の変化をモニタリングし、治療方針を医師と相談しながら調整していくことが必要です。さらに、家庭用の血圧計や体重計を活用して、日々の変化を記録することも効果的です。
生活習慣病の予防は、特別なことではなく日々の小さな積み重ねから始まります。野菜中心で塩分控えめの食事、毎日続けられる適度な運動、そして定期的な健診による数値のチェックという3つの柱を意識することで、糖尿病をはじめとする生活習慣病のリスクを大幅に減らすことができます。完璧を目指す必要はなく、できることから少しずつ始めることが大切です。今日から一つでも実践し、それを習慣化していくことで、健康的な未来を手に入れることができます。
都賀で生活習慣病を管理・治療したい方へ|クリニックでのサポート体制

生活習慣病の管理・治療には、医師の診察だけでなく、食事・運動・生活全般にわたる総合的なサポートが必要です。クリニックでは、糖尿病をはじめとする生活習慣病に対して、内科診療、栄養指導、運動プログラム、定期的なモニタリングなど、包括的なケアを提供しています。ここでは、クリニックで受けられる具体的なサポート体制についてご紹介します。
内科・栄養指導・運動プログラム・定期モニタリングなどワンストップケアが理想
クリニックでは、生活習慣病の管理に必要なすべてのサポートをワンストップで提供しています。まず内科診療では、血液検査や尿検査などを通じて、糖尿病、高血圧、脂質異常症などの状態を正確に把握し、一人ひとりに合わせた治療方針を立てます。また、管理栄養士による栄養指導では、患者の食習慣や嗜好を丁寧にヒアリングし、無理なく続けられる食事プランを一緒に考えます。
特に糖尿病の方には、血糖値をコントロールしやすい食事のタイミングや食材の選び方を具体的にアドバイスします。さらに、運動療法士や理学療法士による運動プログラムでは、体力や関節の状態に応じた安全で効果的な運動メニューを提案します。定期的なモニタリングにより、治療の効果を確認しながら、必要に応じてプランを調整していきます。
継続して数値を追うことで、薬物療法介入のタイミングや生活修正の反応がわかる
生活習慣病の管理において最も重要なのは、継続的な数値のモニタリングです。クリニックでは、定期的な受診により血糖値、HbA1c、血圧、脂質などの推移を細かく追跡し、治療効果を客観的に評価します。生活習慣の改善だけで数値が改善する方もいれば、食事や運動に加えて薬物療法が必要になる方もいます。なお、糖尿病の場合、HbA1cの値や合併症のリスクを総合的に判断し、適切なタイミングで薬物療法を開始することが重要です。
薬を開始した後も、その効果や副作用を定期的に確認し、必要に応じて薬の種類や量を調整します。さらに、生活修正に対する身体の反応は個人差が大きいため、数値の変化を見ながら、その方に最適な治療プランを柔軟に見直していきます。こうした継続的なフォローアップが、合併症の予防と長期的な健康維持につながります。
家族・職場・地域と協力して「習慣そのものを変える」支援が必要
生活習慣病の根本的な改善には、本人の努力だけでなく、周囲の理解と協力が不可欠です。そのためクリニックでは、ご希望に応じてご家族への説明や相談も行い、家庭全体で健康的な生活習慣を築けるようサポートします。特に食事は家族と共にすることが多いため、ご家族の協力があることで継続しやすくなります。また、働いている方には、職場での食事や運動の取り入れ方、ストレス管理の方法などについてもアドバイスします。
糖尿病をはじめとする生活習慣病は長期的な管理が必要な病気ですが、一人で抱え込まず、医療スタッフや家族、職場の理解を得ながら取り組むことで、無理なく習慣を変えていくことができます。なお、クリニックでは、地域の健康教室や患者会などの情報提供も積極的に行い、同じ悩みを持つ方々との交流の場もご紹介しています。
都賀で生活習慣病が気になるなら早めの相談を

生活習慣病は、初期段階では自覚症状がほとんどなく、「まだ大丈夫」と放置してしまいがちです。しかし、糖尿病や高血圧、脂質異常症は静かに進行し、気づいたときには心筋梗塞や脳梗塞、腎不全などの重大な合併症を引き起こすリスクが高まっています。
したがって、健診で「血糖値が少し高め」「血圧がやや高い」と指摘された段階こそ、生活習慣を見直す絶好のチャンスです。この時期に適切な対応をすれば、本格的な病気への進行を防ぐことができます。千葉市都賀エリアで生活習慣病の管理や予防をお考えの方は、ぜひ早めに信頼できる内科クリニックを見つけておくことをお勧めします。
なお、当院では、血液検査による詳細な数値チェックはもちろん、継続的なモニタリングまで総合的なサポート体制を整えています。糖尿病予備群の方から、既に治療中の方まで、一人ひとりの状態に合わせたきめ細やかなケアを提供しております。些細なことでも構いませんので、お気軽に当院にご相談ください。
同じカテゴリのブログ記事
糖尿病予備群(境界型糖尿病)の症状や対策について解説
糖尿病・代謝内科に関する記事です。
厚生労働省が発表した平成28年「国民健康・栄養調査」の結果では、糖尿病が強く疑われる者(糖尿病有病者)、糖尿病の可能性を否定できない者(糖尿病予備群)はいずれも約1,000万人(合わせて約2,000万人)と推計されています。
この記事では、糖尿病の可能性を否定できない者「糖尿病予備群」について解説していきます。
後半部分では「糖尿病予備群にならないための予防法」について解説していますので、ぜひ最後までご覧ください。
.cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
【目次】
糖尿病予備群(境界型糖尿病)とは
糖尿病予備群の主な症状
糖尿病予備群と診断された方へ
糖尿病予備群にならないための予防法
【糖尿病予備群にならないための予防法1】運動
【糖尿病予備群にならないための予防法2】食生活の見直し
【糖尿病予備群にならないための予防法3】禁煙
糖尿病予備群の疑いがある方、医師の診断を受けたい方へ
糖尿病予備群(境界型糖尿病)とは
糖尿病予備群(境界型糖尿病)とは、糖尿病と診断されるほどの高血糖ではないものの、血糖値が正常より高い状態にあることを指します。
「HbA1c 6.5%未満」「空腹時血糖が110 mg/dl以上126 mg/dl未満」「75g経口ブドウ糖負荷試験2時間の血糖値が140 mg/dl以上200 mg/dl未満」のいずれかを満たす人が該当します。
糖尿病予備群の主な症状
糖尿病予備群(境界型糖尿病)では、自覚症状がありません。
しかし体内では、既に血糖値を下げるホルモンである「インスリン」が出にくくなったり、効きづらくなったりする変化が起きています。
また糖尿病に特有の合併症である、網膜症、神経障害、腎機能障害も少しずつ進行するとも言われています。
さらに高血圧や脂質異常症なども併発しやすくなり、全体として、血糖値が正常な状態に比べ、動脈硬化の進行は加速されます。
なお、動脈硬化が進行すると、心筋梗塞や脳梗塞などの重篤な疾患が引き起こされる危険性が高くなります。
糖尿病予備群と診断された方へ
糖尿病予備群の方は、食事、運動、喫煙、飲酒などの生活習慣を見直し、肥満や高血圧、ストレスなどに対する健康管理に取り組むことで、糖尿病へ進行するリスクを減らすことができます。
ですので、糖尿病予備群と診断された方は、まずは生活習慣の見直しから始めてください。
なお上述した通り、糖尿病予備群でも、既に血糖値を下げるホルモンであるインスリンが出にくくなったり、効きづらくなったりする変化が起きています。
また糖尿病に特有の合併症である、網膜症、神経障害、腎機能障害も少しずつ進行するとも言われています。
ですので、糖尿病予備群と診断された方は、絶対に放置してないでください。
糖尿病予備群にならないための予防法
糖尿病予備群では、生活習慣の改善により「糖尿病の発症のリスク」を減らすことができます。
では、具体的には何をすればいいのでしょうか。順番にご紹介していきます。
【糖尿病予備群にならないための予防法1】運動
糖尿病を予防するためには「運動」が効果的です。運動をすることで、ブドウ糖や脂肪酸の利用が促進。インスリンに頼らずに糖分が細胞や筋肉の中に吸収されるようになり、血糖値の低下が期待できます。
また長期的には、インスリン抵抗性を改善させ、血中のブドウ糖の量を良好にコントロールできるようにすることが期待されます。
ですので、糖尿病予備群と診断された方は、できれば毎日、少なくとも週に3~5回は体を動かしてください。
なお、糖尿病を予防するための運動としては「有酸素運動」と「レジスタンス運動」が推奨されております。
<有酸素運動>
有酸素運動とは、筋肉を収縮させる際のエネルギーに、酸素を使う運動のことです。
ジョギングや水泳、エアロビクス、サイクリングといった少量から中程度の負荷をかけて行う運動が代表的です。
有酸素運動は時間をかけて体を動かすため「心肺機能の向上」や「体脂肪の減少」などの効果が期待できます。
<レジスタンス運動>
レジスタンス運動とは、筋肉に負荷をかける動きを繰り返し行う運動です。
スクワットや腕立て伏せ・ダンベル体操など、標的とする筋肉に抵抗をかける動作を繰り返し行う運動をレジスタンス運動と言います(レジスタンス(Resistance)は和訳で「抵抗」を意味します)。
レジスタンス運動は、筋肉量増加・筋力向上・筋持久力向上を促す筋力トレーニングとして高齢者からアスリートまで広く行われています。
【糖尿病予備群にならないための予防法2】食生活の見直し
糖尿病予防の基本は「食生活を見直すこと」です。
食事は、自分の適正エネルギー量を知り、その範囲で栄養バランスを考えてさまざまな食品をまんべんなくとることが大切です。
食事を抜いたり、まとめ食いしたりはせず、朝食、昼食、夕食の3回ゆっくりよく噛んで、腹八分目で食べるよう心掛けてください。
バランスのとれた栄養を1日の必要量のカロリーでとることで、膵臓の負担は軽くなり、膵臓の能力は回復されます。
なお、食事のポイントについては以下をご覧ください。
<ゆっくり食べる>
早食いは食べすぎの原因となるほか、急激な血糖値の上昇を招きます。
食事をする際はひと口入れたら箸を置くクセをつけ、ゆっくり食べることを心掛けてください。
<野菜類から食べる>
早食いは食べすぎの原因となるほか、急激な血糖値の上昇を招きます。
食事をする際はひと口入れたら箸を置くクセをつけ、ゆっくり食べることを心掛けてください。
<アルコールは適量にする>
アルコールには一時的にはインスリンの働きを改善する効果があります。
しかし長期間飲んでいると逆にインスリンの分泌量が低下することがわかっていますので、アルコールは、ほどほどにしてください。
<腹八分目でストップ>
慢性的な食べすぎは、余分なブドウ糖をつくり、糖尿病を発症させる最大の原因となります。
いつもお腹いっぱいに食べないと満足できない人は、注意が必要です。
とくに脂肪分の多い肉類の食べすぎは、カロリーの取りすぎにつながりやすいので、量を控えてください。
<間食をしない>
間食をすると血糖値の高い状態が続き、インスリンを分泌する膵臓に大きな負担がかかります。
また、その状態のままで次の食事をすると、食後高血糖の原因にもなります。糖尿病を予防するためにも間食はできる限り控えてください。
【糖尿病予備群にならないための予防法3】禁煙
喫煙は交感神経を刺激して血糖を上昇させるだけでなく、体内のインスリンの働きを妨げる作用があります。
そのため、たばこを吸うと「糖尿病にかかりやすくなる」といえます。
日本人を対象とした研究データによると、喫煙者は非喫煙者と比べ糖尿病を発症するリスクが38%高くなると言われています。
ですので、糖尿病予備群の方は喫煙を控えてください。
糖尿病予備群の疑いがある方、医師の診断を受けたい方へ
糖尿病予備群の方は、自覚症状がありません。
そのため健康診断や、ほかの病気の検査をしている時に偶然見つかるということも多々あります。
健康診断で糖尿病の可能性を指摘された方はもちろん、日常生活の乱れを自覚していて、「糖尿病の症状かもしれない…」と気づかれた方は、早めに受診することをお勧めします。
糖尿病にお心当たりのある方、あるいは検診などで血糖値に異常を指摘された方などいらっしゃいましたら、まずお気軽にご相談ください。
また糖尿病予備群の方の“適切な対策”を知りたい方も、いつでもご相談ください。
当日の順番予約はこちらから
2023.01.21
糖尿病治療法の一つ、インスリン療法を解説
糖尿病・代謝内科に関する記事です。
この記事では、糖尿病の代表的な治療法である「インスリン療法」について解説していきます。
後半部分では「インスリン療法のメリット・デメリット」について解説していますので、ぜひ最後までご覧ください。 .cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
【目次】
インスリンとは何か
インスリン療法とは
インスリン療法のしくみ
インスリン注射を行う前に血糖自己測定
インスリン療法の具体的な手法
インスリン療法のメリット
インスリン療法のデメリット
インスリン注射はほとんど痛くありません
インスリン療法は早期に始めることが効果的です
インスリン療法についてご相談したい方はいつでもご相談下さい
インスリンとは何か
インスリンとは、膵臓から分泌されるホルモンの一種です。
糖の代謝を調節し、血糖値を一定に保つ働きを持っております。
なお、インスリンの働きが悪くなったり分泌される量が少なくなったりすることで、血糖値が高い状態が続いてしまうのが「糖尿病」です。
糖尿病について詳しく知りたい方は「糖尿病情報センター」をご覧ください。
インスリン療法とは
インスリン療法とは、患者さん自身がインスリン製剤を継続的に投与して血糖をコントロールする治療法のことです。
インスリン製剤を投与する方法として、「頻回インスリン注射療法」と「持続皮下インスリン注入療法」があります。
頻回インスリン注射療法は、一般的にペン型の注射器を用いて1日に数回インスリン注射を行う方法です。お腹、太もも、上腕、お尻に注射することが推奨されています(これらの部位を少しずつ、ずらしながら注射します)。
一方、持続皮下インスリン注入療法は、携帯型のインスリンポンプを使用して皮下に留置した挿入した「カニューレ」からインスリンを持続的に注入する方法です。
インスリンの注入量や注入速度を細かく調整できるため、頻回インスリン注射療法で血糖コントロールが困難な人や低血糖を頻発する人、食事や勤務時間が不規則な人、妊娠中あるいは妊娠の予定がある人などに向いています。
なお、インスリン療法については「インスリンとは?特徴・種類・注意点」でも同様のことを伝えています。
インスリン療法のしくみ
インスリンの自己注射を行うのは「1型糖尿病」の方、または「2型糖尿病」のうち内服治療が難しい方です。
不足したインスリンを注射で補うことで、健康な人のインスリン分泌に近づけます。
なおインスリンの自己注射では、効果が長時間持続するインスリン製剤を1日に1,2回と、即効性のあるものを毎食前に打つなどして、この2つの分泌を再現します(どのインスリン製剤を使うか、どのタイミングで注射するかは体格や生活様式などに合わせて調整します)。
インスリン注射を行う前に血糖自己測定
インスリン注射を行う前に、自分で血糖値を測定する「血糖自己測定」を行うことがあります。
なぜなら日々の血糖値を記録することで、血糖コントロールを良好に行えるからです。
また直前に測定することで、「血糖値が低いにも関わらず自己注射を行い、さらに低血糖になる」といったことを防ぐことができます。
血糖自己測定の方法は以下の通りです。
⑴ 血糖測定器、測定用チップ、消毒用アルコール綿、穿刺器、穿刺針、自己管理ノート、針捨て容器を準備し、手を洗ってください。
⑵ 血糖測定器に測定用チップを、穿刺器に針をセットします。
⑶ 指先などを消毒します。そして針を消毒した場所に押し当て、穿刺器のボタンを押して針を刺してください。
⑷ 血液を測定用チップに染み込ませて、血糖値を測定します。
⑸ 残った血液を拭き取り、血糖値を自己管理ノートに記録してください。
インスリン療法の具体的な手法
インスリン注射の具体的な方法は以下の通りです。
⑴ 注入器、製剤カートリッジ、消毒綿など必要な物品を準備します。インスリン製剤が混濁している場合は均一になるようにカートリッジを振ってください。
⑵ インスリン製剤に注射針をセットします(針が曲がらないように真っすぐ刺してください)。
⑶ インスリン製剤の空打ちをして針先まで薬液を満たします。
⑷ ダイヤルを回転させて注射する単位数を医師の指示した値にセットしてください。
⑸ 注射する部位を消毒します。そして皮膚を軽くつまんで直角に注射針を刺してください。
⑹ ダイヤルが0になるまで、しっかりと薬液を注入します。そして10秒程度数え、注入ボタンを押したままで針を抜きます。
⑺ 針はキャップをかぶせてから取り外します。なお、針は1回きりの使用になりますので、ご注意ください。
※インスリン注射をする場所はお腹、太もも、おしり、腕です。
それぞれ薬の吸収速度が異なるため、注射部位を医師から指示される場合があります。
また、同じところに針を刺し続けると皮膚が硬くなり、痛みの原因になったり、薬の効きが悪くなります。
ですので毎回2〜3cmずらすようにしてください。
「糖尿病のインスリン注射器の使い方と副作用の対処法」でも同様のことを伝えています。
インスリン療法のメリット
インスリンを体外から補充することによって、無理にインスリンを出そうとする膵臓の働きすぎを防ぎ、疲れた膵臓を一時的に休めることができます。
インスリン治療によって膵臓の働きが回復したら、インスリン注射の回数を減らせたり、経口血糖降下薬だけの治療に戻せる可能性があります(インスリン療法により、膵臓のインスリン分泌機能が回復することもあります)。
インスリン療法のデメリット
残念ながら、インスリンには副作用があります。インスリン療法における主な副作用は、「低血糖症状」です。インスリンには、血糖値を下げ、良好な血糖コントロールが期待できる分、その裏返しで「低血糖症状」という副作用があります。
低血糖症状は、インスリン療法に限らず、糖尿病の治療に用いられる飲み薬全般でも起こりうる副作用です。
そのため、低血糖症状に対する適切な処置方法を把握し、血糖の自己測定などで自身を管理することが大切になってきます。
インスリン療法における副作用について詳しく知りたい方は「糖尿病ネットワーク」をご覧ください。
インスリン注射はほとんど痛くありません
インスリン注射は予防接種や採血などでイメージする注射とは異なり、痛みはそれほどありません。
なぜならインスリン注射で使う専用の注射針は、採血用の注射針とは違い、痛みが少なくなるようデザインされているからです(採血で使う注射針の3分の1ぐらいの細さで針の先も特殊なカットがしてあり、痛みが少ないように工夫されています)。
インスリン療法は早期に始めることが効果的です
上述した通り、インスリンを体外から補充することによって、無理にインスリンを出そうとする膵臓の働きすぎを防ぎ、疲れた膵臓を一時的に休めることができます。
そのため、インスリン療法は早期に始めることが効果的です。近年では、高血糖毒性をとり除くために、早期からインスリン注射薬を使ったり、また比較的軽症の糖尿病にもインスリン注射薬を用いる場合があります。
ですので、主治医にインスリン療法を勧められたら積極的に受け入れるようにしてください。
日本糖尿病・生活習慣病ヒューマンデータ学会が発表した「糖尿病標準診療マニュアル」でも、いくつかの経口薬を併用しても血糖コントロールが改善せず,HbA1c 9%以上が持続するなら、インスリン療法を積極的に始める必要があると伝えています。
インスリン療法についてご相談したい方はいつでもご相談下さい
糖尿病になっても、初期段階では自覚症状がありません。
そのため健康診断や、ほかの病気の検査をしている時に偶然見つかるということも多々あります。健康診断で糖尿病の可能性を指摘された方はもちろん、日常生活の乱れを自覚していて、「糖尿病の症状かもしれない…」と気づかれた方は、早めに受診することをお勧めします。
糖尿病にお心当たりのある方、あるいは検診などで血糖値に異常を指摘された方などいらっしゃいましたら、まずお気軽にご相談ください。
当日の順番予約はこちらから
2023.01.21
糖尿病と高血圧の関係
糖尿病・代謝内科に関する記事です。
糖尿病患者さんにおける「高血圧」の頻度は非糖尿病者に比べて約2倍高く、高血圧患者さんにおいても糖尿病の合併頻度は2~3倍高いと報告されています。
この記事では、糖尿病患者さんに向けて「糖尿病と高血圧の関係」を解説していきます。後半部分では「糖尿病と高血圧の予防」について解説しておりますので、ぜひ最後までご覧ください。
.cv_box {
text-align: center;
}
.cv_box a{
text-decoration: none !important;
color: #fff !important;
width: 100%;
max-width: 400px;
padding: 10px 30px;
border-radius: 35px;
border: 2px solid #fff;
background-color: #ffb800;
box-shadow: 0 0 10pxrgb(0 0 0 / 10%);
position: relative;
text-align: center;
font-size: 18px;
letter-spacing: 0.05em;
line-height: 1.3;
margin: 0 auto 40px;
text-decoration: none;
}
.cv_box a:after {
content: "";
position: absolute;
top: 52%;
-webkit-transform: translateY(-50%);
transform: translateY(-50%);
right: 10px;
background-image: url("https://itaya-naika.co.jp/static/user/images/common/icon_link_w.svg");
width: 15px;
height: 15px;
background-size: contain;
display: inline-block;
}
【目次】
糖尿病の方がなぜ高血圧になりやすいのか
【糖尿病と高血圧の関係1】高血糖で循環血液量が増えるからです
【糖尿病と高血圧の関係2】肥満
【糖尿病と高血圧の関係3】インスリン抵抗性があるからです
糖尿病の血圧値について
糖尿病と高血圧予防
【糖尿病と高血圧予防】食生活の改善
糖尿病と高血圧予防|食事のポイント
【糖尿病と高血圧予防】運動
糖尿病と高血圧予防|運動の頻度について
糖尿病の方がなぜ高血圧になりやすいのか
糖尿病患者さんは「高血圧になりやすい」といわれています。なぜ糖尿病の方は高血圧になりやすいのでしょうか。糖尿病患者さんが高血圧になりやすいのには、以下の理由があげられます。
【糖尿病と高血圧の関係1】高血糖で循環血液量が増えるからです
血糖値が高い状態では、血液の浸透圧が高くなっています。そのため、水分が細胞内から細胞外に出てきたり、腎臓からの水分の吸収が増えたりして、体液・血液量が増加し、血圧が上昇します。
【糖尿病と高血圧の関係2】肥満
2型糖尿病患者さんには肥満が多いのが特徴です。肥満になると交感神経が緊張し、血圧を上げるホルモンが多く分泌されるため、高血圧になります。このようなことから、糖尿病患者さんは高血圧になりやすいと考えられています。
【糖尿病と高血圧の関係3】インスリン抵抗性があるからです
インスリン抵抗性とは、インスリンの作用を受ける細胞の感受性が低下している状態です。インスリン抵抗性は、インスリンが効きにくくなったのを補うためにインスリンが多量に分泌され「高インスリン血症」を招きます(インスリン抵抗性自体が糖尿病の原因にもなります)。高インスリン血症では、交感神経の緊張、腎臓でナトリウムが排泄されにくい、血管壁を構成している細胞の成長が促進されるといった現象が起きて、血管が広がりにくくなり、血液量も増え、血圧が高くなるのです。
<高血圧とは?>
高血圧とは、運動したときなどの一時的な血圧上昇とは違い、安静時でも慢性的に血圧が高い状態が続いていることを指します。具体的には「収縮期血圧が140mmHg以上」「拡張期血圧が90mmHg以上」の場合をいい、どちらか一方でもこの値を超えていると高血圧と診断されます。高血圧は自覚症状がほとんどありません。しかし放置してしまうと心疾患や脳卒中など生命を脅かす病気につながるため「サイレント・キラー」といわれています。高血圧が引き起こす合併症について知りたい方は「高血圧の症状にお困りの患者の方へ」をご覧ください。
糖尿病の血圧値について
日本高血圧学会の「高血圧治療ガイドライン2014」では、糖尿病患者さんの降圧目標を、130/80mmHg未満としています。ただし、高齢者では厳しい血圧コントロールは、ふらつきや起立性低血圧などの原因となる可能性があるため、やや高めに設定されています。高齢者では、それぞれの患者さんの病気の状態に合わせて慎重に血圧コントロールをしていきます。詳しくは「高血圧治療ガイドライン2014」に記載していますので、ご興味のある方はご覧ください。
糖尿病と高血圧予防
糖尿病と高血圧予防に有効な対策は「食生活の改善」と「運動」です。順番にご説明していきますね。
【糖尿病と高血圧予防】食生活の改善
食事は、自分の適正エネルギー量を知り、その範囲で栄養バランスを考えてさまざまな食品をまんべんなくとることが大切です。食事を抜いたり、まとめ食いしたりはせず、朝食、昼食、夕食の3回ゆっくりよく噛んで、腹八分目で食べるよう心掛けてください。バランスのとれた栄養を1日の必要量のカロリーでとることで、すい臓の負担は軽くなり、すい臓の能力は回復されます。
糖尿病と高血圧予防|食事のポイント
糖尿病と高血圧を予防するためには「食べ方」も大切です。食事する際は以下のポイントに注意してください。
<糖尿病と高血圧予防|食事のポイント1>野菜類から食べる
野菜類から先に食べることで食後の血糖値の上昇が緩やかになります。また、野菜や豆類などで少しお腹をふくらませておくと、肉類やご飯の量を減らすこともできます。ですので、食事をする際は、野菜類から食べるようにしてください。
<糖尿病と高血圧予防|食事のポイント2>ゆっくり食べる
早食いは食べすぎの原因となるほか、急激な血糖値の上昇を招きます。食事をする際はひと口入れたら箸を置くクセをつけ、ゆっくり食べることを心掛けてください。
<糖尿病と高血圧予防|食事のポイント3>規則正しく3食を食べる
1日に2食や、間隔の空き過ぎた食事の取り方はよくありません。食事を抜いたり、まとめ食いしたりはせず、規則正しく「3食」を食べることを心掛けてください。
<糖尿病と高血圧予防|食事のポイント4>腹八分目
慢性的な食べすぎは、余分なブドウ糖をつくり、糖尿病を発症させる最大の原因となります。いつもお腹いっぱいに食べないと満足できない人は、注意が必要です。とくに脂肪分の多い肉類の食べすぎは、カロリーの取りすぎにつながりやすいので、量を控えてください。
【糖尿病と高血圧予防】運動
運動をすることで、ブドウ糖や脂肪酸の利用が促進され、インスリンに頼らずに糖分が細胞や筋肉の中に吸収されるようになり、血糖値の低下が期待できます。また、長期的には、インスリン抵抗性を改善させ、血中のブドウ糖の量を良好にコントロールできるようにすることが期待されます。なお、おすすめの運動は「有酸素運動」と「レジスタンス運動」です。それぞれの運動については下記をご覧ください。
<糖尿病と高血圧予防|おすすめの運動1>有酸素運動
有酸素運動とは、筋肉を収縮させる際のエネルギーに、酸素を使う運動のことです。ジョギングや水泳、エアロビクス、サイクリングといった少量から中程度の負荷をかけて行う運動が代表的です。有酸素運動は時間をかけて体を動かすため「心肺機能の向上」や「体脂肪の減少」などの効果が期待できます。
<糖尿病と高血圧予防|おすすめの運動2>レジスタンス運動
レジスタンス運動とは、筋肉に負荷をかける動きを繰り返し行う運動です。スクワットや腕立て伏せ・ダンベル体操など、標的とする筋肉に抵抗をかける動作を繰り返し行う運動をレジスタンス運動と言います(レジスタンス(Resistance)は和訳で「抵抗」を意味します)。レジスタンス運動は、筋肉量増加・筋力向上・筋持久力向上を促す筋力トレーニングとして高齢者からアスリートまで広く行われています。
糖尿病と高血圧予防|運動の頻度について
運動の頻度は「できれば毎日」少なくとも週に3~5回行うのが良いといわれています。しかし、普段から運動に親しんでいない方(または高齢の方)などでは、急激な運動はかえって体の負担となり、思いがけない事故を引き起こしてしまうこともあります。ですので、無理のない範囲で行なってください。運動は定期的に長く続けられることが秘訣です。自然の中で風景を堪能しながらの「ウォーキング」や楽しく続けられる「スポーツ」など、自分にあった運動の方法を探してみてくださいね。
当日の順番予約はこちらから
2022.10.05

-
神経内科
神経内科についての記事はこちらをクリック
-
アレルギー内科
アレルギー内科についての記事はこちらをクリック
-
リウマチ内科
リウマチ内科についての記事はこちらをクリック
-
糖尿病・代謝内科
糖尿病・代謝内科についての記事はこちらをクリック
-
各種検診
各種検診についての記事はこちらをクリック
-
内分泌内科
内分泌内科についての記事はこちらをクリック
-
腎臓内科
腎臓内科についての記事はこちらをクリック
-
循環器内科
循環器内科についての記事はこちらをクリック
-
消化器内科
消化器内科についての記事はこちらをクリック
-
呼吸器内科
呼吸器内科についての記事はこちらをクリック
-
内科
内科についての記事はこちらをクリック

- 喉の痛み
- 顔
- 公費
- ワクチン接種
- 帯状疱疹
- 旅行
- 呼吸器感染症
- 尿路感染症
- 糖代謝
- 健康診断
- 尿糖
- 空腹時血糖値
- 精密検査
- 目標値
- フレイル
- 足が攣る
- 減らす
- 腹囲
- 基準
- メタボ
- 高齢者
- 向き合う
- 家族
- 初診
- 即日
- HbA1c
- 高血圧症
- 数値
- 食後高血糖
- 定期検査
- 伝染性紅斑(りんご病)
- 百日咳
- 仮面高血圧
- 夜間高血圧
- 手足のしびれ
- 管理
- 糖尿病性腎症
- 降圧目標
- 薬物療法
- 高血圧性脳症
- 尿泡
- 目が霞む
- 赤ら顔
- 鼻血が出やすい
- 耳鳴り
- 首の後ろが痛い
- 朝起きると頭が重い
- めまい
- 爪
- 検査方法
- いつから
- インフルエンザ検査
- 空腹
- 痺れる
- かゆい
- 赤い斑点
- 血糖トレンド
- インスリンポンプ
- 脈拍
- 間食
- 入院
- 自宅入院
- 心房細動
- 運動してはいけない
- グリコアルブミン
- スローカロリー
- 血糖自己測定
- フルミスト点鼻液
- 鼻から
- インフルエンザワクチン
- 低血糖
- 大血管症
- がん
- うつ病
- 血糖コントロール
- メタボリックシンドロームとは
- ミトコンドリア糖尿病
- 家族性若年糖尿病
- MODY
- なりやすい
- 日本人
- 何型
- 確率
- 遺伝
- 副鼻腔炎
- 痩せる
- 治らない
- 頭痛
- 血糖値スパイクとは
- いつまで
- コロナ後遺症
- 中耳炎
- インフルエンザ脳症とは
- ワクチン
- 麻疹
- 違い
- D型
- C型
- B型
- A型
- インフルエンザC型
- インフルエンザB型
- インフルエンザA型
- インフルエンザ潜伏期間
- 潜伏期間
- インフルエンザ
- SAS
- 睡眠時無呼吸症候群
- 内科
- ダイアベティス
- 下げる
- 若い女性
- ピーク
- タバコ
- 変異株
- ピロラ
- エリス
- 目
- 食後
- 吐き気
- 60代
- 不眠
- 血糖値スパイク
- カフェイン
- 30代
- うつ
- 50代
- 40代
- 更年期
- 相談
- 方法
- タイプ
- 関連
- 20代
- 診察
- 評価法
- 診断基準
- 関係性
- 女性ホルモン
- 女性
- 副作用
- 費用
- デメリット
- メリット
- 減感作療法
- 男性
- チェック
- 不眠症
- 居眠り
- 意識が朦朧
- 眠気
- 痒み
- 皮膚
- 病名変更
- 名称変更
- 塩分
- 病気
- 脱毛症
- 糖質
- 抜け毛
- バナナ
- 摂取量
- コーヒー
- 糖尿病性ED
- ED
- 偏見
- 例
- 病名
- 言葉
- アドボカシー活動
- スティグマ
- ホルモン
- 精神疾患
- ストレス
- 糖尿病網膜症
- 糖尿病ケトアシドーシス
- 影響
- 喫煙
- 経口血糖降下薬
- 糖尿病かもしれない
- 境界型糖尿病
- 糖尿病予備群
- インスリン療法
- 骨折
- 骨粗鬆症
- 心筋梗塞
- 後遺症
- 脳梗塞
- 1型糖尿病
- 検診
- 生活習慣
- 歯周病
- 重症化
- 新型コロナウイルス
- 敗血症性ショック
- 感染症
- 敗血症
- 水分補給
- 関係
- 脱水症状
- 注意
- 効果
- 糖尿病予防
- 糖質制限
- 食べ物
- アルコール
- お酒
- 妊娠糖尿病
- 初期症状
- 慢性合併症
- 糖尿病腎症
- 理由
- スキンケア
- 保湿剤
- 痒さ
- 血糖値
- 食事
- 食べてはいけないもの
- 乳製品
- おすすめ
- 食生活
- ヒトヘルペスウイルス
- ウイルス
- 発熱
- 突発性発疹
- 呼吸器
- ヒトメタニューモウイルス感染症
- ヒトメタニューモウイルス
- 感染経路
- 小児
- RSウイルス感染症
- 手足口病
- 特徴
- 夏風邪
- ヘルパンギーナ
- 糖尿病足病変
- 血糖
- 糖尿病チェック
- 足
- 1型糖尿病
- 2型糖尿病
- 合併症
- インスリン
- 運動療法
- 子供
- くしゃみ
- 新型コロナウイルス感染症
- 点眼薬
- 点鼻薬
- 内服薬
- 有効
- 薬
- 対策
- 飛散
- 舌下免疫療法
- アナフィラキシーショック
- アレルギー
- 治療法
- 花粉症
- 無症状
- 待機期間
- 濃厚接触
- 期間
- 甲状腺ホルモン
- 甲状腺機能低下症
- 風邪
- 初期
- 感染対策
- オミクロン株
- 接種券
- 対象
- 新型コロナワクチン
- 3回目
- 甲状腺
- 栄養素
- 糖尿病
- 血圧
- 減塩
- 動脈硬化
- 食事療法
- 生活習慣病
- DASH食
- 高血圧
- 若葉区
- 脂質異常症
- 都賀
- 高脂血症
- 感染
- 運動
- 飲酒
- 接種後
- 接種率
- 千葉市
- 副反応
- 種類
- 接種
- 予約
- コロナワクチン
- コロナ
- 診断
- 予防
- 治療
- 改善
- 原因
- 検査
- 症状


 クリニック紹介
クリニック紹介
 診療のご案内
診療のご案内

