-
- 板谷内科クリニックブログ
- 高血圧性脳症とは?症状や原因、治療法を解説
高血圧性脳症とは?症状や原因、治療法を解説
2025.06.10
この記事では「高血圧性脳症」について解説します。後半部分では「高血圧性脳症の効果的な治療法」について解説しておりますので、ぜひ最後までご覧ください。
【目次】
高血圧性脳症とは?知っておきたい基本知識
高血圧性脳症の初期症状の特徴
高血圧性脳症を引き起こす原因
高血圧性脳症のリスクが高い方の特徴
高血圧性脳症の診断方法と検査
高血圧性脳症の効果的な治療法
入院管理と経過観察のポイント
高血圧性脳症の予防と再発防止の生活習慣
日常生活での効果的な血圧管理法
高血圧を改善する食事と運動の工夫
まとめ:高血圧性脳症から身を守るために
高血圧性脳症とは?知っておきたい基本知識
まずは「高血圧性脳症の定義」と適切な対応の重要性についてお伝えします。

高血圧性脳症の定義・緊急性
高血圧性脳症は、急激な血圧上昇によって脳血管の自己調節能が破綻し、過剰な血流が脳内に流入することで脳浮腫を引き起こす病態です。一般的に収縮期血圧が180mmHg以上、拡張期血圧が120mmHg以上の高血圧を伴い、頭痛、嘔吐、意識障害、痙攣発作などの神経症状が現れます。症状の進行は急速であり、数時間から数日の経過で重篤な神経障害を引き起こす可能性があるため、高血圧緊急症のひとつとして即座の医療介入が必要です。なお、高血圧性脳症は、放置すれば不可逆的な脳障害や生命の危機につながるため、発症を疑った場合は直ちに医療機関を受診してください。
通常の高血圧との違いと放置した場合のリスク
通常の高血圧は慢性的に血圧が高い状態が続く疾患であり、多くの場合は自覚症状に乏しく「サイレントキラー」とも呼ばれます。一方、高血圧性脳症は急激な血圧上昇と明確な神経症状を特徴とする急性疾患です。通常の高血圧が長期間かけて血管や臓器にダメージを与えるのに対し、高血圧性脳症は短時間で脳血管の自己調節能を超え、脳浮腫や出血を引き起こします。放置すれば脳ヘルニアや脳卒中を発症し、永続的な神経障害や死亡に至る危険性があります。また、腎臓や心臓など他の臓器にも急性障害を引き起こす全身性の合併症を伴うことが多く、多臓器不全に進展するリスクもあるため、緊急の降圧治療が不可欠です。
早期発見・早期治療の重要性
高血圧性脳症の予後は早期発見と適切な治療開始までの時間に大きく左右されます。初期症状として頭痛、視覚障害、嘔気・嘔吐、混乱などが現れますが、これらは他の疾患でも見られる非特異的症状であるため、血圧測定を含めた総合的な評価が重要です。なお、診断後は直ちに集中治療室での厳密な血圧管理が必要となり、通常は点滴による降圧薬投与が行われます。ただし、急激な血圧低下は脳血流を減少させ脳虚血を招く恐れがあるため、血圧は段階的かつ慎重に下げる必要があります。治療開始が遅れると不可逆的な神経障害のリスクが高まるため、危険因子(腎疾患、妊娠高血圧症候群、膠原病など)を持つ方は定期的な血圧測定と早期受診の意識が重要です。
高血圧性脳症の初期症状の特徴

高血圧性脳症は迅速な医療介入が必要な緊急疾患です。その初期症状を見逃さないことが、重篤な脳障害を防ぐ鍵となります。ここでは、早期発見につながる「特徴的な症状」とその進行について解説します。
初期症状
以下、高血圧性脳症の主な初期症状です。
・激しい頭痛(後頭部に強く出現することが多い)
・持続的な吐き気や嘔吐
・視覚障害(かすみ目、一過性の視力低下、複視)
・光に対する過敏性
・めまいや平衡感覚の障害
・耳鳴りや難聴
・精神状態の変化(混乱、不安、興奮)
・顔面や手足のしびれ感
・顔面紅潮
これらの症状は急激な血圧上昇により脳血管の自己調節能が破綻し、脳浮腫が生じることで発現します。特に朝方に悪化する頭痛は典型的な症状であり、通常の頭痛薬では改善しにくい特徴があります。これらの症状を複数認める場合、特に高血圧の既往がある方は早急に医療機関を受診することが望ましいです。
緊急性の高い症状と危険性について
高血圧性脳症は、初期症状から進行するにつれて、より緊急性の高い症状が現れます。具体的には、軽度の意識混濁から始まり、応答の遅れ、不適切な言動を経て、昏睡状態に至ることもあります。また、痙攣発作は脳細胞の過剰興奮を反映し、全身性の強直間代性痙攣として現れることが多く、呼吸停止や誤嚥のリスクを伴います。さらに、急激な血圧上昇により網膜出血や剥離が生じ、突然の視力喪失を引き起こすことがあります。これらの症状が現れた場合、一刻も早く救急搬送を要請し、専門的な集中治療が必要です。
症状進行の速さと早期受診の必要性
高血圧性脳症の特徴の一つは、症状の進行速度にあります。初期症状から重篤な症状への移行は、数時間から24時間程度と非常に速く、適切な治療開始が遅れるほど予後は悪化します。進行の速さには個人差がありますが、基礎疾患(腎疾患、自己免疫疾患など)を有する患者や妊婦(子癇前症を合併する場合)では、特に急速に悪化することがあります。また、症状の進行に伴い脳浮腫が増悪し、脳の重要な機能を担う領域が障害されると、呼吸・循環中枢の機能不全を来し、生命の危機に直結します。なお、血圧の急激な上昇(一般に拡張期血圧120mmHg以上)と神経症状を認めた場合は、たとえ症状が軽度であっても、直ちに医療機関を受診することが、後遺症なく回復するための最重要ポイントとなります
高血圧性脳症を引き起こす原因

ここでは、「高血圧性脳症を引き起こす原因」について解説します。
発症の主因となる血圧値と急激な上昇
高血圧性脳症の発症には、血圧の絶対値とその上昇速度の両方が重要です。一般的に収縮期血圧180mmHg以上、拡張期血圧120mmHg以上の著しい高血圧状態で発症リスクが高まります。しかし、絶対値だけでなく、通常の血圧からの急激な上昇幅も重要な要素です。特に、平時の血圧が正常範囲にある人が突然160/100mmHg程度まで上昇した場合でも発症することがあります。これは脳血管の自己調節能が急激な変化に対応できないためです。なお、脳血管は通常、血圧変動に対して収縮や拡張を行い、脳血流を一定に保つ自己調節能を有していますが、血圧の急激な上昇はこの機能を超え、過剰な血流が脳組織に流入し、血液脳関門の破綻と脳浮腫を引き起こします。
具体的な発症のきっかけ
以下、高血圧性脳症を引き起こす具体的なきっかけです。
・降圧薬の突然の中断や用量の大幅な減量
・薬物乱用(コカイン、アンフェタミン、エクスタシーなど)
・過度の身体的ストレス(重労働、激しい運動)
・強い精神的ストレス(急性不安発作、パニック発作)
・NSAIDs(非ステロイド性抗炎症薬)の過剰摂取
・高血圧を悪化させる薬剤の使用(ステロイド、経口避妊薬など)
・食事関連因子(極端な塩分摂取、チラミン含有食品と単胺酸化酵素阻害薬の併用)
・手術後の急性期
・妊娠高血圧腎症(特に妊娠後期)
・腎動脈狭窄症の進行
これらの要因は急激な血圧上昇を引き起こし、脳血管の自己調節能を超えた状態に導きます。特に降圧薬の自己中断は最も一般的な誘因であり、長期服用による反跳現象により数日以内に危険な状態に至ることがあります。なお、複数の要因が重なることで発症リスクはさらに高まります。
ハイリスク群について
高血圧性脳症は誰にでも発症し得ますが、特定の集団ではそのリスクが顕著に高まります。例えば、慢性腎臓病患者は体液量や血圧の調節機能に障害があるため、特に高リスクとされます。中でも透析患者は、体液過剰や電解質異常により急激な血圧上昇をきたしやすい傾向があります。また、高齢者では血管の弾力性が低下しており血圧変動の影響を受けやすく、さらに複数の薬剤を使用していることが多いため、薬剤相互作用のリスクも増大します。さらに、自己免疫疾患(全身性エリテマトーデスや強皮症など)を有する患者は、血管炎や腎障害を伴うことが多く、血圧調節機構に異常を来しやすいとされています。なお、妊娠中の女性、特に妊娠後期や高血圧・腎疾患の既往がある場合には、子癇前症を契機として高血圧性脳症に進展するリスクが高く、特別な注意が必要です。
高血圧性脳症のリスクが高い方の特徴

ここでは、「高血圧性脳症のリスクが高い方の特徴」と予防的なアプローチについて解説します。
ハイリスク患者の特徴
高血圧性脳症のリスクが最も高いのは、長期間にわたり血圧コントロールが不十分な患者です。特に収縮期血圧が160mmHg以上、拡張期血圧が100mmHg以上の状態が継続している場合、脳血管の自己調節能が慢性的に障害され、急激な血圧変動に対する耐性が低下します。また、治療中断や不規則な服薬パターンを持つ患者も高リスク群に含まれます。降圧薬の突然の中断は反跳性高血圧をもたらし、短期間で危険な状態に至ることがありますので、ご注意ください。なお、腎機能障害患者、特にeGFR 30ml/分/1.73m²未満の中等度から重度の腎不全患者では、体液量調節障害と血管反応性の変化により、血圧の変動幅が大きくなりやすく、高血圧性脳症の発症リスクが一般人口の5〜10倍に上昇します。さらに、透析患者においても、透析間の体重増加が多い場合は特に注意が必要です。
妊娠関連高血圧の危険性
妊娠中、特に妊娠20週以降に発症する妊娠高血圧症候群は高血圧性脳症の重要なリスク因子です。妊娠高血圧腎症(子癇前症)では、胎盤由来の血管作動性物質の増加により血管内皮障害が生じ、血圧上昇と全身性の浮腫を引き起こします。この状態が進行すると、脳血管の透過性が亢進して、脳浮腫を引き起こし、子癇(痙攣発作)に至る可能性があります。特に初産婦、35歳以上の高齢初産婦、多胎妊娠、既往の妊娠高血圧症候群、慢性高血圧や腎疾患、糖尿病、肥満などの基礎疾患を持つ妊婦ではリスクが高まります。なお、血圧が140/90mmHg以上、尿蛋白が陽性、顔面や手の浮腫、視覚障害、持続する頭痛などの症状が現れた場合は、早急に産科医を受診することが重要です。妊娠高血圧腎症から高血圧性脳症への進展は母児両方の生命を脅かす緊急事態となります。
生活習慣や薬物関連のリスク因子
生活習慣や薬物使用も高血圧性脳症のリスクを高める重要な因子です。過度のアルコール摂取は一時的な血圧上昇を引き起こし、慢性的な多量飲酒は持続的な高血圧の原因となります。特に断酒後の離脱症状として、急激な血圧上昇が生じることがあります。また、薬物関連では、コカイン、アンフェタミン、エクスタシーなどの違法薬物は交感神経系を強く刺激し、急激な血圧上昇を引き起こします。さらに、一部の市販薬や処方薬も血圧上昇作用を持ちます。特に非ステロイド性抗炎症薬(NSAIDs)、副腎皮質ステロイド、一部の抗うつ薬、経口避妊薬、漢方薬や健康食品の中にも血圧を上昇させるものがあります。これらを服用している方、特に基礎に高血圧を持つ患者では、医師に相談した上で使用することが重要です。
高血圧性脳症の診断方法と検査

ここでは、高血圧性脳症の診断方法と検査のポイントについて解説します。
初期診断の手順と重要な検査項目
高血圧性脳症の診断は以下の手順と検査項目に基づいて進められます。
・詳細な病歴聴取(高血圧の既往、降圧薬の服薬状況、薬物使用歴)
・繰り返しの血圧測定(両腕で、可能であれば体位変換時も)
・神経学的所見の評価(意識レベル、瞳孔反射、腱反射、バビンスキー反射など)
・眼底検査(高血圧性網膜症、乳頭浮腫の有無)
・血液検査(電解質、腎機能、肝機能、血算、凝固系)
・尿検査(蛋白尿、血尿の有無)
・心電図検査(高血圧による心負荷所見の有無)
・胸部X線検査(肺水腫、心拡大の評価)
初期診断の中心は著しい高血圧(通常、拡張期血圧120mmHg以上)と神経症状の組み合わせです。特に眼底検査で高血圧性網膜症グレードIII〜IV(出血、滲出液、乳頭浮腫)を認める場合は高血圧性脳症を強く疑います。また、腎機能障害の程度を評価することも治療方針決定に重要です。
画像検査(CT、MRI)の意義とPRESの特徴的所見について
画像検査は高血圧性脳症の確定診断と他の神経疾患の除外に不可欠です。頭部CTは出血性病変の迅速な除外に有用ですが、高血圧性脳症の初期変化の検出感度は限られています。一方、MRIは高感度であり、特にFLAIR画像とT2強調画像が診断に有用です。高血圧性脳症は現在、可逆性後部白質脳症症候群(PRES)と呼ばれることも多く、その特徴的所見は後頭葉・頭頂葉を中心とする両側性で対称性の白質・皮質下浮腫です。この変化は血液脳関門の破綻による血管原性浮腫を反映しています。なお、浮腫はDWI(拡散強調画像)で等信号か軽度高信号を示し、ADC(みかけの拡散係数)マップでは高信号を呈することが多く、これは細胞毒性浮腫を主体とする脳梗塞との重要な鑑別点となります。また、脳血管造影やMRAでは血管攣縮や狭窄所見を認めることがあります。適切な治療により、これらの画像所見は通常1〜2週間で改善します。
鑑別すべき類似疾患と区別のポイント
高血圧性脳症と症状が類似する疾患は多岐にわたります。まず、脳梗塞では局所神経徴候が明確であり、MRIのDWIにおいて早期から細胞毒性浮腫を反映した高信号域が認められる点が、鑑別の重要な手がかりとなります。一方、脳出血は頭部CTで容易に診断が可能で、出血部位に対応した神経脱落症状を呈します。さらに、髄膜炎や脳炎では発熱が先行することが多く、髄液検査で細胞数や蛋白の増加が認められるため、病歴や検査所見により高血圧性脳症と鑑別可能です。このように、類似疾患との鑑別には、臨床経過と検査所見を踏まえた総合的な判断が求められます。
高血圧性脳症の効果的な治療法

高血圧性脳症は生命を脅かす緊急疾患であり、適切かつ迅速な治療介入が患者の予後を大きく左右します。ここでは、高血圧性脳症の「効果的な治療戦略」について解説します。
高血圧性脳症の効果的な治療法
高血圧性脳症は絶対的な医療緊急事態であり、一刻の猶予も許されない状況です。発症後できるだけ早く、理想的には「ゴールデンアワー」と呼ばれる最初の1時間以内に専門的治療を開始することが、後遺症なく回復するための鍵となります(自宅での様子見や市販薬による対処は禁忌であり、症状を認めた時点で直ちに救急要請してください)。治療は通常、集中治療室で行われ、持続的な血圧モニタリング、神経症状の頻回評価、呼吸・循環管理が不可欠です。脳保護の観点から、頭位挙上(30度程度)、適切な鎮静、痙攣発作への迅速な対応も重要です。なお、合併する症状として呼吸不全や心不全を伴う場合は、それらに対する呼吸・循環サポートも同時に行われます。治療開始が遅れるほど永続的な脳障害のリスクが高まるため、「疑わしきは救急車」という姿勢が重要です。
適切な降圧治療の原則と注意点
高血圧性脳症治療の要は適切な降圧管理であり、経静脈的に投与可能で効果発現が迅速かつ用量調節しやすい薬剤が選択されます。治療目標は、初期1時間で平均動脈圧を25%程度(または拡張期血圧を100-110mmHg程度まで)緩やかに下げることです。急激な血圧低下は脳灌流圧の低下から脳虚血を招く危険があるため避けなければなりません。一般的に使用される薬剤としては、ニカルジピンやラベタロールが第一選択となることが多く、持続点滴による微調整が可能です。長期高血圧の既往がある患者では脳の自己調節能の上方シフトが生じているため、より慎重な降圧が必要です。降圧開始後も神経症状の悪化がないか厳重に監視し、悪化傾向があれば降圧速度を緩めます。なお、初期治療で安定した後、24-48時間かけて患者の通常の血圧範囲まで徐々に下げ、その後経口薬へ移行します。
脳浮腫や症状に対する治療法
血圧管理に加え、脳浮腫と神経症状に対する支持療法も重要です。脳浮腫に対しては、浸透圧利尿薬(マンニトールなど)が使用されることがありますが、腎機能障害がある場合は使用に注意が必要です。重度の脳浮腫で頭蓋内圧亢進が疑われる場合は、頭蓋内圧モニタリングを行いながら治療することもあります。そして、痙攣発作を伴う場合は、ジアゼパムやフェニトインなどの抗痙攣薬を投与します。なお、予防的な抗痙攣薬投与の有効性については議論が分かれますが、痙攣発作の既往がある場合や画像で広範な浮腫を認める場合には検討されます。重症例では人工呼吸管理や低体温療法が検討されることもありますが、エビデンスは限定的です。不安や興奮が強い場合は、脳代謝を抑え安静を保つ目的で適切な鎮静も考慮されます。これらの対症療法は患者の状態に合わせて個別化されるべきです。
使用される降圧薬の種類と投与方法
高血圧性脳症の急性期には、作用発現が速く、用量調節が容易な静注用降圧薬が第一選択となります。カルシウム拮抗薬のニカルジピンは、脳血管を選択的に拡張し、脳灌流を維持する特性から最も頻用されます。通常0.5-15mg/時で持続静注し、5-15分ごとに血圧を測定しながら細かく用量調整を行います。α・β遮断薬のラベタロールも有用で、初回10-20mgの静注後、10-80mgを10-15分ごとに追加、または1-2mg/分で持続静注します。なお、血管拡張薬のニトロプルシドは即効性に優れますが、脳内圧上昇作用や急激な降圧のリスク、チオシアン酸中毒の危険性があるため、現在は救命的状況に限られています。ずれの薬剤も集中治療室での持続的な血圧モニタリング下で投与され、状態が安定した後に経口降圧薬への切り替えが図られます。
適切な降圧目標と過度の降圧による危険性
治療目標は、最初の1時間で平均動脈圧を20-25%程度、または拡張期血圧を100-110mmHgまで緩やかに下げることです。決して血圧を急激に正常化してはなりません。なぜなら、慢性高血圧患者では脳の自己調節能の作動範囲が高血圧側に移動しており、通常範囲まで急激に血圧を下げると脳灌流圧が低下し、脳虚血や梗塞を引き起こす危険があるためです。特に高齢者や長期高血圧の既往がある患者では注意が必要です。降圧開始後は15分ごとに血圧測定と神経学的評価を行い、症状の悪化(意識レベル低下、瞳孔異常、麻痺の出現など)があれば、降圧速度を緩めるか一時的に血圧を上昇させます。なお、最初の24-48時間は集中治療室での厳密な管理が必要であり、その後数日かけて安全に通常の血圧域まで調整していきます。
随伴症状(痙攣など)への対応法について
高血圧性脳症では、痙攣発作が約30〜40%の症例で出現し、適切な対応が求められます。発作が出現した場合には、まずジアゼパム5〜10mgを静脈内投与して速やかに痙攣を抑制します。続いて、再発予防としてフェニトイン15〜20mg/kgを15〜20mg/分の速度で緩徐に静注します。さらに、血中濃度を考慮した上で、通常は5mg/kg/日の維持量を投与します。一方、難治性痙攣に対しては、レベチラセタムやバルプロ酸ナトリウムの静注、あるいは全身麻酔薬の使用も検討されます。また、意識障害を伴う症例では、気道保護の観点から気管挿管が必要となることもあります。加えて、悪心・嘔吐に対しては制吐薬(メトクロプラミドなど)が、頭痛に対しては非NSAIDs系鎮痛薬が選択されます。なお、脳浮腫が顕著な場合には、頭位挙上(30度)と高浸透圧療法(マンニトール0.25〜1g/kg)の併用が考慮されますが、腎機能が低下している症例では慎重な投与が求められます。このように、こうした随伴症状への迅速かつ適切な対応は、神経学的予後の改善に寄与します。
入院管理と経過観察のポイント

ここでは、入院管理から回復期までの重要ポイントについて解説します。
集中治療室での管理の必要性と観察項目
高血圧性脳症患者は、まず集中治療室での管理が原則となります。血圧の急激な変動が脳灌流に重大な影響を与えるため、持続的動脈圧モニタリングが必須です。降圧目標は初期24時間で平均動脈圧を25%程度、または収縮期血圧160mmHg以下に慎重に低下させることが推奨されます。また、神経学的観察として、意識レベル(GCS)、瞳孔径・対光反射、四肢麻痺の有無、腱反射亢進などを1〜2時間ごとに評価します。さらに頭痛、悪心・嘔吐、視覚障害などの症状変化も注意深く観察します。なお、発作性の症状に対しては抗痙攣薬の準備を整え、脳浮腫に対しては頭位挙上30度と適切な輸液管理を行います。バイタルサインは継続的にモニタリングし、異常値への迅速な対応が重要です。
経過観察の方法と改善指標について
高血圧性脳症の経過観察において最も重要な指標は、神経症状の改善と血圧コントロールの安定化です。通常、適切な降圧療法により24〜48時間以内に症状の改善が認められます。症状改善の順序としては、頭痛や悪心などの一般症状が先に軽減し、その後に視覚障害や意識障害などの神経学的所見が改善していく傾向があります。改善の評価には、定期的な神経学的診察と画像検査が有用です。MRIでのPRES(posterior reversible encephalopathy syndrome)所見の消退が確認できれば、治療の有効性が示唆されます。そして血液検査では、腎機能や電解質バランスをモニタリングし、降圧薬の副作用や高血圧の原因となる内分泌疾患の評価も継続します。また、24時間血圧測定により日内変動の正常化を確認することも重要です。これらの指標に基づき、治療計画を随時調整していきます。
急性期から回復期への治療移行について
急性期管理から回復期への移行は、症状の安定化と血圧コントロールの確立を確認してから進めます。通常、神経症状の明らかな改善と48時間以上にわたる血圧の安定化が認められれば、持続的静注降圧薬から経口降圧薬への切り替えを検討します。この移行期には血圧の急激な変動に注意し、少なくとも24時間は頻回の血圧測定を継続します。経口薬は長時間作用型を選択し、複数の作用機序を組み合わせた多剤併用療法が推奨されます。なお、退院前には24時間自由行動下血圧測定を実施し、日常生活における血圧変動を評価します。また、高血圧の原因が二次性高血圧である場合は、その治療計画も並行して進めることが重要です。退院時には自宅での血圧測定方法と記録の指導を行います。
高血圧性脳症の予防と再発防止の生活習慣

高血圧性脳症は一度発症すると再発リスクが高く、生命に関わる緊急事態です。適切な生活習慣の改善と薬物療法の継続によって予防と再発防止が可能になります。ここでは、日常生活で実践すべき具体的な対策と自己管理の重要性について解説します。
効果的な生活習慣改善策
高血圧性脳症の予防において、塩分摂取制限は最も効果的な非薬物療法の一つです。日本人の平均的な塩分摂取量は約10g/日ですが、高血圧患者では6g/日未満を目標とすべきです。この目標を達成するためには、調味料を計量する習慣を身につけるとともに、加工食品や外食の頻度を控えることが重要です。加えて、適度な有酸素運動も推奨されており、具体的には、毎日30分程度の中強度の運動(速歩や水泳など)が血圧低下に有効とされています。さらに、過度の飲酒(男性では30ml/日、女性では15ml/日を超える純アルコール量)を避け、禁煙を実践することも重要です。なお、ストレスの管理も予防の一環として不可欠であり、そのためには、十分な睡眠を確保し、適切なリラクゼーション法を習得することが勧められます。
降圧薬の正しい服用方法と自己中断の危険性
高血圧性脳症の既往がある患者にとって、降圧薬の適切な服用は再発防止の要です。処方された降圧薬は、たとえ症状がなくても自己判断で中断せず、医師の指示通りに継続服用することが絶対条件です。特に高血圧性脳症の再発リスクは、服薬の自己中断後に急激に高まることが知られています。薬の服用方法としては、効果の持続性を考慮して同じ時間帯に服用することが望ましく、忘れにくい生活リズムに組み込むことが有効です。また、複数の降圧薬が処方されている場合は、薬剤ごとの作用と副作用を理解し、服用スケジュールを守ることが重要です。副作用が出現した場合も自己判断で中止せず、必ず医師に相談してください。突然の服薬中止は危険なリバウンド現象(急激な血圧上昇)を招く可能性があり、これが高血圧性脳症の再発につながることがありますので、注意してください。
自己血圧測定の重要性と異常時の対応
自己血圧測定は医療機関での測定よりも日常の血圧状態を正確に反映するため、治療効果の判定に極めて有用です。測定は朝(起床後1時間以内、排尿後、朝食前、服薬前)と晩(就寝前)の1日2回、各時点で2回測定し、その平均値を記録します。測定時は5分間の安静後、正しい姿勢(背筋をまっすぐに、足を組まない、腕の高さを心臓と同じにする)で行います。目標血圧値は家庭血圧で135/85mmHg未満ですが、個々の患者によって医師から指示された目標値があればそれに従います。なお、収縮期血圧が180mmHg以上、または拡張期血圧が110mmHg以上の場合は、頭痛、めまい、視覚異常などの症状がなくても直ちに医療機関を受診すべきです。また、普段より30mmHg以上高い測定値が続く場合も早めに受診を検討してください。
日常生活での効果的な血圧管理法
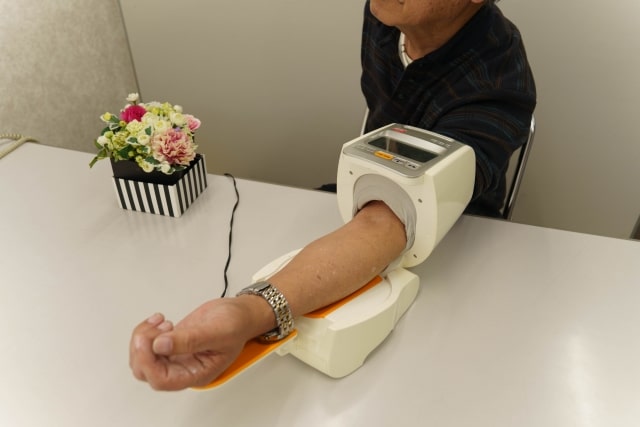
高血圧は「サイレントキラー」と呼ばれるように、自覚症状がないまま臓器障害を進行させることがあります。効果的な血圧管理には、正確な測定と記録、医療者との適切な情報共有、そして日常生活での細やかな注意が不可欠です。ここでは、ご自身で実践できる血圧管理の具体的な方法について解説します。
家庭血圧測定の正しい方法と記録の重要性
正確な測定のためには、上腕式の自動血圧計を使用し、原則として朝晩の決まった時間に測定します。具体的には、朝は起床後1時間以内、排尿後、朝食前、服薬前に、夜は就寝前に測定するのが理想的です。また、測定時には5分間の安静を保った上で、背もたれのある椅子に深く腰掛け、足を組まず、測定する腕を心臓の高さと同じ位置に保つことが求められます。さらに、カフ(腕帯)は素肌に直接巻き、適切な大きさのものを使用することが重要です。加えて、測定値は必ず記録し、1〜2週間の平均値を評価することで、一時的な変動に左右されない安定した血圧管理が可能となります。なお、日本高血圧学会のガイドラインでは、家庭血圧の正常値は135/85mmHg未満とされていますが、糖尿病や慢性腎臓病を合併している場合には、より厳格な管理目標が設定されることがあります。
血圧手帳活用法と医師との情報共有について
血圧手帳は単なる記録ツールではなく、自己管理と医療連携の重要な架け橋です。記録する際は、日付、時刻、測定値(上の血圧と下の血圧)に加え、服薬状況、体調、特別なイベント(飲酒、睡眠不足、ストレスなど)も併記すると、血圧変動の要因分析に役立ちます。グラフ化機能付きの手帳やスマートフォンアプリを活用すれば、長期的な傾向を視覚的に把握できます。なお、診察時には必ず血圧手帳を持参し、「家庭での平均血圧」「朝晩の差」「日々の変動幅」などに注目して医師に説明してください。また、降圧薬の効果や副作用、生活習慣改善の成果などについても、具体的な数値をもとに相談することで、より個別化された治療方針が立てられます。医師からのフィードバックや指示事項も手帳に記録しておくと、次回の診察がより効果的になります。
血圧変動要因と日常での注意点
血圧はさまざまな要因によって変動します。まず、気温の影響が大きく、特に冬季の寒冷時や入浴後の急激な温度変化には注意が必要です。次に、食事においては塩分摂取が直接的に血圧を上昇させるため、調味料の計量や栄養成分表示の確認を習慣化することが勧められます。また、アルコールに関しては適量(日本酒であれば1合程度)であれば大きな問題はありませんが、過剰摂取は血圧上昇を招くため注意が必要です。さらに、運動については急激な無酸素運動よりも、ウォーキングなどの有酸素運動の方が血圧に対して好ましい影響を与えます。加えて、精神的ストレスも重要な変動要因であり、十分な睡眠や趣味の時間の確保などを通じてストレスを軽減することが大切です。なお、季節の変わり目や旅行時など環境の変化がある場合には、血圧が不安定になりやすいため、より頻繁に血圧を測定し、異常な上昇傾向が見られた際には早めに医療機関へ相談することが望まれます。
高血圧を改善する食事と運動の工夫

高血圧は、適切な食事と運動によって大きく改善できる疾患です。薬物療法に頼るだけでなく、日常の習慣を見直すことで、血圧を自然に下げ、薬の減量や中止も可能になる場合があります。ここでは、効果的な食事法と運動法、そして総合的な生活習慣改善のポイントを紹介します。
血圧改善に有効な食品と栄養素
高血圧改善の食事療法の基本は減塩です。目標とする塩分摂取量は1日6g未満ですが、平均的な日本人の摂取量は10g前後と言われています。減塩のコツとしては、調味料を計量する習慣をつけること、だしを効かせて塩分を控えめにすること、麺類の汁を残すことなどが挙げられます。また、カリウムを多く含む食品はナトリウムの排泄を促進するため積極的に摂りたい栄養素です。バナナ、トマト、ほうれん草、じゃがいも、アボカドなどが良い供給源となります。さらに、DHA・EPAを含む青魚や、ポリフェノールを豊富に含むベリー類、食物繊維が豊富な全粒穀物も血圧低下に効果的です。DASH食(Dietary Approaches to Stop Hypertension)と呼ばれる、野菜、果物、低脂肪乳製品を多く取り入れた食事パターンも、科学的に効果が実証されています。
推奨される運動の種類
高血圧の改善に最も推奨される運動は有酸素運動です。ウォーキング、ジョギング、サイクリング、水泳などが代表的で、特に歩行は手軽に始められるため最初の一歩として最適です。運動強度としては、「ややきつい」と感じる程度(心拍数が最大心拍数の50〜70%程度)が適切です。頻度は週に3〜5回、1回30分以上を目標としますが、最初は短時間から始め、徐々に延ばしていくことが継続のコツです。また、10分間の運動を1日3回行うなど、分割して実施しても効果があります。なお、運動を始める前後にはストレッチなどのウォーミングアップ・クールダウンを行い、急激な血圧変動を避けることが重要です。また、高強度の無酸素運動(重量挙げなど)は一時的に血圧を上昇させる可能性があるため、専門家の指導のもとで行うことをお勧めします。
生活習慣改善のポイント
高血圧管理においては、食事や運動に加えて、包括的な生活習慣の改善が重要です。まず、喫煙は血管を収縮させて血圧を上昇させるだけでなく、動脈硬化を促進するため、禁煙は必須です。飲酒に関しては、エタノール換算で男性は1日あたり20〜30mL(日本酒1合程度)、女性はその半量までに制限することが推奨されます。また、良質な睡眠も血圧の管理において重要です。1日7〜8時間の睡眠時間を確保するよう心がけましょう。さらに、ストレスの適切な管理も不可欠です。瞑想、深呼吸、趣味の時間など、自分に合ったリラクゼーション法を見つけ、定期的に実践することが勧められます。なお、体重管理も有効であり、BMIが25を超える場合には、体重の5〜10%の減量を目標とすることが望まれます。
まとめ:高血圧性脳症から身を守るために

高血圧性脳症の予防には、継続的な血圧管理が最も重要です。塩分の制限、適度な運動、体重管理などの生活習慣の改善と、処方された降圧薬の確実な服用が基本となります。また、家庭での定期的な血圧測定と記録は自己管理の要であり、異常値の早期発見につながります。高血圧性脳症の症状は急速に進行し、数時間から数日の経過で重篤な神経障害を引き起こす可能性があるため、高血圧緊急症のひとつとして即時の医療介入が必要です。放置すれば不可逆的な脳障害や生命の危機に至る可能性があるため、発症が疑われる場合は直ちに医療機関を受診してください。なお、当院では血圧測定から専門的な治療まで、患者一人ひとりの状態に合わせた総合的な医療サービスを提供しています。高血圧の症状に心当たりのある方、もしくは健康診断などで血圧値の異常を指摘された方などいらっしゃいましたら、お気軽にご相談ください。

-
神経内科
神経内科についての記事はこちらをクリック
-
アレルギー内科
アレルギー内科についての記事はこちらをクリック
-
リウマチ内科
リウマチ内科についての記事はこちらをクリック
-
糖尿病・代謝内科
糖尿病・代謝内科についての記事はこちらをクリック
-
各種検診
各種検診についての記事はこちらをクリック
-
内分泌内科
内分泌内科についての記事はこちらをクリック
-
腎臓内科
腎臓内科についての記事はこちらをクリック
-
循環器内科
循環器内科についての記事はこちらをクリック
-
消化器内科
消化器内科についての記事はこちらをクリック
-
呼吸器内科
呼吸器内科についての記事はこちらをクリック
-
内科
内科についての記事はこちらをクリック

- 公費
- ワクチン接種
- 帯状疱疹
- 旅行
- 呼吸器感染症
- 尿路感染症
- 糖代謝
- 健康診断
- 尿糖
- 空腹時血糖値
- 精密検査
- 目標値
- フレイル
- 足が攣る
- 減らす
- 腹囲
- 基準
- メタボ
- 高齢者
- 向き合う
- 家族
- 初診
- 即日
- HbA1c
- 高血圧症
- 数値
- 食後高血糖
- 定期検査
- 伝染性紅斑(りんご病)
- 百日咳
- 仮面高血圧
- 夜間高血圧
- 手足のしびれ
- 管理
- 糖尿病性腎症
- 降圧目標
- 薬物療法
- 高血圧性脳症
- 尿泡
- 目が霞む
- 赤ら顔
- 鼻血が出やすい
- 耳鳴り
- 首の後ろが痛い
- 朝起きると頭が重い
- めまい
- 爪
- 検査方法
- いつから
- インフルエンザ検査
- 空腹
- 痺れる
- かゆい
- 赤い斑点
- 血糖トレンド
- インスリンポンプ
- 脈拍
- 間食
- 入院
- 自宅入院
- 心房細動
- 運動してはいけない
- グリコアルブミン
- スローカロリー
- 血糖自己測定
- フルミスト点鼻液
- 鼻から
- インフルエンザワクチン
- 低血糖
- 大血管症
- がん
- うつ病
- 血糖コントロール
- メタボリックシンドロームとは
- ミトコンドリア糖尿病
- 家族性若年糖尿病
- MODY
- なりやすい
- 日本人
- 何型
- 確率
- 遺伝
- 副鼻腔炎
- 痩せる
- 治らない
- 頭痛
- 血糖値スパイクとは
- いつまで
- コロナ後遺症
- 中耳炎
- インフルエンザ脳症とは
- ワクチン
- 麻疹
- 違い
- D型
- C型
- B型
- A型
- インフルエンザC型
- インフルエンザB型
- インフルエンザA型
- インフルエンザ潜伏期間
- 潜伏期間
- インフルエンザ
- SAS
- 睡眠時無呼吸症候群
- 内科
- ダイアベティス
- 下げる
- 若い女性
- ピーク
- タバコ
- 変異株
- ピロラ
- エリス
- 目
- 食後
- 吐き気
- 60代
- 不眠
- 血糖値スパイク
- カフェイン
- 30代
- うつ
- 50代
- 40代
- 更年期
- 相談
- 方法
- タイプ
- 関連
- 20代
- 診察
- 評価法
- 診断基準
- 関係性
- 女性ホルモン
- 女性
- 副作用
- 費用
- デメリット
- メリット
- 減感作療法
- 男性
- チェック
- 不眠症
- 居眠り
- 意識が朦朧
- 眠気
- 痒み
- 皮膚
- 病名変更
- 名称変更
- 塩分
- 病気
- 脱毛症
- 糖質
- 抜け毛
- バナナ
- 摂取量
- コーヒー
- 糖尿病性ED
- ED
- 偏見
- 例
- 病名
- 言葉
- アドボカシー活動
- スティグマ
- ホルモン
- 精神疾患
- ストレス
- 糖尿病網膜症
- 糖尿病ケトアシドーシス
- 影響
- 喫煙
- 経口血糖降下薬
- 糖尿病かもしれない
- 境界型糖尿病
- 糖尿病予備群
- インスリン療法
- 骨折
- 骨粗鬆症
- 心筋梗塞
- 後遺症
- 脳梗塞
- 1型糖尿病
- 検診
- 生活習慣
- 歯周病
- 重症化
- 新型コロナウイルス
- 敗血症性ショック
- 感染症
- 敗血症
- 水分補給
- 関係
- 脱水症状
- 注意
- 効果
- 糖尿病予防
- 糖質制限
- 食べ物
- アルコール
- お酒
- 妊娠糖尿病
- 初期症状
- 慢性合併症
- 糖尿病腎症
- 理由
- スキンケア
- 保湿剤
- 痒さ
- 血糖値
- 食事
- 食べてはいけないもの
- 乳製品
- おすすめ
- 食生活
- ヒトヘルペスウイルス
- ウイルス
- 発熱
- 突発性発疹
- 呼吸器
- ヒトメタニューモウイルス感染症
- ヒトメタニューモウイルス
- 感染経路
- 小児
- RSウイルス感染症
- 手足口病
- 特徴
- 夏風邪
- ヘルパンギーナ
- 糖尿病足病変
- 血糖
- 糖尿病チェック
- 足
- 1型糖尿病
- 2型糖尿病
- 合併症
- インスリン
- 運動療法
- 子供
- くしゃみ
- 新型コロナウイルス感染症
- 点眼薬
- 点鼻薬
- 内服薬
- 有効
- 薬
- 対策
- 飛散
- 舌下免疫療法
- アナフィラキシーショック
- アレルギー
- 治療法
- 花粉症
- 無症状
- 待機期間
- 濃厚接触
- 期間
- 甲状腺ホルモン
- 甲状腺機能低下症
- 風邪
- 初期
- 感染対策
- オミクロン株
- 接種券
- 対象
- 新型コロナワクチン
- 3回目
- 甲状腺
- 栄養素
- 糖尿病
- 血圧
- 減塩
- 動脈硬化
- 食事療法
- 生活習慣病
- DASH食
- 高血圧
- 若葉区
- 脂質異常症
- 都賀
- 高脂血症
- 感染
- 運動
- 飲酒
- 接種後
- 接種率
- 千葉市
- 副反応
- 種類
- 接種
- 予約
- コロナワクチン
- コロナ
- 診断
- 予防
- 治療
- 改善
- 原因
- 検査
- 症状


 クリニック紹介
クリニック紹介
 診療のご案内
診療のご案内

